Методические подходы к расследованию вспышек
Эпидемиологическое расследование очагов с множественными заболеваниями, т.е. вспышек (эпидемий) ОКИ целесообразно осуществлять по нижеследующим этапам (В.И. Сергевнин, 1999).
Установление наличия вспышки. Вспышкой называется кратковременный подъем заболеваемости в определенной группе населения (коллектив, населенный пункт), когда заболевания связаны между собой общим источником возбудителя или общим путем (фактором) передачи инфекции. Эпидемия - это более интенсивное и широкое распределение инфекционной болезни, охватывающее население уже целого региона. Иначе говоря, это ряд переходящих и наслаивающихся вспышек на больших территориях. Легко заметить, что точных количественных критериев дифференциации указанных понятий нет. Не случайно поэтому многие эпидемиологи считают термины “вспышка” и “эпидемия” взаимозаменяемыми и используют их в значении “появление большего числа заболеваний, чем это ожидается в данной местности или в конкретной группе людей за данный промежуток времени”.
Выявляют вспышку ОКИ в процессе оперативного слежения за заболеваемостью. Основу информации, на которой строится оперативная оценка эпидемиологической обстановки, составляют данные о регистрируемой заболеваемости. Поступившие за сутки сведения о больных должны заноситься в суточный бюллетень по предварительным диагнозам (дизентерия, сальмонеллез, кишечная инфекция неясной этиологии, псевдотуберкулез и т.д.) с дифференциацией по отдельным территориям и социальновозрастным группам. По мере накопления ежедневных сведений составляются недельные, а затем и месячные бюллетени. Объективная оценка показателей, получаемых в процессе текущего наблюдения по первичной регистрации, может быть дана только после их сравнения с контрольными (нормативными) показателями, служащими эталонами обычного уровня заболеваемости. Под контрольным уровнем следует понимать показатель заболеваемости, характерный для каждого интервала времени и для конкретной территории. Контрольный - типичный уровень заболеваемости для каждых суток (недели, месяца) - можно получить на основании обработки многолетних сведений о первично регистрируемых диагнозах на конкретной территории (В.И. Речкин, А.И. Лебедев, 1989).
При вычислении контрольных уровней исключают резкие подъемы, связанные со вспышками. Контрольные уровни определяют отдельно для многолетних периодов высокого и низкого уровней заболеваемости. Для определения контрольных уровней предложено несколько методов). Контрольные уровни рассчитывают для территории в целом и по основным возрастно-социальным группам. Если текущий уровень заболеваемости превышает верхнюю границу контрольного уровня, регистрируют вспышку. Быстрый подъем заболеваемости в течение 1 - 3 дней (превышающий границу нормативного уровня) чаще всего связан с развитием острой локальной вспышки среди определенной группы населения, как правило, на ограниченной территории или отдельном объекте. Если заболеваемость превышает верхнюю границу контрольного уровня на протяжении более недели или неоднократно в течении нескольких недель, то можно предположить хронический характер распространенной эпидемии.
Сбор информации, характеризующей вспышку. Сбор информации, характеризующей вспышку, осуществляют в процессе полевых исследований. При этом оценивают санитарно-гигиеническое состояние объекта или территории, анализируют результаты лабораторного контроля проб внешней среды, обобщают информацию о биологических свойствах выделенных от больных и из окружающей среды возбудителей, оценивают результаты популяционных серологических исследований на наличие в сыворотке крови специфических антител. Однако главная информация может быть получена при опросе заболевших. О каждом больном следует собрать идентифицирующие (фамилия, имя, отчество, адрес), демографические (возраст, пол, профессия), клинические (дата заболевания, основные клинические симптомы, тяжесть течения болезни) сведения, а также информацию о характере питания, водопользования, бытоустройства, труда и отдыха.
По результатам опроса заболевших составляют строчной список. В строчном списке каждая графа представляет собой переменную, например, фамилию, возраст и т.д., в то время как в каждую строку заносится отдельный случай. Новые случаи добавляют в строчной список по мере их выявления.
Оценка проявлений эпидемического процесса. После составления строчного списка заболевших следует приступить к описанию вспышки по времени, месту и группам населения. Описание вспышки с помощью указанных переменных называется описательной эпидемиологией. Отражая тенденцию заболеваемости, географическую распространенность и группы заболевших, исследователь может высказать рабочие гипотезы о причинах развития вспышки.
Первым этапом при интерпретации эпидемической кривой будет рассмотрение ее общей формы. Форма эпидемической кривой определяется типом вспышки ОКИ по
ведущему пути передачи возбудителя (пищевые, водные, бытовые вспышки), а также по продолжительности времени неблагоприятного воздействия (острые и хронические). Эпидемическая кривая с резким подъемом в пределах ограниченного времени указывает на острую пищевую или водную вспышку. Эпидемическая кривая бытовой вспышки будет «стелящейся» или будет иметь несколько относительно невысоких пиков на расстоянии одного инкубационного периода один от другого. При хронической пищевой или водной вспышке вместо одного пика будет наблюдаться плато, отражающее высокий уровень заболеваемости в течение срока, превышающего инкубационный период.
При пищевых и водных вспышках известного заболевания с известным инкубационным периодом можно использовать эпидемическую кривую для установления периода возможного заражения. Для этого необходимо:
- определить дату (час) пика вспышки или медиану дат (часов) заболеваний, отложить влево средний инкубационный период и отметить эту дату (час);
- установить дату (час) первого заболевания, отложить влево наименьший инкубационный период, отметить и эту дату (час).
В идеале две отмеченные даты должны быть близки и указывать период возможного заражения. Однако, поскольку этот метод неточен, необходимо расширить границы периода возможного заражения на 10 - 20% с обеих сторон интервала.
Наиболее наглядным способом изображения территориального распределения заболеваемости является точечная карта, на которой случаи заболевания в виде отдельных точек наносятся на карту района. Заболевания распределяют с учетом места работы, учебы, отдыха больных и т.д. На карту можно нанести схему водоснабжения, сеть предприятий общественного питания и торговли, открытые водоемы и др. С помощью точечной карты можно также изобразить случаи заболевания по классам школы, группам детского учреждения, цехам промышленного предприятия, отделениям лечебного стационара и т. д. Следует, однако, иметь в виду, что точечная карта показывает лишь абсолютное число заболевших. Поэтому в дополнение к ней целесообразно отразить пораженность населения отдельных микрорайонов или отдельных коллективов в интенсивных показателях.
Оценка вспышки по месту дает не только сведения по географической распространенности проблемы, то также может выявить связь заболеваний с конкретной системой водоснабжения, объектом общественного питания, продуктовым магазином и т.д. Характеризуя вспышку по группам населения, можно определить контингенты с повышенной вероятностью заболевания. Как правило, такие группы определяются характеристиками хозяина (возраст, пол) или воздействием (социальное положение, профессия). При вспышках ОКИ особое значение имеет оценка заболеваемости среди
контингентов населения, различающихся по организации питания, характеру
водоснабжения и по санитарно - гигиеническим условиям места работы, учебы, жительства. Для определения групп риска рассчитывают интенсивные показатели заболеваемости с учетом количества населения соответствующих контингентов.
Разработка гипотез. Следующим концептуальным этапом расследования вспышки является разработка гипотез о причинах эпидемии. Возникновение гипотез начинается еще при сборе информации, характеризующей вспышку. В процессе описания ее по времени, месту и группам населения гипотезы приобретают более конкретный характер.
Прежде всего по сочетанию признаков эпидемического процесса в соответствии с известными дифференциально-диагностическими критериями формируют гипотезу о типе вспышки по ведущему пути передачи возбудителя (пищевая, водная, бытовая). Далее по материалам опроса заболевших, используя приемы формальной логики, высказывают гипотезы относительно факторов передачи, места и механизма их инфицирования, а также об источнике возбудителя инфекции. В ходе дальнейшего изучения вспышки первоначальные гипотезы могут претерпеть значительные изменения или даже быть отвергнуты. Отвергая одни рабочие гипотезы и создавая новые, эпидемиолог все более приближается к наиболее достоверному эпидемиологическому диагнозу.
Оценка гипотез. После разработки гипотез о причинах вспышки следует провести проверку их правдоподобности. Оценку гипотез осуществляют двумя основными способами: путем сравнения их с имеющимися фактами и применяя приемы аналитической эпидемиологии.
Первый способ можно использовать в тех случаях, когда эпидемиологические свидетельства настолько явно подтверждают гипотезу, что формальная проверка ее необязательна. Например, в 1976 г. во время вспышки брюшного тифа среди жителей восьмиквартирного дома в г. Перми было установлено, что все 9 заболевших употребляли сырое коровье молоко, приобретенное в частном хозяйстве у гражданки Ж., являющейся хроническим носителем возбудителей брюшного тифа. В такой ситуации причина вспышки очевидна. Однако во многих случаях обстановка не так проста и для проверки гипотезы необходимо использовать методы аналитической эпидемиологии. Главной отличительной чертой аналитической эпидемиологии является подбор группы сравнения. Имея в наличии группу сравнения, можно количественно оценить связь между воздействием и заболеванием. Существуют 2 типа аналитических исследований: когортный анализ и метод контрольных случаев.
Когортный анализ - лучший прием исследования вспышки в небольшой организованной группе населения (например, при вспышке ОКИ в детском дошкольном
учреждении, школе, лечебно-профилактическом учреждении). Целесообразно применить когортный анализ при вспышке ОКИ среди лиц, бывших на свадьбе и других торжествах, если имеется полный список присутствующих. В таких обстоятельствах необходимо опросить не только заболевших, но и всех членов коллектива. После сбора сведений следует подсчитать показатели пораженности тех, кто, например, употреблял конкретный вид пищевых продуктов или воду конкретного источника, и показатель пораженности тех, кто не употреблял эти продукты или воду. Затем необходимо статистически проверить, с каким гипотетическим фактором передачи возбудителя или другим воздействием имеется достоверная связь. Ниже приведен пример когортного анализа.
22 июля 1996 г. среди пациентов нескольких отделений одного из лечебнопрофилактических стационаров г. Перми была зарегистрирована вспышка ротавирусной инфекции (23 случая). При опросе всех пациентов стационара (235 чел.) установили частоту употребления разных пищевых продуктов, выданных на ужин 21 июля и на завтрак 22 июля (табл. 16).
| Таблица 16
Пораженность пациентов с учетом употребления разных пищевых продуктов
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Из табл. 16 видно, что показатели пораженности лиц, употреблявших разные продукты, колеблются от 7,6 до 13,2%. Чтобы определить конкретный пищевой продукт, явившийся фактором передачи возбудителя, необходимо провести статистическую обработку информации. Наилучшим статистическим приемом в этом случае является расчет критерия соответствия “Хи-квадрат” (В.Ю. Урбах, 1975). Для этого сначала по каждому виду продукта составляют так называемую таблицу “два на два”. Применительно к салату из свеклы, употребление которого в нашем примере соответствует наибольшему показателю пораженности, таблица “два на два” будет выглядеть следующим образомт (табл. 17).
Таблица 17
Пример расчета критерия соответствия
| Употребление салата из свеклы | Число
больных |
Число здоровых | Сумма |
| Да | 21 (а) | 137 (Ь) | 158 (а+Ь) |
| Нет | 2 (с) | 75 (ё) | 77 (с+ё) |
| Сумма | 23 (а+с) | 212 (Ь+ё) | 235 (п) |
Примечание:а, Ь, с, ё, п - стандартные обозначения таблицы “два на два”. Далее рассчитывают критерий соответствия (Хи-квадрат) по формуле:
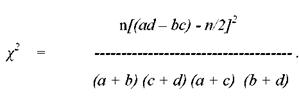 |
Если значение Хи-квадрата больше величины 3,84, то с вероятностью 95% можно утверждать, что между употреблением конкретного продукта или другим воздействием и заболеваемостью имеется достоверная статистическая связь. Следует иметь в виду, что тест Хи-квадрат дает хорошие результаты, если число опрошенных людей (число наблюдений) не менее 30. В случае меньшего объема исследований лучше использовать более точный тест Фишера (В.И. Урбах, 1975).
В нашем примере Хи-квадрат в отношении употребления салата из свеклы оказался равным 5,6, тогда как его значение в отношении всех других продуктов составило меньше 3,84. Следовательно, вспышка ротавирусной инфекции была связана с употреблением салата из свеклы. В дополнение целесообразно подсчитать относительный риск заболевания при употреблении салата из свеклы. Относительный риск - это отношение пораженности лиц, употреблявших салат из свеклы (13,2%), к показателю пораженности лиц, не употреблявших этот продукт (2,6%). В нашем примере относительный риск составил 5,0.
Анализ контрольных случаев является оптимальным при вспышках ОКИ, охватывающих население отдельных территорий. Во время анализа контрольных случаев необходимо опросить не только больных, но и лиц контрольной группы. При этом контрольную группу должны составить здоровые лица, проживающие на той же территории, она может быть подобрана методом случайной выборки. При этом число лиц контрольной группы будет определяться интенсивностью вспышки. При вспышке 50 случаев и более число лиц контрольной группы примерно должно соответствовать числу случаев заболевания. При вспышках меньшей интенсивности число лиц контрольной группы должно быть в 2 - 3 раза больше, чем число больных. После опроса больных и лиц контрольной группы проводят статистическую обработку с целью выявления того, с каким неблагоприятным воздействием чаще встречались больные по сравнению с лицами контрольной группы. При этом так же, как и при когортном исследовании, пользуются расчетом критерия соответствия. В качестве иллюстрации ниже приведен пример анализа контрольных случаев.
В 1987 г. среди населения г. Перми был зарегистрирован резкий подьем заболеваемости сальмонеллезом энтеритидис. Проведен опрос 98 заболевших и 120 лиц контрольной группы. В результате были получены данные, свидетельствующие о существенных различиях характера питания больных и лиц контрольной группы (табл. 18).
Таблица 18
Частота употребления разных пищевых продуктов заболевшими сальмонеллезом
энтеритидис и лицами контрольной группы
|
| Овощи, салаты | Да | 20 | 21 | 0,1 |
| Нет | 78 | 99 | ||
| Фрукты, ягоды | Да | 7 | 12 | 0,3 |
| Нет | 91 | 108 |
Из табл. 18 видно, что существенных различий между больными и лицами
контрольной группы в частоте употребления таких продуктов, как свинина, говядина, молочные продукты, овощи, салаты, фрукты, ягоды, нет (Хи-квадрат составил 0,1 - 0,3). В то же время больные сальмонеллезом достоверно чаще, чем лица контрольной группы, употребляли куриные яйца, яйцесодержащие блюда, а также куриное мясо и птицесодержащие блюда (Хи-квадрат составил 6,1 - 14,5). Полученные данные позволяют утверждать, что ведущими факторами передачи сальмонеллеза энтеритидис явились птицепродукты, особенно куриные яйца.
Во всех случаях, когда гипотеза о типе вспышки (пищевая, водная, бытовая) получает аналитическое подтверждение, определяют объекты питания, водоснабжения, торговли и пр., которые целесообразно обследовать для установления условий инфицирования факторов передачи инфекции.
Организация противоэпидемических мероприятий. Основная цель расследования вспышки ОКИ - разработка и осуществление эффективных мер борьбы и профилактики. Основной принцип мероприятий заключается в одновременном воздействии на все три звена эпидемического процесса. При этом основное внимание должно быть уделено организации противоэпидемических, санитарно-гигиенических и ветеринарно-санитарных мероприятий, направленных на разрыв механизма передачи возбудителей.
Подготовка донесения о вспышке. Последним этапом расследования вспышки является сообщение о результатах. Предварительные данные расследования сообщают в устной форме в адрес местного управления здравоохранения и регионального управления роспотребнадзора. Окончательное донесение оформляется в виде письменного отчета по разделам: введение (место возникновения вспышки, время начала и окончания, число заболевших, диагноз, вид возбудителя); санитарно-гигиеническая характеристика учреждения или территории, где возникла вспышка (водоснабжение, канализация, питьевой режим, снабжение пищевыми продуктами, организация питания, бытовое устройство, медицинское обслуживание, результаты лабораторного контроля объектов внешней среды до вспышки и т. д.); материалы и методы (объем и вид лабораторных исследований, методы изучения биологических свойств выделенных возбудителей, использованные приемы аналитической эпидемиологии и статистической обработки и т. д.); результаты
расследования вспышки (характеристика предэпидемического фона; оценка проявлений эпидемического процесса; данные лабораторных исследований во время вспышки; результаты применения когортного метода и метода «случай - контроль»; конкретные санитарно - гигиенические и противоэпидемические дефекты, которые могли способствовать развитию вспышки). Заключение должно отражать характер вспышки (предполагаемый источник, путь и фактор передачи возбудителя; место и механизм инфицирования фактора передачи; социальные условия, способствующие развития вспышки); проведенные мероприятия (организационные, противоэпидемические,
санитарно-гигиенические, ветеринарно-санитарные).
Можно предложить следующую типизацию вспышек ОКИ (В.И. Сергевнин, 1999).
По территориальному признаку следует различать локальные эпидемии ОКИ, приуроченные к определенной территории или группе населения, и распространенные эпидемии, захватывающие смежные территории и группы населения.
По временному признаку целесообразно выделить острые эпидемии, связанные с однократным инфицированием конечного фактора передачи возбудителя и развивающиеся в пределах максимального инкубационного периода, и хронические эпидемии, обусловленные периодическим или систематическим инфицированием конечного фактора передачи возбудителя и регистрирующиеся в течение времени, соответствующего нескольким инкубационным периодам.
По месту заражения людей возможны эпидемии, во время которых инфицирование населения происходит в быту (домовой тип), стационарах лечебно-профилактических учреждений (госпитальный тип), организованных коллективах (учрежденческий тип), во время отдыха (рекреационный тип) и др.
По категории источника возбудителя эпидемии ОКИ могут быть подразделены на три типа. Конкретными источниками возбудителя при эпидемиях ОКИ могут быть люди (при антропонозах), животные (при зоонозах) и внешняя среда (при сапронозах). Следует, однако, иметь в виду, что при некоторых антропонозных ОКИ (стафилококкоз) источником возбудителя может оказаться и животное. Напротив при зоонозных ОКИ распространение инфекции может происходить от человека. При сапронозных ОКИ источником возбудителя может быть не только внешняя среда, но и животное или человек.
По ведущему пути передачи возбудителя выделяют пищевые, водные и бытовые эпидемии ОКИ. Признаки таких эпидемий общеизвестны.
По конечному фактору передачи возбудителя можно выделить несколько вариантов эпидемий.
Пищевые эпидемии могут быть связаны с употреблением молока, молокопродуктов и содержащих их блюд; мяса, мясопродуктов и мясосодержащих блюд; яиц, яйцепродуктов и яйцесодержащих блюд; продуктов моря и пресноводных водоемов (рыб, крабов, креветок и т.п.) и содержащих их блюд; овощей, фруктов, ягод и содержащих их блюд; прочих продуктов животного и растительного происхождения. Водные эпидемии по конечному фактору передачи возбудителя могут быть дифференцированы на эпидемии, связанные с употреблением воды централизованного питьевого водопровода, технического
водопровода, колодцев, мелких резервуаров (бочек, ведер, графинов и т.п.), а также с использованием в питьевых целях и для купания воды открытых водоемов.
При бытовых вспышках конечным фактором передачи возбудителя могут быть не только предметы обихода, но и пищевые продукты, инфицированные непосредственно перед употреблением.
По механизму инфицирования конечного фактора передачи возбудителя можно выделить следующие типы пищевых и водных эпидемий.
Среди пищевых эпидемий следует различать эпидемии, связанные с первичным и вторичным инфицированием пищевых продуктов.
Первичное инфицирование - прижизненное проникновение возбудителей в органы и ткани животных, использующихся в качестве продуктов питания. Вторичное инфицирование - инфицирование пищевых продуктов в процессе их получения, переработки, транспортировки, хранения и реализации.
Вторичному инфицированию подвержены все без исключения продукты питания на любой стадии их продвижения от места получения до потребителя. При этом проникновение возбудителей большинства ОКИ в продукты питания возможно с выделениями животных, в т.ч. птиц и грызунов. Не исключено попадание микроорганизмов в мясопродукты из кишечника сельскохозяйственных животных при нарушении правил их убоя и разделки туши. Экзогенное инфицирование яиц может происходить за счет проникновения микроорганизмов (например, сальмонелл) через неповрежденную скорлупу. Инфицирование продуктов питания возбудителями ОКИ возможно от людей (больных, носителей). Возбудители сапронозных ОКИ могут проникать в пищевые продукты с почвой или водой открытых водоемов. Наконец, вторичное инфицирование продуктов питания при всех ОКИ не исключается посредством членистоногих (мух, тараканов).
Среди водных эпидемий по механизму инфицирования конечного фактора передачи возбудителя можно выделить эпидемии, возникающие в результате несоблюдения правил очистки и дезинфекции воды на водозаборных сооружениях; подсоса инфицированных стоков с поверхности почвы в поврежденную водопроводную сеть или смотровые колодцы скважин, колонок и колодцев; сброса хозяйственно-фекальных вод в открытый водоем; несоблюдения правил обеззараживания и хранения питьевой воды в мелких емкостях.
Источник: В.И. СЕРГЕВНИН, «ЭПИДЕМИОЛОГИЯ ОСТРЫХ КИШЕЧНЫХ ИНФЕКЦИЙ» 2008
А так же в разделе «Методические подходы к расследованию вспышек »
- Направления и методические основы эпидемиологического надзора
- П о к а з а н и я д л я л а б о р а т о р н о г о о б с л е д о в а н и я б о л ь н ы х с п р и з н а к а м и О К И н а о т д е л ь н ы е н о з о л о г и ч е с к и е ф о р м ы
- С т а н д а р т н ы е о п р е д е л е н и я п о д т в е р ж д е н н ы х с л у ч а е в о т д е л ь н ы х О К И
- Методические подходы к обследованию эпидемических очагов с единичными случаями заболевания
- Профилактика пищевого пути передачи возбудителей
- Профилактика водного пути передачи возбудителей