Внеорганные абсцессы брюшной полости
Поддиафрагмальные абсцессы. При сонографическом исследовании, по нашим данным, 7 абсцессов имели серповидную форму, повторяющую контур диафрагмы. Максимальная толщина приходилась на центральные отделы, расположенные под куполом диафрагмы и составляет от 2 до 4,5 см; протяженность — от 5,5 до 7,5 см. Один абсцесс из наблюдавшихся нами, расположенный в передних отделах левого поддиафраг- мального пространства, имел округлую форму и относительно крупные размеры — 7х5,5х5см. Контур во всех наблюдениях был четкий, ровный, так как абсцессы ограничивались абдоминальной поверхностью диафрагмы с одной стороны и поверхностью печени или селезенки с другой. Гиперэхогенная капсула была выражена только в случае локализации абсцесса в передних поддиафрагмальных отделах. Содержимое в большинстве наблюдений было достаточно однородно, низкой эхо- генности. Эффекты усиления от задней стенки и краевого ослабления, присущие жидкостным образованиям, не прослеживались. У 6 из 8 детей диагностировался выпот в плевральной полости на стороне поражения (рис. 4.4).
Подпеченочные абсцессы. При УЗИ подпеченочные абсцессы лоцируются в виде образований округлой или овальной правильной формы, средней или низкой эхогенности, однородной или неоднородной структуры. Тонкая капсула высокой эхогенности визуализируется в большинстве наблюдений при частоте УЗ-волны 7,5 МГц. Средний диаметр абсцессов колеблется от 3,5 до 5,5 см. Из сопутствующих изменений можно обнаружить увеличение печени за счет правой доли и закругление нижнего края правой доли (рис. 4.5).
Топическую диагностику подпеченочных абсцессов помогает провести исследование этой зоны на фоне форсированного дыхания. При этом можно проследить движение печени относительно образования.
Дифференциальный диагноз проводится с паретически расширенной петлей тонкой кишки и правым изгибом ободочной кишки. При длительном исследовании в режиме реального времени удается поймать перистальтическую волну; если это не удается, то исследование повторяется через 45 мин после еды или после введения прозерина в возрастной дозировке. Все подпеченочные абсцессы были диагностированы при первом же УЗИ.
Межпетельные абсцессы. Мы наблюдали 22 человека, имевших 41 абсцесс. Обследование детей с межпетельными абсцессами крайне затруднительно. Объективными помехами служит газ в кишечной трубке, скапливающийся из-за пареза, и свободный газ в брюшной полости, оставшийся после предыдущей лапаротомии, а также выраженный болевой синдром. Для
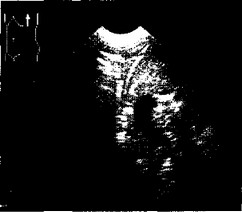
Рис. 4.4. Продольное сканирование слева по средней подмышечной линии. Фрагмент подциафрагмального абсцесса слева.
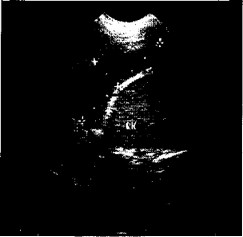
Рис. 4.5. Продольное сканирование по средней подмышечной линии. Подпеченочный абсцесс размером 7x2,5x2 см в стадии деструктивных изменений.
улучшения визуализации используется метод "дозированной компрессии". Болевые ощущения уменьшаются давлением на брюшную стенку пальцами левой руки, между которыми устанавливается секторный датчик. Это существенно уменьшает расстояние до исследуемых структур, смещает воздух в другие отделы брюшной полости и провоцирует кишечную перистальтику. Начиная с 2—3-летнего возраста таким образом осматриваются все отделы живота датчиком с частотой 5,0 МГц, затем — 7,5 МГц. Помимо улучшения визуализации межпетельных образований, метод "дозированной компрессии" позволяет оценить перистальтическую активность и степень ригидности кишечных стенок.
Эхолокация на фоне форсированного дыхания дает представление о подвижности кишечных петель относительно друг друга, а также относительно патологического образования и передней брюшной стенки, что позволяет судить о степени спаечного процесса.
Исследование передних отделов брюшной полости с фланговых поверхностей, когда УЗ-луч проходит по касательной, помогает визуализировать поверхностно расположенные коллекторы жидкости, толщина которых, как правило, незначительна (до 1—1,5 см) и они остаются в "мертвой зоне" секторного датчика, особенно в момент компрессии на переднюю брюшную стенку.
Межпетельные абсцессы лоцируются в виде аперистальтич- ных образований неправильной, полициклической формы. Иногда возможно проследить тонкую гиперэхогенную капсулу, но чаще контур остается нечетким, неровным. Содержимое сниженной эхогенности и никогда не бывает анэхогенным, структура — неоднородна. У детей с перфорациями тонкой кишки,и несостоятельностью анастомозов отмечается характерная мелкоячеистая структура в виде сот. При операции во всех этих абсцессах было обнаружено кишечное содержимое. Иногда возможно визуализировать включения газа в полости абсцессов (рис. 4.6).
Реакция окружающих тканей проявляется снижением эхогенности по периферии и формированием инфильтратов. В состав инфильтратов наиболее часто входят кишечные петли (нормального диаметра или расширенные, без признаков перистальтики или с нормальной перистальтической активностью) и пряди сальника в виде включений неправильной формы повышенной эхогенности. В ряде случаев при сонографии удается обнаружить увеличенные брыжеечные лимфатические узлы в виде образований овальной формы, длиной до 1,5 см, толщиной до 0,5—0,7 см, с четким ровным контуром, однородной структуры, пониженной эхогенности. Слияний в конгломераты нами не было отмечено ни в одном наблюдении.
При межпетельных абсцессах возможно появление свободной жидкости в брюшной полости. Свободная жидкость в
Рис. 4.6. Косое сканирование в левой мезогастральной области. Меж- петельный абсцесс с кишечным содержимым на фоне перфорации тонкой кишки.
брюшной полости была выявлена нами у 11 детей с межпе- тельными абсцессами. Серозный выпот при УЗИ лоцируется в виде анэхогенных включений неправильной формы. Он меняет объем и локализацию в зависимости от положения тела. Иногда прослеживаются тонкие (толщиной 1 мм) гиперэхоген- : ные нити фибрина, совершающие постоянные колебательные
, движения (передаточная пульсация). Только в 1 наблюдении : количество выпота было велико — около 800 мл. Наиболее
- часто жидкость локализуется в полости малого таза и межпе- тельно. Нами не отмечено закономерности распространения lt; свободной жидкости последовательно по регионам брюшной ', полости в зависимости от ее количества. В большинстве на’ блюдений выпот располагался в зоне воспалительного очага ' (абсцесса, инфильтрата, оментита) в брюшной полости.
Внутритазовые абсцессы. В клинике на лечении находилось 18 человек с внутритазовыми абсцессами. Наиболее часто абсцессы локализовались центрально между прямой кишкой и мочевым пузырем. В 1 наблюдении абсцесс локализовался позади- Ц прямокишечно. У детей, у которых абсцессы явились следствием ., остеомиелита, очаги располагались в тазе латерально.
I Жалобы на боли при дефекации и внизу живота предъяв- i-.ляли дети с крупными сформированными абсцессами. У 2 Ш Детей были выявлены прямокишечные свищи.
Рис. 4.7. Поперечное сканирование малого таза.' Абсцесс дугласова пространства размером 5,5x4,5 см. Кзади от него — прямая кишка.
На основе собственных наблюдений мы выделили два типичных варианта УЗ-картины абсцессов таза. В первом случае лоцируется образование неправильной формы небольших размеров (до 3 см в диаметре), с нечетким неровным контуром, содержимым средней или пониженной эхогенности, неоднородной структуры.
При втором варианте абсцессы имели крупные размеры (диаметр от 6 до 10 см), округлую форму, четкий, ровный контур, который являлся отображением сформированной капсулы, содержимое низкой эхогенности, неоднородной, ячеистой структуры. При этом отмечалась деформация контура задней стенки мочевого пузыря за счет абсцесса и у девочек — отклонение матки латерально (рис. 4.7).
Из сопутствующих изменений у 5 человек с абсцессами малого таза были инфильтраты из кишечных петель. Расширения их просвета и нарушения пассажа не определялось ни в одном случае. У 3 девочек старшего возраста наблюдалось одностороннее увеличение яичника со снижением его эхогенности. Ни у одного больного абсцессы малого таза не сопровождались реактивным выпотом в брюшной полости.
Абсцессы полости таза дифференцируются с серозным выпотом и гематомами этой области, инфильтратами, расширенной кишечной петлей.
Для дифференциальной диагностики всем детям с подозрением на патологию малого таза проводится ректальное пальцевое исследование под контролем УЗИ через переднюю брюшную стенку. Умеренно наполненный мочевой пузырь служит акустическим окном. При пальпации образования определяются расстояние до него от наружного сфинктера, размеры, консистенция, болезненность, спаянность с окружающими тканями (в первую очередь со стенкой мочевого пузыря). При эхографии отмечается изменение размеров, структуры и контуров образования. Абсцессы небольших размеров иногда не пальпируются, хотя при сонографии фиксируется достижение образования пальцем. Сформированные абсцессы лоцируются в каждый момент времени при пальцевом исследовании, изменяя лишь контур (рис. 4.8). После исследования положение, размеры и форма полностью восстанавливаются. Это служит одним из главных диагностических критериев абсцессов малого таза. Серозный выпот перестает лоцироваться в какой-то момент ректального исследования, а сразу же после него наблюдается изменение объема и формы патологического коллектора жидкости.
В нескольких наблюдениях выпот не визуализировался сразу же после манипуляции, восстанавливая свой объем через несколько минут после исследования.
Основные диагностические критерии с учетом данных УЗИ и ректального исследования под контролем УЗИ представлены в табл. 4.2.
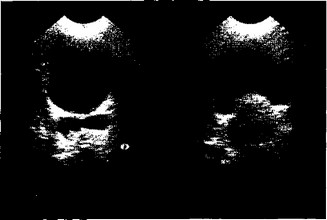
Рис. 4.8. Поперечное сканирование. Слева — скопление выпота в полости малого таза; справа — деформация образования при пальцевом исследовании.
Дифференциально-диагностические торов жидкости полости таза
Эхогенность
Структура
Контур
Болезненность при пальпации
Изменение параметров после пальпации Деформация контура мочевого пузыря
Низкая
Однородная
Неровный, нечеткий
Может не быть или выражена слабо
Наблюдается
всегда
Низкая или средняя Однородная, может быть неоднородной Четкий или нечеткий, ровный или неровный Слабо выражена
Низкая или
средняя
Неоднородная
Четкий или нечеткий, ровный или неровный Выражена всегда
У 5 детей со множественными межпетельными абсцессами из 54 человек с внеорганными абсцессами брюшной полости при УЗИ были даны ложноотрицательные заключения. Во всех случаях диаметр абсцессов не превышал 2,5 см. У 3 детей межпетельные абсцессы сочетались со спаечной кишечной непроходимостью. У 1 ребенка с гематомой корня брыжейки дано ложноположительное заключение об абсцессе. Таким образом, для абсцессов внеорганной локализации чувствительность метода УЗИ составила 90,7 %, точность — 96,4 %, прогностическое значение положительного результата — 98 %, прогностическое значение отрицательного результата — 95,8 %, эффективность метода — 96 %.