ОСОБЕННОСТИ ЛЕЧЕБНОЙ ТАКТИКИ ПРИ ВЫСОКОЙ И НИЗКОЙ ТОНКОКИШЕЧНОЙ НЕПРОХОДИМОСТИ
При высокой тонкокишечной непроходимости, обусловленной функциональной декомпенсацией проксимальных отделов на фоне длительно существующего спаечного процесса, вполне обосновано проведение консервативных лечебных мероприятий, направленных на декомпрессию кишки выше уровня препятствия. Такая декомпрессия устраняет нарушения внутристеночной гемо циркуляции и способствует восстановлению функции кишки.
Полезным в этом отношении мероприятием, в котором сочетаются эффективная диагностика непроходимости и патогенетическое лечебное пособие, является энтерогра-фия. Приводим следующее наблюдение.
Больной Т., 35 лет, поступил в клинику с жалобами на схваткообразные боли в животе, тошноту, рвоту. Отмечалась задержка стула и газов. В детском возрасте перенес осколочное проникающее ранение живота с эвентрацией кишечной петли.
Живот умеренно вздут, болезнен в области старого послеоперационного рубца. В горизонтальном положении больного над верхними отделами живота определялся тимпанит. При аускультации кишечные шумы не выслушивались, слева от рубца в подреберной области воспроизводился шум плеска.
При обзорной рентгенографии брюшной полости в отдельных петлях тонкой кишки, преимущественно в левом верхнем отделе брюшной полости обнаружено небольшое количество газа и жидкости (рис. 2). Газ выявлен и в толстой кишке.
Недостаточно отчетливые клинические и рентгенологические данные побудили хирургов выполнить зондовую энтерографию с одновре менной декомпрессией тонкой кишки. Через назогастральный зонд, проведенный за связку Трейтца, удалено около 500 мл жидкого кишечного содержимого с примесью желчи и введено 1000 мл 20% бариевой взвеси, приготовленной на изотоническом растворе хлорида натрия. На рентгенограмме, выполненной через 10 мин, выявлено конусовидное сужение тощей кишки в левой верхней части брюшной полости. Проксимальные петли кишки расширены, рельеф складок свидетельствовал об отеке слизистой оболочки (рис. 3, а).
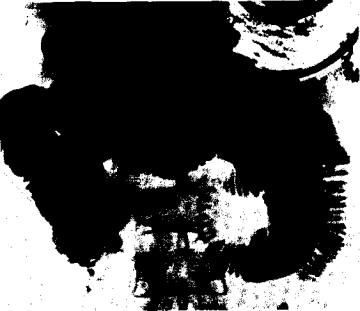
Рис. 3. Энтерограмма того же больного, что на рис. 2.
а — через 10 мин после опорожнения проксимальных отделов тонкой кишки и введения в нее контраста.
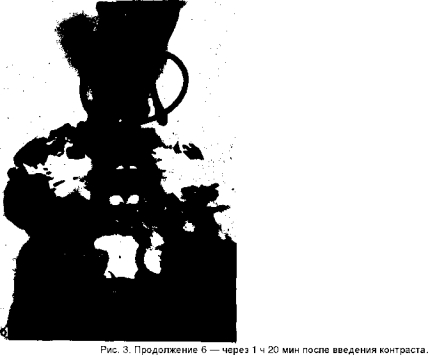
Проведена повторная декомпрессия проксимальных отделов тонкой кишки. Удалено более 800 мл жидкости и взвеси бария. Состояние больного улучшилось сразу же после завершения процедуры. Боли уменьшились. При контрольной рентгенографии брюшной полости отмечено значительное уменьшение ширины кишечных петель, однако существенного продвижения контрастной массы по кишечнику не наблюдалось.
Через тот же зонд в тощую кишку введено под давлением еще 500 мл 20% взвеси бария. На рентгенограмме, выполненной через 1 ч 20 мин, большая часть контрастного вещества находилась в толстой кишке (рис. 3,6). Отмечена выпрямленность отдельных петель тонкой кишки, что свидетельствовало о спаечном процессе. Через 5 сут больной был выписан из клиники без операции.
В данном наблюдении применение "зондовой энтерографин с повторной декомпрессией тонкой кишки над уровнем препятствия позволило распознать уровень механической непроходимости тонкой кишки, определить характер патологического процесса и добиться разрешения высокой острой тонкокишечной непроходимости, наступившей вследствие грубого нарушения пищевого режима, консервативным путем. Возможность достижения подобного эффекта обусловлена патологическими особенностями высокой тонкокишечной непроходимости, которые были представлены ранее.
При низкой механической тонкокишечной непроходимости рассчитывать на полноценную декомпрессию всего проксимального отдела кишечной трубки с помощью зонда, введенного в начальный отдел тощей кишки, трудно. В связи с этим при-установленном диагнозе низкой тонкокишечной механической непроходимости задержка операции с целью проведения консервативны* мероприятий не оправдана и может привести к ишемической деструкции кишечной стенки в зоне непроходимости. Сроки такой деструкции определяются конкретной морфологической формой непроходимости (преобладанием странгулядион-ного или обтурационного компонентов в формировании препятствия) и исходным функциональным состоянием микроваскулярного ложа тонкой кишки. Значительные потери воды, электролитов л белков, изменение КОС внутренней среды организма, сопровождающие высокую тонко кишечную непроходимость, обусловливают проведение специальной коррекции и в предоперационном и послеоперационном периоде.
Наряду с полноценной инфузионной терапией комплексное лечение низкой тонкокишечной непроходимости включает в себя проведение специальных мероприятий по детоксикации организма. Среди современных методов, используемых для детоксикации, при лечении запущенных форм низкой тонкокишечной непроходимости, сопровождавшихся развитием перитонита, используют гемосорбцию, лимфосорбцию и энтеросорбцию [Рухляда Н. В., Штрапов В. А„ 1985].
Гемосорбцию проводят с помощью аппарата УЭГ-1, трансфузионного аппарата АТ или других аппаратов аналогичного назначения. Используют стандартные углеродные гемосорбенты СКН серий 2М, ЗМ, 4М, 1К [Лопухин Ю. М., Молоденков М. Н., 1985]. Перед началом сорбции флакон с сорбентом промывают 400 мл изотонического раствора хлорида натрия с добавлением 10 000 ЕД гепарина и заполняют 200 мл 10% плацентарного альбумина. В большинстве случаев гемосорбцию проводят вено-венозным способом с забором крови из подключичной вены и возвратом ее в одну из периферических вен. У больных с катетеризацией брюшной аорты кровь забирают из катетера и возвращают в подключичную вену. Скорость перфузии составляет 80— 120 мл/мин, продолжительность сеанса — 90—120 мин.
В последние годы мы использовали гемосорбцию лишь у больных с ОКИ, оперированных на фоне развившегося разлитого перитонита с признаками выраженного эндо-токсикоза. Помимо общеклинических и биохимических лабораторных показателей, об эффекте гемосорбции судили по снижению уровня эндотоксемии, определяемого с помощью биологического теста с простейшими.
В последнее десятилетие в лечении эндогенной интоксикации, обусловленной печеночно- почечной недостаточностью, механической желтухой, гнойным перитонитом, острой кишечной непроходимостью, деструктивным панкреатитом и другими заболеваниями, широко стали применять метод экстракорпоральной детоксикационной лимфосорбции [Панченко Р. Т., Ярема И. В., 1979; Лопухин Кgt;. М., Молоденков М. Н., 1985; Сазонов А.М., Эн-дерЛ.А., 1986; Петров В. П. и др., 1987].
Лимфатическая система при воспалении имеет особое значение не только в поддержании водного равновесия, но и в удалении микроорганизмов, патологических агентов из очага воспаления, токсических метаболитов и клеточных остатков. Лимфа обладает высокой ферментативной активностью, принимает активное участие в резорбции и транспорте мочевины, билирубина, креатини-на. Токсические вещества скапливаются в больших количествах в межклеточном пространстве в результате нарушения микроциркуляции, что обусловливает нарастание общей эндогенной интоксикации. При разгрузке лимфатической системы путем дренирования грудного протока улучшается микроциркуляция и осуществляется удаление токсических веществ из межклеточных пространств и очага воспаления.
Для обнаружения и дренирования терминального отдела грудного протока чаще всего применяют горизонтальный доступ в левой надключичной ямке. Используют управляемый лимфоток, что позволяет регулировать объем суточной лимфолотери. В первые 4—5 сут ввиду высокой токсичности выделение лимфы поддерживают непрерывным. В качестве лимфосорбента используют хорошо зарекомендовавшие себя азотсодержащие активные угли марки СК.Н. Количество выделяющейся лимфы в среднем составляет 2—3 л в сутки. Применяя лимфостимуляцию, нам удавалось получать по 4—5 л, достигая этим более выраженный детоксикационный эффект.
Мы использовали у 65 больных различные способы очищения лимфы — рециркуляционный, капельный, статический и лимфаферез [Петров В. П. и др., 1986].
При рециркуляционном способе лимфу собирают во флакон и с помощью роликового насоса для перфузии жидкостей (можно использовать аппарат для перфузии крови АТ-196) пропускают через колонку с сорбентом со скоростью 60—80 мл/мин и обратно возвращают в первый флакон. Время сорбции составляют 20— 30 мин.
При капельном методе собранную во флакон с антикоагулянтом лимфу пропускают через колонку с сорбентом и сразу же -реинфузируют внутривенно. Скорость реинфузии лимфы должна быть такой же, как и при поступлении ее из грудного протока во флакон сбора.
При статическом способе в собранную лимфу добавляют сорбент. Сорбцию осуществляют периодическим переворачиванием флакона лимфы с сорбентом в течение времени, необходимого для заполнения лимфой другого флакона. Обычно при хорошей лимфорее это составляет 2—3 ч. При проведении лимфафереза собранную во флакон лимфу (с помощью рефрежераторной центрифуги при 1500 об/мин в течение 20 мин) разделяют на лимфоконцентрат, состоящий из форменных элементов, и лимфоплазму. В дальнейшем лимфоплазму пропускают через колонку с сорбентом, соединяют с ранее отделенными лимфоцитами и реинфузируют внутривенно.
Для применения каждого способа лимфосорбции имеются свои показания. Рециркуляционный способ используют при длительно сохраняющейся высокой токсичности лимфы; при нормальных или незначительно сниженных показателях иммунной системы. Капельный способ показан при вялотекущем общем перитоните или отграниченных его формах; недостаточном лимфооттоке (1 л и менее за сутки); нормальных или незначительно сниженных показателях иммунной системы: предполагаемом непродолжительном сроке лимфосорбции; имеющихся признаках сердечно-легочной недостаточности.
Статический способ применяют при необходимости проведения длительной лимфосорбции; высокой токсичности лимфы. Лимфаферез используют при исходной лей-ко- и лимфопении; высокой токсичности лимфы; исходном дефиците иммунных показателей.
Перечисленные показания к выбору способа детокси-кации не рассматривают как абсолютные и постоянные. При изменении условий (общее состояние больного, течение заболевания) можно переходить от одного способа к другому или к их комбинациям.
Положительный эффект достигается при применении всех методов лимфоочищения, однако при статическом, рециркуляционном и капельном способах на углях оседает или разрушается до 30% лимфоцитов, причем в большей мере страдают молодые клетки. На 3-й сутки лимфосорбции уменьшается количество Т-лимфацитов в 2 раза, В-лимфоцитов в 5 раз. При лимфаферезе эти изменения наблюдаются в значительно меньшей степени и наступают гораздо позже. Так, количество Т-лимфоцитов снижается лишь в 2 раза и только через 12 дней, В-лимфоцитов через 8 дней. Это позволяет использовать лимфаферез более длительное время — до 2 нед.
Эффективность детоксикации лимфы оценивают по динамике содержания различных метаболитов. Достаточно информативным являются показатели билирубина, креатинина и азота мочевины. По нашим данным, снижение их отмечено соответственно на 77; 78,5 и 95%.
Важное значение в определении токсичности лимфы придают парамецийному тесту и определению уровня средних молекул (методом спектрофотометрии). При исследовании парамецийногб теста определяют продолжительность жизни простейших (парамеций), которая зависит от токсичности лимфы. Определение уровня средних молекул также имеет важное значение, так как они включают в себя пептиды с молекулярным весом от 500 до 5000, которые обладают отчетливо выраженной токсичностью.
По нашим данным при всех методах лимфосорбции степень токсичности по парамецийному тесту снижалась от 37,3% до 58,6%, по уровню средних молекул — от 32,7 до 51,4%. Лучше результаты детоксикации лимфы по обоим тестам получены при статическом методе лимфосорбции.
Устранение главного источника эндогенной интоксикации при ОКН — застоя кишечного содержимого — пред-ствляет особенно важную задачу при низкой тонкокишечной непроходимости, когда в процесс вовлекается вся тонкая кишка. В этом отношении особое место принадлежит продолженному пассивному дренированию кишечной трубки в послеоперационном периоде.
Показания к дренированию следующие: 1) перерастяжение петель тонкой кишки выше уровня механического препятствия на фоне развития пареза кишечника с признаками микроциркуляторных нарушений в его стенке;
2) выраженный распространенный спаечный процесс в брюшной полости, когда для
надежного устранения непроходимости требуется рассечение множества спаек (особенно у больных, неоднократно оперированных по поводу спаечной ОКН).
В первом случае дренирование преследует цель удаления скапливающегося в просвете тонкой кишки токсичного кишечного содержимого и декомпресии кишки для восстановления гемоциркуляции в ее стенке. Во втором случае, кроме этих целей, интубацию кишки производят для создания каркаса, на котором кишечные петли последовательно укладываются в положении, не препятствующем их проходимости при условии возникновения повторного спаечного процесса. Расчет ведется на фиксацию кишечных петель в функционально более выгодном положении по типу операции Нобля или Блинова.
Продолженное дренирование кишечной трубки в послеоперационном периоде в соответствии с представленными показаниями мы осуществили у 264 больных. У 185 выполнили энтеростомию по Житиюку, у 15 ретроградную интубацию проводили через слепую кишку, у 39 выполнили гастроэнтеростомию по Дедереру и у 25 — дренирование тощей и подвздошной "кишки с помощью назогастроинтестинального зонда. При этом у большинства больных (176) интубацию тонкой кишки производили только с целью ее декомпрессии и устранения эндо-токсикоза (65,9%), у 14 (5,2%) больных трубку вводили для обеспечения «каркасной» функции и у 74 (28,8%) больных эти задачи сочетались.
Стремясь избежать нежелательных последствий длительного пребывания резиновой или силиконовой трубки в тонкой кишке, D. Jung и соавт. (1985) предложили при лечении спаечной кишечной непроходимости вводить в кишку растворимую трубку из синтетического белка. Такая трубка действует в течение 4 дней, после чего рассасывается. При лечении 52 больных получены хорошие результаты.
Сравнивать эффективность отдельных методов дренирования нецелесообразно ввиду значительного несоответствия количественного и качественного состава отдельных групп больных. Частота использования отдельных методов зависит от конкретных показаний и условий, складывающихся на операции, материального обеспечения (наличие специальных зондов для гастроинтести-нального дренирования), наконец, от личной приверженности хирурга к тому или иному методу.
Однако у всех предложенных методов есть существенный недостаток: связанная с ними детоксикация зависит лишь от эффективности дренажа. В то же время эффективность сорбционных методов детоксикации связана с целенаправленной элиминацией токсических продуктов из кишечного содержимого.
Уменьшения токсичности кишечного содержимого, а в связи с этим и снижения эндотоксикоза, можно добиться с помощью коллоидных сорбентов, которые вводят через дренажные трубки в кишечник в ранние сроки после операции, т. е. тогда, когда возникает особая потребность в проведении детоксикационной терапии. С этой целью применяют энтеродез — препарат, разработанный на основе низкомолекуляркого поливинилпирролидона для приема внутрь.
Механизм действия поливинилпирролидона основан на способности образовывать с токсинами, в том числе кишечными, нетоксичные или малотоксичные комплексы [Гольбадамова И. М. и др., 1966; Фром А. А. и др., 1968; Шиманко И. И. и др., 1984]. По данным указанных авторов, разовая доза препарата при приеме внутрь составляет 5 г, а лечебный эффект проявляется через 15—30 мин после приема.
Метод энтеросорбции был использован в клинике при лечении 25 больных с различными формами острой тонкокишечной непроходимости, у которых в послеоперационном периоде осуществляли продолженное дренирование тонкой кишки на всем ее протяжении [Штрапов А. А., Рухляда Н. В., 1986]. У 10 больных дренирование тонкой кишки производили по Житнюку, у 3 — по Дедереру и у 12 — с помощью назогастроинтестинального зонда. Для энтеростомии по Житнюку применяли специальную двухпросветную трубку, позволявшую вводить препарат непосредственно в проксимальные отделы тонкой кишки.
Методика энтеросорбции заключается в следующем. Непосредственно перед использованием готовят 5% раствор энтеродеза и вводят его в просвет кишки. Инту-бационную трубку пережимают на 30 мин и затем открывают на свободный отток. Процедуру повторяют 3 раза в сутки. Суточная доза препарата для одного больного составляет в среднем до 60 г.
Помимо энтеросорбции, комплексное лечение эндоток-сикоза включало многокомпонентную инфузионную терапию, применение антибиотиков, по показаниям — антикоагулянтов (гепарин).
О снижении токсемии в результате энтеросорбции судили по определению биологической
токсичности крови на основе тестов с простейшими (тетрахимены). Общие результаты лечения оценивали по клиническим и лабораторным данным в сравнении с таковыми аналогичной группы больных, которым проводили комплексное лечение без энтеросорбции.
По данным клинического наблюдения, после энтеросорбции отмечено уменьшение проявлений эндогенной интоксикации, раньше восстанавливалась моторная функция кишечника, улучшалось состояние гемодинамики и функции внешнего дыхания. Приводим следующее наблюдение.
Больной Н., 50 лет, поступил в хирургический стационар 2.02.85 г. спустя 7 ч от начала заболевания с жалобами на схваткообразные боли в животе, многократную рвоту, неотхождение стула и газов.
Состояние больного тяжелое. Пульс свыше 100 в 1 мин. Язык сухой. Живот вздут, асимметричен. Перитонеальные симптомы положительные. Перистальтические шумы не выслушивались, определялся шум плеска в кишечнике. На обзорной рентгенограмме брюшной полости множественные чаши Клойбера в тонкой кишке.
После кратковременной предоперационной подготовки с диагнозом «острая кишечная непроходимость» больной оперирован. Причиной непроходимости явились спайки тонкой кишки, складывающие ее в виде нескольких двустволок на расстоянии 1 м от илеоцекального угла. Спайки рассечены. С декомпрессивной и каркасной целью тонкая кишка интубирована двухпросветной трубкой по методике Житнюка. Послеоперационный диагноз: острая спаечная тонкокишечная непроходимость, разлитой серозный перитонит.
В послеоперационном периоде больному проводили комплексное лечение, включая внутрикишечное введение энтеродеза в течение 4 сут. Явления перитонита купированы к концу 3 сут, появилась нормальная перистальтика. После заживления раны вторичным натяжением вследствие нагноения больной выписан на амбулаторное лечение с нормальной функцией кишечника.
Применение препарата не вызвало побочных неблагоприятных эффектов при использовании его с помощью дренажной трубки и обратном выведении через дренаж после непродолжительной экспозиции в просвете кишки. Это позволило нам у 3 больных с резко выраженными проявлениями эндотоксикоза увеличить дозу препарата вдвое, что усиливало эффект детоксикации, не приводя к негативным последствиям. Приводим следующее наблюдение.
Больной С., 53 лет, поступил с жалобами на схваткообразные боли пр всему животу, неукротимую рвоту, задержку стула и газов спустя 24 ч от начала заболевания. По клиническим и рентгенологическим данным была диагностирована острая кишечная непроходимость с явлениями перитонита.
После двухчасовой предоперационной подготовки больной оперирован. Установлено, что причиной острой кишечной непроходимости было ущемление подвздошной кишки в брюшинном кармане у связки Трейт-ца. Непроходимость устранена, брюшная полость санирована и дренирована. С декомпрессивной целью наложена гастростома в модификации Дедерера. Послеоперационный диагноз: ущемленная внутренняя грыжа с ущемлением подвздошной кишки. Разлитой фибриноз-но-гнойный перитонит, токсическая фаза.
В связи с выраженной интоксикацией доза энтеродеза была увеличена до 10 г на введение 3 раза в день в течение 4 дней. Острые явления перитонита и интоксикации купированы к началу 4 сут, к этому же времени начала восстанавливаться функция кишечника. Послеоперационный период протекал без осложнений, гастростома закрылась самостоятельно в течение 10 дней. На 20-е сутки больной выписан на амбулаторное лечение в удовлетворительном состоянии.
Определение уровня токсемии выявляло снижение ее через час после энтеросорбции. Среднее время гибели простейших увеличивалось более чем на 13%, а при применении двойных доз препарата — на 31%. В целом энтросорбция представляет один из перспективных методов детоксикации в лечении острой кишечной непроходимости.
Важным компонентом лечения тонкокишечной ОКН является предотвращение и лечение инфекционных осложнений. Эта задача особенно актуальна при низкой тонкокишечной непроходимости, поскольку в подвздошной кишке в условиях ишемии и пареза создаются благоприятные условия для вегетации патогенной анаэробной микрофлоры.
С этой целью при тонкокишечной непроходимости применяют внутриаортальные инфузии с антибиотиками в сочетании с препаратами, улучшающими реологию крови (реополиглюкин) и, функцию микроваскулярного ложа (трентал, компламин). Это способствует доставке антибиотиков в ткани кишечной стенки и обеспечению более эффективного превентивного антибактериального эффекта.
Использование этого метода в последние годы более чем в 20 наблюдениях при лечении наиболее тяжелых форм ОКН подтвердило его практическую целесообразность.
Катетеризацию аорты осуществляют через одну из бедренных артерий по Сельдингеру. Конец катетера устанавливают на уровне XI—XII грудного позвонка. Внутриаортальные инфузии можно проводить непосредственно из флаконов (с помощью аппарата АТ-196 или через систему при закреплении флакона на высоте 3,5—4 м), а также с помощью шприца. Скорость инфузии составляет 10—75 мл/мин. После завершения инфузии в катетер устанавливают «гепариновый замок». Суточный объем внутриаортальных инфузии может составить до 50—60% общего объема вливаний. В состав инфузата вводят: низкоконцентрированные солевые растворы, 5% раствор глюкозы, спазмолитические препараты (2 мл компламина с 4 мл но-шпы; эуфиллин до 20 мл 2,4%
раствора), препараты, улучшающие реологию крови (5 мл трентала, 400 мл реополиглюкина), антибиотики широкого спектра, предназначенные для внутривенного введения, протеин, альмубин, гемодез. Продолжительность лечения 5—8 сут.
Еще одной общей задачей лечения больных с различными видами тонкокишечной непроходимости в послеоперационном периоде является восстановление собственной моторной функции тонкой кишки. Это осуществляется с помощью различных методов. Наиболее эффективной обоснованно считают длительную перидуральную анестезию. Мы использовали ее у 188 больных с тонко кишечной непроходимостью с хорошим эффектом.
Постановку катетера осуществляют в 1—2-е сутки после операции, а в тех случаях, когда не производят резекцию тонкой кишки и не требуется ее интубация, катетер ставят в перидуральное пространство на операционном столе.
Пункция перидурального пространства производят на уровне VH—VIII грудных позвонков, чтобы обеспечить распространение анестетика на V—IX грудные сегменты и добиться блокады корешков, формирующих внутренностные нервы.
Под местной анестезией 0,25—0,5% раствором новокаина (10—15 мл) пункционную иглу вводят в перидуральное пространство, после чего через иглу кверху на высоту одного-двух позвонков вводят фторопластовый катетер. Убедившись в свободном поступлении анестетика, катетер фиксируют подшиванием к коже-и выводят на уровень надплечья, закрепив полоской лейкопластыря. Канюлю иглы закрывают заглушкой. Введение анестетика в перидуральное пространство начинают с пробной дозы, составляющей половину разовой лечебной дозы препарата. При отсутствии гипотонии и других гемодина-мических изменений в ответ на введение «пробной дозы» переходят к регулярному четырех- или восьмикратному введению лечебных доз препарата (тримекаин, лидокаин в стандартных дозировках).
У абсолютного большинства больных (77,8%) обезболивающее действие начинается через 15—20 мин после введения и сохраняется на протяжении 1,5—2,5 ч [Шанин С. С., 1979]. При отсутствии прогрессирующего перитонита перистальтика кишечника восстанавливается в среднем через, 12—20 ч после начала, лечения, что по срокам в 2 раза быстрее, чем в аналогичных наблюдениях без использования длительной перидуральной анестезии.
Источник: Петров В. П., Ерюхин И. А., «Кишечная непроходимость» 1989
А так же в разделе «ОСОБЕННОСТИ ЛЕЧЕБНОЙ ТАКТИКИ ПРИ ВЫСОКОЙ И НИЗКОЙ ТОНКОКИШЕЧНОЙ НЕПРОХОДИМОСТИ »
- ПРИЧИНЫ ФОРМИРОВАНИЯ ВЫСОКОЙ И НИЗКОЙ ТОНКОКИШЕЧНОЙ НЕПРОХОДИМОСТИ
- ОСОБЕННОСТИ ПАТОГЕНЕЗА И КЛИНИЧЕСКИХ ПРОЯВЛЕНИЙ ПРИ ВЫСОКОЙ И НИЗКОЙ ТОНКОКИШЕЧНОЙ НЕПРОХОДИМОСТИ
- РЕЗЕКЦИЯ КИШКИ В ЛЕЧЕНИИ ТОНКОКИШЕЧНОЙ НЕПРОХОДИМОСТИ
- СТРАНГУЛЯЦИОННАЯ НЕПРОХОДИМОСТЬ
- ИНВАГИНАЦИЯ
- УЗЛООБРАЗОВАНИЕ
- ОБТУРАЦИОННАЯ НЕПРОХОДИМОСТЬ
- СПАЕЧНАЯ НЕПРОХОДИМОСТЬ
- ДИНАМИЧЕСКАЯ НЕПРОХОДИМОСТЬ
- Этиопатогенез
- Клиника и диагностика
- Профилактика и лечение
- Сегментарная динамическая непроходимость
- РАННЯЯ МЕХАНИЧЕСКАЯ ПОСЛЕОПЕРАЦИОННАЯ НЕПРОХОДИМОСТЬ
- НЕПОСРЕДСТВЕННЫЕ РЕЗУЛЬ ТА ТЫ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ОСТРОЙ ТОНКОКИШЕЧНОЙ НЕПРОХОДИМОСТИ
- Глава 7. ТОЛСТОКИШЕЧНАЯ НЕПРОХОДИМОСТЬ
- ОСОБЕННОСТИ ИЗМЕНЕНИЯ ГОМЕОСТАЗА ПРИ НЕПРОХОДИМОСТИ ТОЛСТОЙ КИШКИ
- ОБТУРАЦИОННАЯ НЕПРОХОДИМОСТЬ РАКОВОЙ ЭТИОЛОГИИ
- Характеристика обтурации при раке толстой кишки
- Диагностика
- Лечебная тактика
- Консервативное лечение
- Оперативное лечение
- Результаты