Гиперпластический остеомиелит
Заболевание описывалось под множеством названий: остеомиелит Гарре, хронический негнойный остит, оссифицирующий периостит, псевдосаркоматозный остеомиелит, хронический скле-розирующий остеомиелит, конденсирующий остеит, первично-хронический продуктивный остеомиелит, гиперостозный остеомиелит, опухолевидный остеомиелит и др.
Сообщается об учащении в последние 10—20 лет первичнохронических гиперпластических (гиперостозных) форм заболе-
Рис. 47. Характерные изменения кожи у больной с гиперпластическим остеомиелитом. Рубцовые следы перенесенных гнойно-воспалительных
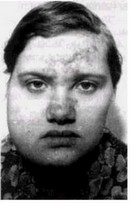 процессов на коже являются косвенным свидетельством иммунной недостаточности.
процессов на коже являются косвенным свидетельством иммунной недостаточности.
ваний, главным образом у детей, в челюстно-лицевой области. Существование такой патологической формы, как гиперпласти-ческий остеомиелит, многократно подвергалось сомнению, а ее проявления интерпретировались самым различным образом. Ей приписывали воспалительную, дистрофическую, опухолевую и другую природу. Из литературы известно, что большое значение в возникновении первичнохронических форм имеют атипичные формы микроорганизмов, снижение защитных свойств организма (рис. 47). Не последнюю роль играют нерациональное использование антибиотиков и других лекарственных форм, неправильная тактика лечения пульпитов и периодонтитов и прочие факторы. Характерно, что заболевание встречается преимущественно в детском и юношеском возрасте. В настоящее время далеко не все аспекты этой проблемы нашли научное объяснение.
Заболевание возникает чаще в 7—12 лет, в отличие от деструктивных форм, преимущественно выявляемых в возрасте 3—7 лет. Очаг хронической одонтогенной инфекции отмечают у 60—70 % больных. Нерациональное лечение, заключающееся в сохранении разрушенного зуба, через который проникает инфекция, подмена хирургического вмешательства антибиотикотерапией, использование антибиотиков в малых дозах, короткими курсами — все это способствует развитию патологического процесса. Нередким
провоцирующим моментом является травма. Иногда причина возникновения таких процессов заключается в затрудненном прорезывании моляров, чаще второго. В этих случаях диагностика затруднена, так как спустя определенный срок в полости рта на стороне поражения может быть интактный зубной ряд, и установить одонтогенный характер заболевания сложно. В ряде наблюдений выявить причину не удается. Чаще всего это связано с давностью заболевания и отсутствием точных анамнестических данных.
Можно условно выделить 3 типа процесса.
- й тип: первично-хроническое начало заболевания и резко выраженная продуктивная реакция кости.
- й тип: острое или подострое начало заболевания. В этих случаях деструкция и восстановление какое-то время уравновешены, а затем отмечается преобладание гиперпластических процессов.
- й тип: начало заболевания острое. Выраженная деструкция с секвестрацией сменяется затем преобладанием продуктивной реакции. Отличаясь началом и первыми фазами процесса, в дальнейшем заболевание протекает однотипно.
Обычно гиперпластический остеомиелит возникает незаметно для больного. Классические признаки остеомиелита — свищи и секвестры — отсутствуют. В отдельном участке челюсти появляется припухлость, слегка болезненная при пальпации. Деформация медленно нарастает и со временем может распространиться на несколько отделов челюсти. В отдельных случаях выявляется инфильтрация окружающих мягких тканей. Продуктивная форма остеомиелита имеет тенденцию к длительному течению. При отсутствии соответствующего лечения заболевание длится годами, давая до 5—10 обострении в год. В период обострении появляется боль, припухлость увеличивается, затрудняется открывание рта, повышается температура тела. Наблюдаются характерные для воспалительного процесса изменения в крови. Лимфатические узлы увеличиваются и могут оставаться таковыми в период ремиссии.
Общее состояние больных, как правило, изменяется мало. В некоторых случаях длительное существование скрытых очагов в виде инфицированной пульпы внешне интактных зубов, постоянная хроническая интоксикация из-за пораженной кости иногда вызывают тяжелейшие изменения в организме, приводящие к нарушению трудоспособности.
В очаге остеомиелита, протекающего с преобладанием продуктивных процессов, характер микрофлоры резко отличается от таковой при деструктивных процессах в кости. Полученный методом костной пункции или при биопсии патологический материал, культивируемый на обычных средах, как правило, роста микробной флоры не дает. Положительные результаты можно получить только на питательных средах с обогащением донорской кровью, донорской плазмой или аутокровью. Характерно, что при этих формах патологии во всех случаях выявлялись атипичные формы стафилококка, стафилококки с замедленным ростом и L-формы бактерий. Эти атипичные формы бактерий обладают исключительно высокой вирулентностью и степенью паразитизма. Выявлено, что их слабые антигенные свойства не могут вызвать необходимой активизации защитных систем, способных подавить инфекцию. Паразитируя в кости и постоянно раздражая ее, атипичные формы бактерий вызывают лишь местно выраженную реакцию в виде гиперпродукции костной ткани.
Содержание общего белка в крови больных находится в пределах нормы, а альбуминов снижено. Количество глобулиновых фракций а1 и р соответствует нормальным цифрам, а фракций а2 и у— повышено. С- реактивный протеин, как правило, отрицательный и только в период обострения становится слабоположительным или положительным. В возникновении продуктивной реакции местное микробное воздействие, возможно, оказывает большее влияние, чем состояние иммуной системы ребенка. По-видимому, гипоиммуное состояние на протяжении всего периода болезни можно объяснить тем, что процесс вызывается атипичными микроорганизмами, которые, в основном, оказывают раздражающее воздействие на костную ткань, автономно активируют выработку местных факторов защиты, не вызывая резко выраженной интоксикации и не стимулируя иммунологическую систему в целом. Не вызывает сомнения патогенность микроорганизмов, их токсическое воздействие на имунный аппарат, однако их приспособленность к макроорганизму настолько велика, что они растут только на средах, обогащенных донорской сывороткой или аутокровью. Возможно, атипичные микроорганизмы частично потеряли свои антигенные свойства, поэтому снижен антителогенез, о чем свидетельствует низкий титр антитоксических единиц. Организм не реализует полностью свои иммунологи-ческие возможности защиты.
Рентгенологическое исследование выявляет утолщение кости за счет периостальных наслоений и изменение ее структуры. По краю челюсти в начале заболевания появляется светлая полоска, иногда на значительном расстоянии от кортикального слоя. Постепенно ее тень уплотняется и светлая полоска становится шире. Через 2—3 нед между кортикальной пластинкой и вновь образованным периостальным оссифицированным слоем появляется слабоинтенсивная тень молодой кости, бесструктурной на этой стадии. Одновременно в периостальном оссификате начинаются процессы перестройки, которая имеет выраженную структурную направленность. Первоначально становится менее заметной горизонтальная слоистость, позднее появляется вертикальная исчерченность. При значительной активности процесса структурной перестройки периостальный оссификат может и не возникнуть, более того, в нем могут появиться зоны или очаги резорбции, что является прогностически неблагоприятным признаком. Толщина периостальных наслоений зависит от времени процесса, и на высоте заболевания они достигают толщины 0,5 см и более. Четкость наружной кортикальной пластины в месте периостальных наслоений может теряться.
На фоне неоднородно уплотненной структуры кости выявляют единичные мелкие, без четких контуров, участки разрежения, которые иногда сливаются друг с другом, не сохраняя автономности контуров. Отчетливых симптомов формирования полостей и секвестров не обнаруживается.
Спустя 6—8 нед периостальные наслоения, оставаясь рыхлыми, сливаются с корковым слоем, который утрачивает компактность и разволокняется (рис. 48). Структура кости становится равномерно трабекулярной без дифференциации на корковое и губчатое вещество. При этом костные балки имеют одинаковую толщину и обычное строго упорядоченное расположение. Поверхность кости остается гладкой, четкой. В связи с однородностью структуры кости создается впечатление истончения кортикального слоя. Такая рентгенологическая картина хронического остеомиелита нижней челюсти, при остутствии рентгенограмм, произведенных в более ранние сроки заболевания, нередко принимается за проявление фиброзной дисплазии. Анализ клиникорентгенологических данных в динамическом аспекте помогает установить правильный диагноз.
154
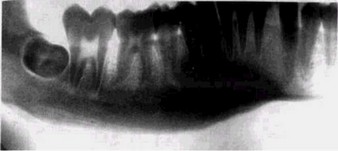
Рис. 48. Хронический периодонтит б1, гиперпластический остеомиелит (рентгенограмма). Давность заболевания — 3—4 мес. Мелкоочаговая деструкция и периостальные напластования, разволокнение кортикальной пластинки.
Сопоставление морфологических и рентгенологических данных показывает, что у этих больных деструкция кости выражена весьма незначительно, а воспалительные явления в костномозговых пространствах сопровождаются резко выраженной продуктивной реакцией всех отделов кости и избыточным развитием фиброзной ткани. Новообразованные балки находятся на разной степени зрелости костного вещества. На ренгенограммах все это проявляется утратой нормальной архитектоники кости и возникновением груботрабекулярного рисунка.
В дальнейшем, спустя несколько месяцев, если не последует обострения воспалительного процесса, костная структура челюсти подвергается перестройке, и постепенно восстанавливается дифференциация на корковое и губчатое вещество. При этом формируется новый кортикальный слой по периферии периостальных наслоений. Плотность последних, невысокая в начальных стадиях заболевания, постепенно увеличивается и достигает плотности кости.
В дальнейшем происходит структурная дифференциация остеоидного вещества, которое приобретает в основных чертах строение зрелой кости, и граница с краем челюсти стирается. После полного стихания воспалительного процесса гиперпластические
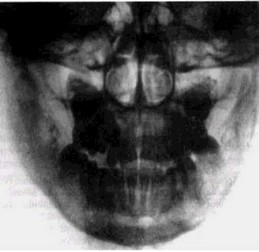
Рис 49 Хронический гиперпластический остеомиелит (рентгенограмма) Гибель зачаткаТ) Массивные периостальные напластования и размытость костного рисунка в области ветви
процессы некоторое время продолжаются В итоге на рентгенограмме определяются склерозированные участки ранее пораженной кости. Утолщение челюсти сохраняется длительное время (рис. 49).
При обострении заболевания на рентгенограммах появляются мелкие пятнистые разрежения, четкость поверхности кости утрачивается, и вновь появляются периостальные наслоения (рис 50) У части больных обострения наступают многократно. При этом в патологический процесс вовлекаются более обширные участки челюсти, и иногда пораженной оказывается вся нижняя челюсть (рис. 51,52)
Характерная особенность гиперпластического остеомиелита заключается в наличии вторичных очагов инфекции, которые поддерживают патологический процесс Рентгенологические признаки клинически интактных зубов с ретро фадно инфицированной пульпой следующие
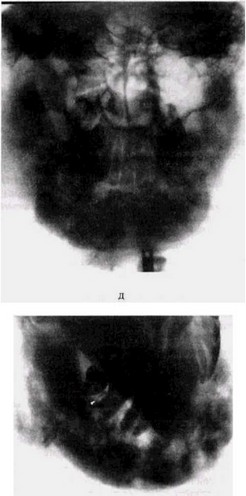
Рис 50 Гиперпластический остеомиелит (боковые рентгенограммы) больной 6 лет
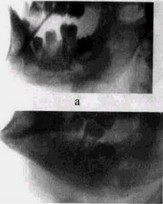 а — начало развития патологического процесса в кости, очаговая резорбция, по краю челюсти — периостальные напластования,
а — начало развития патологического процесса в кости, очаговая резорбция, по краю челюсти — периостальные напластования,
б — через 6 мес распространение деструкции, увеличение периостальных напластований, исчезновение кортикального слоя;
в — обзорная рентгенограмма через 2 года резкое увеличение объема челюсти, очаговая резорбция и уплотнение костного рисунка,

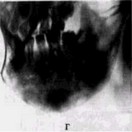
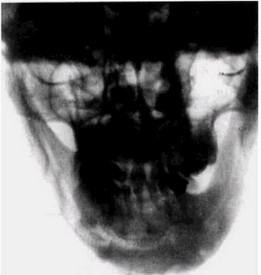

Рис. 51. Хронический гиперпластический остеомиелит у больной 8 лет:
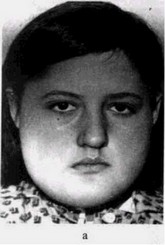 а — внешний вид нижней и верхней челюсти, скуловой кости, лобной кости и глазницы, давность заболевания — 2 года;
а — внешний вид нижней и верхней челюсти, скуловой кости, лобной кости и глазницы, давность заболевания — 2 года;
б, в — правая и левая рентгенограммы нижней челюсти той же больной: начало заболевания, па
тологические изменения в подбородочном отделе и в области тела (передняя треть);
г — обзорная рентгенограмма той же больной через 8 лет от начала заболевания: деструктивный процесс определяется в области верхней челюсти, скуловой кости, лобной кости и глазницы;
д — обзорная рентгенограмма нижней челюсти той же больной через 8 лет от начала заболевания: тотальное поражение кости, резко увеличен объем, чередование зон деструкции и уплотнения;
е — то же на боковой рентгенограмме: признаки ретроградного инфицирования и деформации корней 876| зубов.
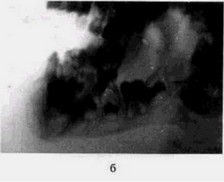
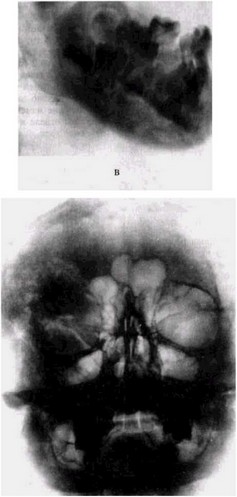
е
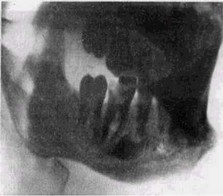
Рис 52. Хронический периодонтит ~6\ гиперпластический остеомиелит (рентгенограмма). Утолщение челюсти. Процессы резорбции и восстановления уравновешены.
- Вокруг корней зубов с инфицированной пульпой определяются очаги разрежения с неправильными, нечеткими контурами.
- Периодонтальная щель расширена.
- Зоны разрежения окружены уплотненной костной тканью
- Корни внешне интактных зубов резорбированы, как бы Лизъедены».
Вторичным очагом инфекции может быть и погибший зачаток постоянного зуба. Рентгенологически определяются: нарушение формы, по сравнению с жизнеспособным зачатком, снижение степени плотности, аморфность, отсутствие четкой замыкающей пластинки фолликула, разрежение окружающего зачаток участка кости, отсутствие признаков роста и дифференциации при сравнении с зачатками противоположной стороны, что выявляется уже через 2—3 мес от начала заболевания.
Ошибочный онкологический диагноз наиболее типичен для этого заболевания и отмечается более чем в 60 % случаев Чаще всего ставят первичный диагноз фиброзной дисплазии Помимо характерных рентгенологических различий этих заболеваний следует особо подчеркнуть отсутствие воспалительных реакций на
всех стадиях развития фиброзной дисплазии. В начальных стадиях заболевания, когда еще сохранен зуб — источник инфекции, концентрация деструктивных очагов в проекции его корней значительно помогает дифференциальной диагностике. Более сложно дифференцировать гиперпластический остеомиелит с саркомами. Во всех неясных случаях необходима биопсия.
О неправомерности взгляда на гиперпластический остеомиелит как на воспалившуюся опухоль свидетельствуют следующие признаки.
- Выявление причины заболевания, что имеет место в 98 % случаев.
- Характерность клинико-рентгенологической картины заболевания — наличие цикличности, т.е. чередование периодов обострения и ремиссии.
- Отсутствие элементов опухоли при гистологическом изучении тканей.
- Выявление возбудителя с определенными свойствами при костной пункции и биопсии
- Изменение крови, мочи, биохимических и иммунологи-ческих показателей, характерные для воспалительного процесса.
- Излечение больных описанными ниже методами. Гиперпластический остеомиелит нередко приходится дифференцировать от актиномикоза нижней челюсти. При актино-микозе чаще всего поражаются угол и ветвь челюсти. Рентгенологически выявляют рыхлые, обширные периостальные наслоения, имеющие разнородную мелкопятнистую структуру и четкую наружную границу. Иногда диагноз актиномикоза подтверждается exjuvantibus проведенной специфической терапией.
Лечение заболевания комплексное: хирургическое, направленное, главным образом, на ликвидацию первоначального источника инфекции (удаление погибшего зачатка или разрушенного зуба); консервативное, включающее общеукрепляющую, стимулирующую, антибактериальную, специфическую и неспецифическую иммунную терапию. Важен выбор антибиотиков и их комбинаций. Очаг инфекции демаркирован в кости, доступ лекарственных препаратов к нему затруднен, поэтому используются антибиотики с широким спектром действия, которые кумулируются в костной ткани (линкомицин, фузидин натрий). Их назначают в максимальных дозах и длительными курсами по 14— 20 дней с недельными перерывами в течение 2—3 мес до полного
восстановления структуры костной ткани. Медикаментозное лечение включает протеолитические ферменты, десенсибилизирующие препараты (димедрол или супрастин, глюконат кальция или хлористый кальций), сульфаниламиды и витамины (аскорбиновую кислоту, поливитамины, витаминизированный рыбий жир). Учитывая сниженные показатели специфического и неспецифического иммунитета, таким больным в комплекс терапии включают средства пассивной (гамма- глобулин, антистафилококковый гамма-глобулин) и активной (нативный и сорбированный стафилококковый анатоксин) иммунизации. Для повышения иммунологической активности показано переливание небольших доз (50—100 мг) одногруппной донорской крови, применение средств, стимулирующих защитные силы организма (пентоксил с дибазолом, метилурацил). При процессах, длительно не поддающихся лечению, используют аутовакцину.
Источник: Рогинский В.В. (ред.) , «Воспалительные заболевания в челюстно-лицевой области у детей» 1998
А так же в разделе «Гиперпластический остеомиелит »
- Острый остемиелит
- Хронический остеомиелит
- Лимфаденит и периаденит
- Острый серозный лимфаденит
- Острый гнойный (абсцедирующий) лимфаденит
- Воспалительный инфильтрат
- Абсцесс
- Аденофлегмона
- Одонтогенный гайморит
- Глава 4 Гематогенный остеомиелит
- Гематогенный остеомиелит верхней челюсти
- Гематогенный остеомиелит нижней челюсти
- Гематогенный остеомиелит нескольких костей лицевого скелета
- Сочетанное поражение лицевого и других отделов скелета