ТРАНСТОРАКАЛЬНАЯ ЭХОКАРДИОГРАФИЯ И ПРОТОКОЛ СТАНДАРТНОГО ИССЛЕДОВАНИЯ
В повседневной практике ЭхоКГ выполняют трансторакально. При этом используют несколько эхокардиографических "окон", или доступов, для получения изображения сердца. Местоположение этих "окон" варьирует у каждого пациента и поэтому может быть указано лишь приблизительно (рис. 4.14).
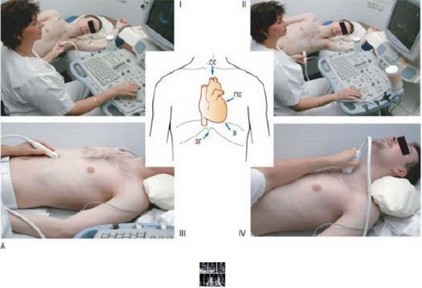
Рис. 4.14. А - при стандартном исследовании используют следующие ЭхоКГ-доступы: I) парастернальный (ПС); Il) верхушечный (В); III) эпигастральный (ЭГ); IV) супрастернальный (СС). Обратите внимание на разное положение пациента при использовании различных доступов. (Материал предоставлен J. Roelandt и R. Erbel.) Б - набор стандартных ЭхоКГ- сечений. Верхний ряд: слева - парастернальное продольное сечение, в центре - парастернальное сечение по короткой оси на уровне папиллярных мышц, справа - парастернальное сечение по короткой оси на уровне АК. Нижние ряд: слева - верхушечное четырехкамерное сечение, в центре - верхушечное двухкамерное сечение, справа -
верхушечное продольное сечение. ВАо - восходящий отдел аорты; ПС - передняя стенка;
НС - нижняя стенка; БС - боковая стенка; ВТЛЖ - выходной тракт ЛЖ; СЛА - ствол ЛА; ЗС - задняя стенка; НП - нижняя перегородка.
Существуют следующие эхокардиографические "окна" (доступы).
Исследователь сидит справа или слева от пациента, одной рукой держит датчик, другой - управляет настройками прибора, сосредоточиваясь при этом на изображении на экране монитора. Важно понимать, что правильность получения стандартных сечений во время ЭхоКГ во многом определяют с помощью внутренних ориентиров (например, для верхушечной четырехкамерной позиции это получение максимально длинной оси ЛЖ и максимальных диаметров колец МК и ТК). Место локации и положение датчика вторичны по отношению к внутренним ориентирам, а не наоборот. Качество получаемых ЭхоКГ-изображений зависит как от квалификации исследователя, так и от особенностей пациента. Трудно проводить исследование у больных с эмфиземой легких (например, страдающих ХОБЛ или находящихся на искусственной вентиляции легких), деформацией грудной клетки или выраженным ожирением, хотя практически у любого пациента можно найти, по крайней мере, один доступ с приемлемой визуализацией.
Последовательность выполнения стандартного ЭхоКГ приведена в табл. 4.2. Продолжительность исследования зависит от трудности получения изображений и имеющейся патологии. Последние Европейские рекомендации отводят в среднем 30 мин на одно исследование, включая написание заключения [3]. Каждое ЭхоКГ сохраняется на цифровом носителе (предпочтительно) или видеопленке, на которых должны быть представлены все полученные сечения.
Таблица 4.2. Последовательность и типичные элементы стандартного эхокардиографического сечения
невозможности доступа к классическим трансторакальным окнам, например во время операций на сердце. Чреспищеводную ЭхоКГ выполняют с помощью эндоскопического зонда с ультразвуковым датчиком, встроенным в его кончик (рис. 4.15, см. рис. 4.13). Кончик может сгибаться механически в разных направлениях, а датчик может поворачиваться (электроприводом) на 180°, что позволяет получать любые сечения в пределах конического объема с верхушкой в центре датчика (рис. 4.16) [5, 6]. Чреспищеводные датчики из-за близости к сердечным структурам могут работать на более высоких частотах, чем трансторакальные датчики (как правило, 5-7 МГц). Они способны работать во всех ЭхоКГ-режимах, в том числе имеют возможность 3D-визуализации в режиме реального времени. Перед выполнением чреспищеводного исследования необходимо подписание пациентом информированного согласия, так как исследование сопровождается дискомфортом и очень малым риском перфорации пищевода или глотки (приблизительно 1:10 000), особенно при наличии опухолей, дивертикулов или стриктур; также есть риск развития осложнений седации [7]. Пациент не должен есть, по крайней мере, в течение 4 ч. После предварительной легкой седации и местной анестезии зонд при активном глотании проходит в пищевод и желудок. Как было показано, чреспищеводная ЭхоКГ имеет более высокую диагностическую точность, чем трансторакальная ЭхоКГ, при диагностике инфекционного эндокардита, дисфункции клапанных протезов, выявлении сердечных источников эмболии (в частности, тромбов в ЛП и его ушке), расслоения аорты и других заболеваний.
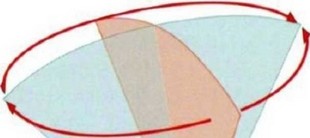
Рис. 4.15. Схематичное изображение работы многопланового чреспищеводного датчика. Внутренняя ротация датчика позволяет изменять плоскость сечения в пределах 180°. Изменено (с разрешения): Roelandt J.R.T.C., Thomson I.R., Vletter W.B. et al. Multiplane transesophageal echocardiography: latest evolution in an imaging revolution // J. Am. Soc. Echo. - 1992. - Vol. 5. - P. 361-367.
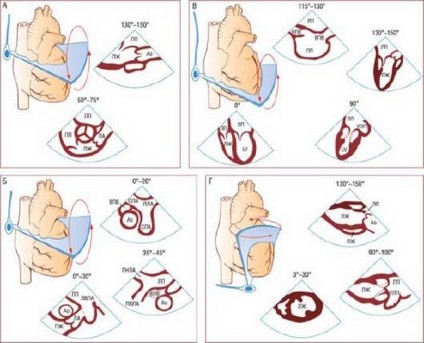
Рис. 4.16. Типичные позиции чреспищеводного датчика и чреспищеводные сечения.
Позиция плоскости сканирования отображается на экране дисплея: 0° обозначает поперечное сечение, которое является ортогональным по отношению к датчику, 90° указывает на продольное сечение, 180° - зеркальное изображение 0°. А - верхние чреспищеводные сечения АК по длинной (130-150°) и короткой (50-75°) осям. Б - верхние чреспищеводные сечения крупных сосудов и ушка предсердия (против часовой стрелки): поперечное сечение ушка ЛП и левой верхней легочной вены (0-30°); промежуточное сечение восходящей части аорты, ЛП и правых легочных вен (35-45°); при переднем сгибании датчика получено поперечное сечение восходящей аорты, верхней полой вены и ствола ЛА с бифуркацией (0-20°). В - нижне-срединные чреспищеводные сечения с типичным поперечным сечением, соответствующим (при вращении датчика против часовой стрелки) четырехкамерному сечению ЛЖ. При таком расположении датчика могут быть визуализированы правые структуры сердца. Продольное сечение ПП визуализируется при 115-130°. Г - трансгастральные сечения, соответствующие (при вращении датчика против часовой стрелки) трансгастральному сечению по короткой оси на уровне папиллярных мышц, двухкамерному сечению и сечению по длинной оси ЛЖ. Ао - восходящая часть аорты; НПВ - нижняя полая вена; УЛП - ушко левого предсердия; ЛЛА - левая ЛА; ЛВЛВ - левая верхняя легочная вена; СЛА - ствол ЛА; ПЛА - правая ЛА; ПНЛА - правая нижняя легочная вена; ПВЛА - правая верхняя легочная вена; ВПВ - верхняя полая вена.

Рис. 4.14. А - при стандартном исследовании используют следующие ЭхоКГ-доступы: I) парастернальный (ПС); Il) верхушечный (В); III) эпигастральный (ЭГ); IV) супрастернальный (СС). Обратите внимание на разное положение пациента при использовании различных доступов. (Материал предоставлен J. Roelandt и R. Erbel.) Б - набор стандартных ЭхоКГ- сечений. Верхний ряд: слева - парастернальное продольное сечение, в центре - парастернальное сечение по короткой оси на уровне папиллярных мышц, справа - парастернальное сечение по короткой оси на уровне АК. Нижние ряд: слева - верхушечное четырехкамерное сечение, в центре - верхушечное двухкамерное сечение, справа -
верхушечное продольное сечение. ВАо - восходящий отдел аорты; ПС - передняя стенка;
НС - нижняя стенка; БС - боковая стенка; ВТЛЖ - выходной тракт ЛЖ; СЛА - ствол ЛА; ЗС - задняя стенка; НП - нижняя перегородка.
Существуют следующие эхокардиографические "окна" (доступы).
- Парастернальный доступ: у левого края грудины у лежащего на левом боку пациента. Сечения: парастернальное продольное сечение (по длинной оси) ЛЖ и несколько поперечных сечений (по короткой оси) ЛЖ и структур в основании сердца. В этих позициях могут быть выполнены линейные измерения размеров ЛЖ, аорты и ЛП с использованием M-режима или на 2D- изображениях.
- Верхушечный доступ: в области верхушечного толчка сердца у лежащего на левом боку, с легким поворотом на спину пациента. Стандартные верхушечные сечения: четырехкамерное, двухкамерное и продольное.
- Эпигастральный (субкостальный) доступ: в эпигастральном углу у лежащего на спине пациента. Могут быть получены субкостальные четырехкамерное, продольное и поперечные сечения.
- Супрастернальный доступ: в области яремной ямки у пациента, лежащего на спине с запрокинутой назад головой. Может быть визуализирован грудной отдел аорты (особенно ее дуга). У многих больных исследование из этого доступа затруднено.
- Правый парастернальный доступ иногда используют при исследовании кровотока через АК.
Исследователь сидит справа или слева от пациента, одной рукой держит датчик, другой - управляет настройками прибора, сосредоточиваясь при этом на изображении на экране монитора. Важно понимать, что правильность получения стандартных сечений во время ЭхоКГ во многом определяют с помощью внутренних ориентиров (например, для верхушечной четырехкамерной позиции это получение максимально длинной оси ЛЖ и максимальных диаметров колец МК и ТК). Место локации и положение датчика вторичны по отношению к внутренним ориентирам, а не наоборот. Качество получаемых ЭхоКГ-изображений зависит как от квалификации исследователя, так и от особенностей пациента. Трудно проводить исследование у больных с эмфиземой легких (например, страдающих ХОБЛ или находящихся на искусственной вентиляции легких), деформацией грудной клетки или выраженным ожирением, хотя практически у любого пациента можно найти, по крайней мере, один доступ с приемлемой визуализацией.
Последовательность выполнения стандартного ЭхоКГ приведена в табл. 4.2. Продолжительность исследования зависит от трудности получения изображений и имеющейся патологии. Последние Европейские рекомендации отводят в среднем 30 мин на одно исследование, включая написание заключения [3]. Каждое ЭхоКГ сохраняется на цифровом носителе (предпочтительно) или видеопленке, на которых должны быть представлены все полученные сечения.
Таблица 4.2. Последовательность и типичные элементы стандартного эхокардиографического сечения
|
Сечение |
Тип данных |
|
Парастернальное продольное сечение ЛЖ ^D-ЭхоКГ + цветная допплерография + M-режим)* |
Петля |
|
Парастернальное сечение по короткой оси на уровне АК (2D- ЭхоКГ + цветная допплерография + M-режим)* |
Петля |
|
Парастернальное сечение по короткой оси на уровне МК (2D- ЭхоКГ)* |
Петля |
|
Парастернальное сечение по короткой оси на уровне папиллярных мышц ^D-ЭхоКГ) |
Петля |
|
Парастернальное сечение приносящего тракта ПЖ ^D-ЭхоКГ + цветная допплерография)* |
Петля |
|
Парастернальное сечение выносящего тракта ПЖ ^D-ЭхоКГ |
Петля |
|
+ цветная допплерография)[2] |
|
|
Верхушечное четырехкамерное сечение ^D-ЭхоКГ + цветная допплерография)[3] |
Петля |
|
Верхушечное пятикамерное сечение ^D-ЭхоКГ + цветная допплерография)* |
Петля |
|
Верхушечное двухкамерное сечение ^D-ЭхоКГ + цветная допплерография)* |
Петля |
|
Верхушечное продольное сечение ^D-ЭхоКГ + цветная допплерография)* |
Петля |
|
Эпигастральное четырехкамерное сечение ^D-ЭхоКГ + цветная допплерография)* межпредсердной перегородки |
Петля |
|
Эпигастральное - коллабирование нижней полой вены на вдохе (+ M-режим) |
Петля |
|
Супрастернальное продольное сечение дуги аорты (2D- ЭхоКГ + цветная допплерография)[4] |
Петля |
|
Трансмитральный кровоток (импульсная допплерография) |
Спектральная допплерография (неподвижное изображение) |
|
Кровоток в выносящем тракте ЛЖ (импульсная допплерография) |
Спектральная допплерография (неподвижное изображение) |
|
Кровоток в выносящем тракте ЛЖ / на АК (постоянноволновая допплерография) |
Спектральная допплерография (неподвижное изображение) |
|
Скорость трикуспидальной регургитации (постоянноволновая допплерография) |
Спектральная допплерография (неподвижное изображение) |
|
Пульмональный кровоток (импульсная допплерография) |
Спектральная допплерография (неподвижное изображение) |
|
Тканевая допплерография кольца МК (септальная и латеральная скорости) |
Спектральная допплерография (неподвижное изображение) |
невозможности доступа к классическим трансторакальным окнам, например во время операций на сердце. Чреспищеводную ЭхоКГ выполняют с помощью эндоскопического зонда с ультразвуковым датчиком, встроенным в его кончик (рис. 4.15, см. рис. 4.13). Кончик может сгибаться механически в разных направлениях, а датчик может поворачиваться (электроприводом) на 180°, что позволяет получать любые сечения в пределах конического объема с верхушкой в центре датчика (рис. 4.16) [5, 6]. Чреспищеводные датчики из-за близости к сердечным структурам могут работать на более высоких частотах, чем трансторакальные датчики (как правило, 5-7 МГц). Они способны работать во всех ЭхоКГ-режимах, в том числе имеют возможность 3D-визуализации в режиме реального времени. Перед выполнением чреспищеводного исследования необходимо подписание пациентом информированного согласия, так как исследование сопровождается дискомфортом и очень малым риском перфорации пищевода или глотки (приблизительно 1:10 000), особенно при наличии опухолей, дивертикулов или стриктур; также есть риск развития осложнений седации [7]. Пациент не должен есть, по крайней мере, в течение 4 ч. После предварительной легкой седации и местной анестезии зонд при активном глотании проходит в пищевод и желудок. Как было показано, чреспищеводная ЭхоКГ имеет более высокую диагностическую точность, чем трансторакальная ЭхоКГ, при диагностике инфекционного эндокардита, дисфункции клапанных протезов, выявлении сердечных источников эмболии (в частности, тромбов в ЛП и его ушке), расслоения аорты и других заболеваний.


Рис. 4.15. Схематичное изображение работы многопланового чреспищеводного датчика. Внутренняя ротация датчика позволяет изменять плоскость сечения в пределах 180°. Изменено (с разрешения): Roelandt J.R.T.C., Thomson I.R., Vletter W.B. et al. Multiplane transesophageal echocardiography: latest evolution in an imaging revolution // J. Am. Soc. Echo. - 1992. - Vol. 5. - P. 361-367.

Рис. 4.16. Типичные позиции чреспищеводного датчика и чреспищеводные сечения.
Позиция плоскости сканирования отображается на экране дисплея: 0° обозначает поперечное сечение, которое является ортогональным по отношению к датчику, 90° указывает на продольное сечение, 180° - зеркальное изображение 0°. А - верхние чреспищеводные сечения АК по длинной (130-150°) и короткой (50-75°) осям. Б - верхние чреспищеводные сечения крупных сосудов и ушка предсердия (против часовой стрелки): поперечное сечение ушка ЛП и левой верхней легочной вены (0-30°); промежуточное сечение восходящей части аорты, ЛП и правых легочных вен (35-45°); при переднем сгибании датчика получено поперечное сечение восходящей аорты, верхней полой вены и ствола ЛА с бифуркацией (0-20°). В - нижне-срединные чреспищеводные сечения с типичным поперечным сечением, соответствующим (при вращении датчика против часовой стрелки) четырехкамерному сечению ЛЖ. При таком расположении датчика могут быть визуализированы правые структуры сердца. Продольное сечение ПП визуализируется при 115-130°. Г - трансгастральные сечения, соответствующие (при вращении датчика против часовой стрелки) трансгастральному сечению по короткой оси на уровне папиллярных мышц, двухкамерному сечению и сечению по длинной оси ЛЖ. Ао - восходящая часть аорты; НПВ - нижняя полая вена; УЛП - ушко левого предсердия; ЛЛА - левая ЛА; ЛВЛВ - левая верхняя легочная вена; СЛА - ствол ЛА; ПЛА - правая ЛА; ПНЛА - правая нижняя легочная вена; ПВЛА - правая верхняя легочная вена; ВПВ - верхняя полая вена.
Источник: Кэмм А. Джон, Люшер Томас Ф., Серруис П.В., «Болезни сердца и сосудов.Часть 1 (Главы 1-5)» 2011
А так же в разделе « ТРАНСТОРАКАЛЬНАЯ ЭХОКАРДИОГРАФИЯ И ПРОТОКОЛ СТАНДАРТНОГО ИССЛЕДОВАНИЯ »
- ПРИНЦИПЫ ЭХОКАРДИОГРАФИЧЕСКОЙ ВИЗУАЛИЗАЦИИ. ОЦЕНКА СКОРОСТНЫХ ПОКАЗАТЕЛЕЙ С ПОМОЩЬЮ ДОППЛЕРОГРАФИИ И МЕТОДИКИ "SPECKLE TRACKING”
- ТЕХНИЧЕСКИЕ ОСНОВЫ ЭХОКАРДИОГРАФИИ
- ЭХОКАРДИОГРАФЫ
- СТРЕСС-ЭХОКАРДИОГРАФИЯ ВЫЯВЛЕНИЕ ЗОН ИШЕМИИ
- ВЫЯВЛЕНИЕ ОГЛУШЕННОГО МИОКАРДА
- КОНТРАСТНАЯ ЭХОКАРДИОГРАФИЯ
- ТРЕХМЕРНАЯ ЭХОКАРДИОГРАФИЯ