ДИАГНОСТИКА РЕАКТИВНОГО АРТРИТА
Для диагностики РеА важное значение имеет правильно собранный анамнез и использование адекватных лабораторных и инструментальных методов обследования больных. Вместе с тем клиническая картина РеА практически никогда не ассоциируется с предшествующей перенесенной инфекцией, в связи с чем диагноз заболевания в большинстве случаев основан на клинических проявле
ниях внесуставного инфекционного процесса, данных анамнеза и результатах лабораторных тестов.
Программа лабораторной диагностики при подозрении на РеА включает исследование периферической крови и мочи, синовиальной жидкости, мазков из уретры, цервикального канала, конъюнктив, копрокультур с целью идентификации этиологического фактора. Используются также иммунологические, культуральные и молекулярно-биологические методы исследования (табл. 4.1).
| Методы исследования | Урогенитальные РеА | Постэнтероколитические РеА |
| Общеклиническое исследование крови | Ускорение СОЭ | Нейтрофильный лейкоцитоз, ускорение СОЭ |
| Анализ мочи | Лейкоцитурия | Норма |
| «Острофазовые» реакции (СРБ, сиаловые кислоты, фибриноген) | Содержание повышено соответственно активности заболевания | Содержание повышено соответственно активности заболевания |
| Ревматоидный фактор | Отсутствует | Отсутствует |
| Антинуклеарные антитела | Отсутствуют | Отсутствуют |
| Антиген HLA-B 27 | Выявляется в 80-90 % случаев | Выявляется в 70 % случаев |
| Микроскопия мазков из уретры, цервикального канала, конъюнктив | Выявление хламидий | Результат отрицательный |
| Посев кала на дизгруппу | Результат отрицательный | Высев патогенной микрофлоры |
| Серологическое исследование (РИГА с иерсиниями, сальмонеллами, шигелла- ми. кампилобактером) | Результат отрицательный | Выявление антител в диагностическом титре (1 : 200 и выше) |
| Реакция иммунофлюоресценции (прямая и непрямая) | Обнаружение антигенов хламидий в сыворотке крови и СЖ | Резупьтат отрицательный |
| Иммуноферментный анализ | Обнаружение хламидийных антител (lg различных классов) в сыворотке крови и СЖ | Результат отрицательный |
| Серологические методы (РСК с хламидийным антигеном) | Выявление антител к хламиди- ям в диагностическом титре (1 : 64 и выше) | Резупьтат отрицатепьный |
| Культуральные методы | Выделение С. trachomatis в культуре клеток in vitro | Резупьтат отрицатепьный |
| Молекулярно-биологиче- ские методы | Выявление хламидийной ДНК (РНК) | Выявпение ДНК причинных микроорганизмов |
| Исследование СЖ |
Нейтрофильный лейкоцитоз при остром течении, преобладание лимфоцитов и моноцитов при хронических формах; снижение вязкости СЖ; повышение уровня белка и комплемента |
|
| Ректороманоскопия, фиб- роколоноскопия | Воспалительные изменения толстой кишки (у 25 % больных) | Гистопогическая картина острого ипи хронического воспаления толстой кишки |
| Рентгенографическое исследование |
Отек околосуставных тканей; кистовидная перестройка эпифизов; околосуставной остеопороз; единичные эрозии при хронических формах РеА; периостит; энтезит; спондилит; сакроилеит (чаще односторонний) |
|
Таблица 4.1
У некоторых больных постэнтероколитическими РеА при посеве кала на дизгруппу может выявляться патогенная микрофлора. При серологическом исследовании на антитела в РИГА к иерсиниям (сальмонеллам, шигеллам, кампи- лобактеру) определяются соответствующие антитела в диагностических титрах (1 : 200 и выше).
Бактериоскопия клинического материала от больного урогенитальным РеА (выделений из уретры, цервикального канала, конъюнктив) в некоторых случаях позволяет выявить цитоплазматические включения хламидий (тельца Халь- берштедтера — Провацека) — крупные ретикулярные тельца (окрашиваются в синий цвет по Романовскому — Гимзе) и (или) мелкие элементарные тельца (окрашиваются в фиолетово-красный цвет).
Наиболее распространенными иммунологическими методами диагностики хламидийной инфекции являются реакция иммунофлюоресценции (прямая и непрямая), основанная на взаимодействии хламидийных антител с родоспецифическими хламидийными антигенами, и иммуноферментный анализ. Первый метод в настоящее время широко используется для лабораторной диагностики урогенитальных хламидиозов, однако отличается невысокой специфичностью и чувствительностью (65-97 %). Иммуноферментный метод позволяет определить наличие хламидийных антител в сыворотке крови больного (иммуноглобулинов различных классов), он удобен для скрининговых исследований, но его результаты во многом зависят от качества тест-систем. При этом в ранней фазе иммунного ответа (острая стадия) у больных обнаруживаются, как правило, антитела класса IgM. Пик концентрации приходится на вторую неделю после ин- фецирования, затем титр постепенно снижается, и через 2,5-3 мес. специфические IgM в крови не выявляются. Антитела класса IgG начинают обнаруживаться примерно через 1 мес. после начала заболевания и могут выявляться на низком уровне в течение многих лет. IgA-антитела появляются в крови в конце
- го месяца после инфецирования и выявляются до тех пор, пока хламидийный антиген остается доступным для иммунокомпетентных клеток.
Серологическая диагностика хламидийной инфекции затруднена из-за наличия у больных недостаточно напряженного иммунного ответа вследствие низкой иммуногенности хламидий. Вместе с тем использование реакции связывания комплемента (РСК) у пациентов с хроническими вариантами течения заболевания может подтвердить диагноз, который считается положительным только при значении титра антител больше 1 : 64.
Культуральный метод дает возможность выделять возбудитель в культуре клеток in vitro и в настоящее время считается «золотым стандартом» лабораторного обнаружения хламидий. Вместе с тем эта методика трудоемкая, относительно дорогая, а получение результатов отсрочено до 72 ч. Кроме того, диагностическая ценность этого метода снижается у больных с хроническими вариантами заболевания, многократно получающих курсы антибактериальной терапии.
Среди молекулярно-биологических методов исследования наиболее часто используется метод полимеразной цепной реакции (ПЦР-анализ), в основе которого лежит многократное увеличение числа копий специфического участка хламидийной ДНК (РНК). Метод дает возможность определять антигены возбудителя в различном клиническом материале (кровь, сыворотка, синовиальная жидкость, слюна, выделения из уретры, цервикального канала, эякулят и др.). Данный метод является относительно недорогим, а с учетом его высокой чувст
вительности и специфичности (80-100 %) он по праву занимает лидирующее место в лабораторной диагностике.
Вместе с тем к интерпретации результатов ПЦР-анализа необходимо подходить критично. Это связано с несколькими причинами. Во-первых, в нашей стране отсутствуют стандартизированные реактивы (праймеры) для постановки этой реакции. Во-вторых, с помощью этого метода можно определить только небольшую часть генома хламидии, что зачастую не является абсолютным критерием жизнеспособности микроорганизма. В частности, в литературе имеются сведения о том, что применение панбактериальных 16S РНК-праймеров позволило идентифицировать в СЖ больных РеА, остеоартрозом, а также здоровых лиц фрагменты нуклеиновых кислот одного или нескольких микроорганизмов, в том числе и тех, которые в обычных условиях не вызывают воспаления суставов. Этот факт подтверждает существующую точку зрения об отсутствии абсолютной стерильности суставов в норме, а также свидетельствует о возможном случайном заносе в суставную полость фрагментов микробов — «свидетелей» перенесенной инфекции. Следует учитывать тот факт, что хламидийная ДНК может выявляться у пациентов еще длительное время после окончания курса антибактериальной терапии, в связи с чем положительные результаты ПЦР-анализа могут быть причиной гипердиагностики хламидиоза.
Таким образом, для идентификации возбудителя РеА предпочтительно последовательно использовать несколько диагностических методов: для определения антигенов хламидий — иммунофлюоресцентный метод или ПЦР-анализ, для определения титров антител к хламидиям — иммуноферментный анализ, при контроле эффективности лечения лучше использовать культуральный метод.
Рентгенологически на ранних этапах болезни обычно не выявляется каких-ли- бо изменений со стороны суставов, за исключением признаков отека околосуставных мягких тканей и синовита. В более поздние сроки обнаруживаются периостит, кистовидная перестройка в эпифизах костей, костные разрастания в местах прикрепления ахиллова сухожилия и подошвенной фасции. Околосуставной остеопо- роз развивается при длительном воспалительном процессе в суставах. Эрозивные поражения суставных поверхностей встречаются, как правило, при хронических вариантах течения РеА у HLA-B27+ больных, чаще при синдроме Рейтера.
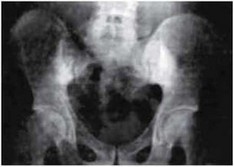 При хроническом течении РеА у 25 % HLA-B27+ больных наблюдается асимметричное поражение подвздошно-крестцовых сочленений (рис. 4.1). При рентгенографии позвоночника у 20 % больных выявляются признаки спондилита, энтезита, иногда анкилоза.
При хроническом течении РеА у 25 % HLA-B27+ больных наблюдается асимметричное поражение подвздошно-крестцовых сочленений (рис. 4.1). При рентгенографии позвоночника у 20 % больных выявляются признаки спондилита, энтезита, иногда анкилоза.
Из новых диагностических методов все чаще стали применять КТ и ЯМРТ. Использование этих методов позволяет выявлять изменения костей и околосуставных тканей, визуализация которых при выполнении обычной рентгенографии не представляется возможной.
Для диагностики синовита и выявления патологических изменений Рис. 4.1. Рентгенограмма. Реактивный артрит. В костях скелета применяется сцин- Двусторонний сакроилеит
тиграфия — метод лучевой диагностики, основанный на оценке распределения радиофармацевтического препарата технеция 99ттс в изучаемом органе или ткани. При активном воспалении синовиальной оболочки сустава при РеА отмечается повышенное диффузное накопление 99п,Тс в этой зоне, при сакроилеите — гиперфиксация его в области подвздошно-крестцовых сочленений. Метод сцинтиграфии суставов характеризуется более высокой чувствительностью по сравнению с рентгенологическим методом и во многих случаях позволяет выявить изменения значительно раньше.
В последние годы для исследования суставов более широко стали применять метод ультразвукового сканирования суставов. С его помощью можно визуализировать те анатомические структуры, которые плохо доступны исследованию другими методами. Ультразвуковое сканирование позволяет диагностировать минимальный суставной выпот, определять в динамике состояние синовиальной оболочки, хряща и суставной капсулы, дает возможность выявить изменения пяточной кости, уплотнения сухожилий, прилегающих мышц и др.
Для диагностики характера поражения суставов используются и инвазивные методы, в частности артроскопия. Наиболее часто артроскопия проводится при поражении коленного сустава, который удобен для данной процедуры благодаря своим анатомическим особенностям. Для осмотра доступны синовиальная оболочка, суставной хрящ, верхняя поверхность менисков, передняя и задняя крестовидные связки. При хроническом синовите наблюдаются утолщение и гиперемия синовиальной оболочки, ворсины утрачивают свою прозрачность и увеличиваются в размерах. Нередко в полости сустава визуализируются свободно лежащие или фиксированные на синовиальной оболочке сгустки фибрина или хрящевой детрит.
Помимо осмотра сустава, при проведении артроскопии имеется возможность выполнить биопсию тканей сустава с последующим морфологическим исследованием. При микроскопическом исследовании полученного материала в ряде случаев удается идентифицировать этиологический фактор (хламидии), а при использовании иммунофлюоресцентных методов — антигенный материал, входящий в состав иммунных комплексов.
Следует подчеркнуть, что артроскопия может использоваться не только с диагностической, но и с лечебной целью. Так, интенсивное орошение сустава изотоническим раствором хлорида натрия с последующим введением глюкокортикоидов (дипроспана) позволяет добиться быстрого купирования активности воспалительного процесса.
В ряде случаев для диагностики внесуставных проявлений у больных РеА используют ректоромано- или фиброколоноскопию, при этом у большинства больных постэнтероколитическим РеА нередко обнаруживаются изменения слизистой оболочки, характерные для острого или хронического колита.
Источник: В. И. Мазуров, «Болезни суставов : руководство для врачей» 2008