Во внеутробном периоде желудочно-кишечный тракт является единственным источником получения питательных веществ и воды, необходимых как для поддержания жизни, так и для роста и развития плода.
Анатомо-физиологические особенности. У детей раннего возраста (особенно новорожденных) имеется ряд морфологических особенностей, общих для всех отделов желудочно-кишечного тракта: 1) тонкая, нежная, сухая, легкоранимая слизистая оболочка; 2) богато васкуляризированный подслизистый слой, состоящий преимущественно из рыхлой клетчатки; 3) недостаточно развитые эластическая и мышечная ткани; 4) низкая секреторная функция железистой ткани, отделяющей малое количество пищеварительных соков с низким содержанием ферментов. Эти особенности затрудняют переваривание пищи, если последняя не соответствует возрасту ребенка, снижают барьерную функцию желудочно-кишечного тракта и приводят к частым заболеваниям, создают предпосылки к общей системной реакции на любое патологическое воздействие и требуют очень внимательного и тщательного ухода за слизистыми оболочками.
Полость рта. У новорожденного и ребенка первых месяцев жизни полость рта имеет ряд особенностей, обеспечивающих акт сосания. К ним относятся: относительно малый объем полости рта и большой язык, хорошее развитие мышц рта и щек, валикообразные дубликатуры слизистой оболочки десен и поперечные складки на слизистой оболочке губ, жировые тела (комочки Биша) в толще щек, отличающиеся значительной упругостью в связи с преобладанием в них твердых жирных кислот. Слюнные железы недостаточно развиты. Однако недостаточное слюноотделение объясняется в основном незрелостью регулирующих его нервных центров. По мере их созревания количество слюны увеличивается, в связи с чем в 3 — 4-месячном возрасте у ребенка нередко появляется так называемое физиологическое слюнотечение вследствие не выработанного еще автоматизма ее проглатывания.
Пищевод. У детей раннего возраста пищевод имеет воронкообразную форму. Длина его у новорожденных составляет 10 см, у детей 1 года — 12 см, 10 лет — 18 см, диаметр — соответственно 7 — 8, 10и 12—15 мм, что приходится учитывать при проведении ряда лечебных и диагностических процедур.
Желудок. У детей грудного возраста желудок расположен горизонтально, при этом пилорическая часть находится вблизи срединной линии, а малая кривизна обращена кзади. По мере того как ребенок начинает ходить, ось желудка становится более вертикальной. К 7—11 годам он расположен так же, как у взрослых (рис. 10—12). Емкость желудка у новорожденных составляет 30 — 35 мл, к 1 году увеличивается до 250 — 300 мл, к 8 годам достигает 1000 мл. Кардиальный сфинктер у грудных детей развит очень слабо, а пилорический функционирует удовлетворительно. Это способствует срыгиванию, часто наблюдаемому в этом возрасте, особенно при растяжении желудка вследствие заглатывания воздуха во время сосания («физиологическая аэрофа- гия»). В слизистой оболочке желудка детей раннего возраста меньше желез, чем у взрослых. И хотя некоторые из них начинают функционировать еще внутриутробно, в целом секреторный аппарат желудка у детей первого года жизни развит недостаточно и функциональные способности его низкие. Состав желудочного сока у детей такой же, как у взрослых (соляная кислота, молочная кислота, пепсин, сычужный фермент, липаза, хлорид натрия), но кислотность и ферментная активность значительно более низкие (табл. 3), что не только сказывается на пищеварении, но определяет и низкую барьерную функцию желудка. Это делает абсолютно необходимым тщательное соблюдение санитарно-гигиенического режима во время кормления детей (туалет гру-
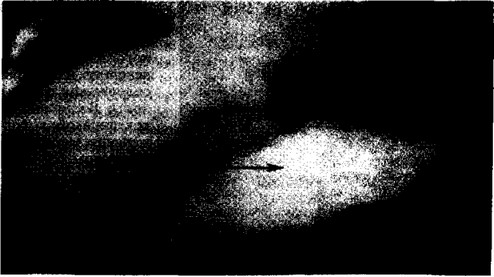
Рис. 10. Рентгенограмма желудка новорожденного. Желудок расположен горизонтально. Виден большой газовый пузырь.
ди, чистота рук, правильное сцеживание молока, стерильность сосок и бутылочек). В последние годы установлено, что бактерицидные свойства желудочного сока обеспечивает лизоцим, вырабатываемый клетками поверхностного эпителия желудка.
Как видно из табл. 3, показатели кислотности значительно колеблются, что объясняется индивидуальными особенностями формирования желудочной секреции и возрастом ребенка.
Определение кислотности проводится фракционным методом с использованием в качестве раздражителя 7% капустного отвара, мясного бульона, 0,1 % раствора гистамина или пентагастрина.
Основным действующим ферментом желудочного сока является химозин (сычужный фермент, лабфермент), обеспечивающий первую фазу пищеварения — створаживание молока. Пепсин (в присутствии соляной кислоты) и ли-
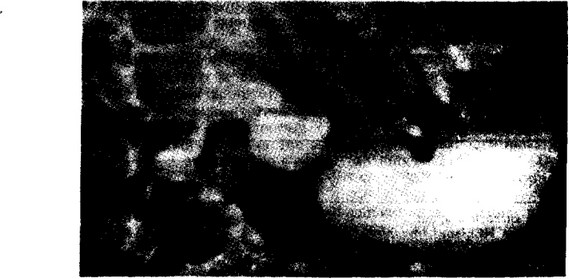
Рис. 11. Рентгенограмма желудка ребенка 3 лет. Расположение желудка, близкое к вертикальному.
паза продолжают гидролиз белков и жиров створоженного молока. Однако значение липазы желудочного сока в переваривании жиров невелико из-за крайне низкого ее содержания в нем и малой активности. Восполняется этот недостаток липазой, которая находится в женском молоке, а также в панкреатическом соке ребенка. Поэтому у грудных детей, получающих только коровье молоко, жиры в желудке не расщепляются.
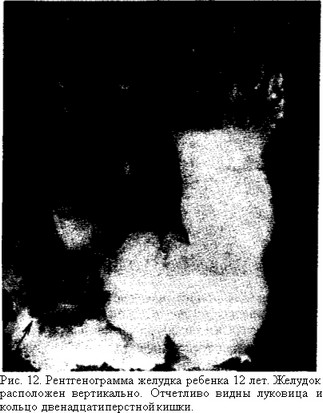 Созревание секреторного аппарата желудка происходит раньше и интенсивнее у детей, находящихся на искусственном вскармливании, что связано с адаптацией организма к более трудно перевариваемой пище. Функциональное состояние и ферментная активность зависят от многих факторов: состава ингредиентов и их количества, эмоционального тонуса ребенка, физической его активности, общего состояния. Общеизвестно, что жиры подавляют желудочную секрецию, белки стимулируют ее. Угнетенное настроение, лихорадка, интоксикация сопровождаются резким снижением аппетита, т. е. уменьшением выделения желудочного сока. Всасывание в желудке незначительно и в основном касается таких веществ, как соли, вода, глюкоза, и лишь частично — продуктов расщепления белка. Моторика желудка у детей первых месяцев жизни замедлена, перистальтика вялая, газовый пузырь увеличен. Сроки эвакуации пищи из желудка зависят от характера вскармливания. Так, женское молоко задерживается в желудке 2 —3 ч, коровье — более длительное время (3—4 ч и даже до 5 ч в зависимости от буферных свойств молока), что свидетельствует о трудностях переваривания последнего и необходимости перехода на более редкие кормления.
Созревание секреторного аппарата желудка происходит раньше и интенсивнее у детей, находящихся на искусственном вскармливании, что связано с адаптацией организма к более трудно перевариваемой пище. Функциональное состояние и ферментная активность зависят от многих факторов: состава ингредиентов и их количества, эмоционального тонуса ребенка, физической его активности, общего состояния. Общеизвестно, что жиры подавляют желудочную секрецию, белки стимулируют ее. Угнетенное настроение, лихорадка, интоксикация сопровождаются резким снижением аппетита, т. е. уменьшением выделения желудочного сока. Всасывание в желудке незначительно и в основном касается таких веществ, как соли, вода, глюкоза, и лишь частично — продуктов расщепления белка. Моторика желудка у детей первых месяцев жизни замедлена, перистальтика вялая, газовый пузырь увеличен. Сроки эвакуации пищи из желудка зависят от характера вскармливания. Так, женское молоко задерживается в желудке 2 —3 ч, коровье — более длительное время (3—4 ч и даже до 5 ч в зависимости от буферных свойств молока), что свидетельствует о трудностях переваривания последнего и необходимости перехода на более редкие кормления.
Поджелудочная железа. У новорожденного поджелудочная железа имеет
Таблица 3
Химический состав желудочного содержимого в процессе пищеварения (через 45 мин после пробного завтрака)
небольшие размеры (длина 5 — 6 см, к 10 годам — втрое больше), располагается глубоко в брюшной полости, на уровне X грудного позвонка, в последующие возрастные периоды — на уровне I поясничного позвонка. Она богато ва- скуляризирована, интенсивный рост и дифференцировка ее структуры продолжаются до 14 лет. Капсула органа менее плотная чем у взрослых, состоит из тонковолокнистых структур, в связи с чем у детей при воспалительном отеке поджелудочной железы редко наблюдается ее сдавление. Выводные протоки железы широкие, что обеспечивает хороший дренаж. Тесный контакт с желудком, корнем брыжейки, солнечным сплетением и общим желчным протоком, с которым поджелудочная железа в большинстве случаев имеет общий выход в двенадцатиперстную кишку, приводит нередко к содружественной реакции со стороны органов этой .зоны с широкой иррадиацией болевых ощущений.
Поджелудочная железа у детей, как и у взрослых, обладает внешне- и внутрисекреторной функциями. Внешнесекреторная функция заключается в выработке панкреатического сока. В его состав входят альбумины, глобулины, микроэлементы и электролиты, а также большой набор ферментов, необходимых для переваривания пищи, в том числе протеолитических (трипсин, химопсин, эластаза и др.), липолитических (липаза, фосфолипаза А и В и др.) и амилолитических (а- и (3-амилаза, мальтаза, лактаза и др.). Ритм секреции поджелудочной железы регулируется нервно-рефлекторными и гуморальными механизмами. Гуморальную регуляцию осуществляют секретин, стимулирующий отделение жидкой части панкреатического сока и бикарбонатов, и пан- креозимин, усиливающий секрецию ферментов наряду с другими гормонами (холецистокинин, гепатокинин и др.), вырабатываемыми слизистой двенадцатиперстной и тощей кишки под воздействием соляной кислоты. Секреторная активность железы достигает уровня секреции взрослых к 5-летнему возрасту. Общий объем отделяемого сока и его состав зависят от количества и характера съеденной пищи. Внутрисекреторная функция поджелудочной железы осуществляется путем синтеза гормонов (инсулин, глюкагон, липокаин), участвующих в регуляции углеводного и жирового обменов.
Печень. У детей печень имеет относительно большие размеры, масса ее у новорожденных составляет 4 — 6% от массы тела (у взрослых — 3%,). Паренхима печени малодифференцирована, дольчатость строения выявляется только к концу первого года жизни, она полнокровна, вследствие чего быстро увеличивается в размерах при различной патологии, особенно при инфекционных заболеваниях и интоксикациях. К 8-летнему возрасту морфологическое и гистологическое строение печени такое же, как у взрослых.
Печень выполняет разнообразные и очень важные функции: 1) вырабатывает желчь, которая участвует в кишечном пищеварении, стимулирует моторную деятельность кишечника и санирует его содержимое; 2) депонирует питательные вещества, в основном избыток гликогена; 3) осуществляет барьерную функцию, ограждая организм от экзогенных и эндогенных патогенных веществ, токсинов, ядов, и принимает участие в метаболизме лекарственных веществ; 4) участвует в обмене веществ и преобразовании витаминов A, D, С, В12, К; 5) в период внутриутробного развития является кроветворным органом.
Функциональные возможности печени у маленьких детей сравнительно низкие. Особенно несостоятельна ее ферментативная система у новорожденных. В частности, метаболизм непрямого билирубина, высвобождающегося при гемолизе эритроцитов, осуществляется не полностью, результатом чего является физиологическая желтуха.
Желчный пузырь. У новорожденных желчный пузырь расположен глубоко в толще печени и имеет веретенообразную форму, длина его около 3 см. Типичную грушевидную форму он приобретает к 6 —7 мес и достигает края печени к 2 годам.
Желчь детей по своему составу отличается от желчи взрослых. Она бедна желчными кислотами, холестерином и солями, но богата водой, муцином, пигментами, а в период новорожденности, кроме того, и мочевиной. Характерной и благоприятной особенностью желчи ребенка является преобладание таурохолевой кислоты над гликохолевой, так как таурохолевая кислота усиливает бактерицидный эффект желчи, а также ускоряет отделение панкреатического сока. Желчь эмульгирует жиры, растворяет жирные кислоты, улучшает перистальтику.
Кишечник. У детей кишечник относительно длиннее, чем у взрослых (у грудного ребенка он превышает длину тела в 6 раз, у взрослых — в 4 раза), но абсолютная его длина индивидуально колеблется в больших пределах. Слепая кишка и аппендикс подвижны, последний часто располагается атипично, затрудняя тем самым диагностику при воспалении. Сигмовидная кишка относительно большей длины, чем у взрослых, и у некоторых детей даже образует петли, что способствует развитию первичных запоров. С возрастом эти анатомические особенности исчезают. В связи со слабой фиксацией слизистой и подслизистой оболочек прямой кишки возможно ее выпадение при упорных запорах и тенезмах у ослабленных детей. Брыжейка более длинная и легкорастяжимая, в связи с чем легко возникают перекруты, инвагинации и т. д. Сальник у детей до 5 лет короткий, поэтому возможность локализации перитонита на ограниченном участке брюшной полости почти исключается. Из гистологических особенностей следует отметить хорошую выраженность ворсинок и обилие мелких лимфатических фолликулов.
Все функции кишечника (пищеварительная, всасывательная, барьерная и двигательная) у детей отличаются от таковых взрослых. Процесс пищеварения, начинающийся в полости рта и желудке, продолжается в тонком кишечнике под влиянием сока поджелудочной железы и желчи, выделяющихся в двенадцатиперстную кишку, а также кишечного сока. Секреторный аппарат кишечника к моменту рождения ребенка в целом сформирован, и даже у самых маленьких детей в кишечном соке определяются те же ферменты, что и у взрослых (энтерокиназа, щелочная фосфатаза, эрепсин, липаза, амилаза, мальтаза, лактаза, нуклеаза), но значительно менее активные. В толстом кишечнике секретируется только слизь. Под влиянием кишечных ферментов, главным образом поджелудочной железы, происходит расщепление белков, жиров и углеводов. Особенно напряженно идет процесс переваривания жиров из-за малой активности липолитических ферментов.
У детей, находящихся на грудном вскармливании, эмульгированные желчью липиды на 50% расщепляются под влиянием липазы материнского молока. Переваривание углеводов происходит в тонком кишечнике пристеночно под влиянием амилазы панкреатического сока и локализованных в щеточной кайме энтероцитов 6 дисахаридаз. У здоровых детей только небольшая часть сахаров не подвергается ферментативному расщеплению и превращается в толстом кишечнике в молочную кислоту путем бактериального разложения (брожения). Процессы гниения в кишечнике здоровых грудных детей не происходят. Продукты гидролиза, образовавшиеся в результате полостного и пристеночного пищеварения, всасываются в основном в тонком кишечнике: глюкоза и аминокислоты в кровь, глицерин и жирные кислоты — в лимфу. При этом играют роль как пассивные механизмы (диффузия, осмос), так и активный транспорт с помощью веществ-переносчиков.
Особенности строения кишечной стенки и большая ее площадь определяют у детей младшего возраста более высокую, чем у взрослых, всасывательную способность и вместе с тем недостаточную барьерную функцию из- за высокой проницаемости слизистой оболочки для токсинов, микробов и других патогенных факторов. Легче всего усваиваются составные компоненты женского молока, белок и жиры которого у новорожденных частично всасываются нерасщепленными.
Двигательная (моторная) функция кишечника осуществляется у детей очень энергично за счет маятникообразных движений, перемешивающих пищу, и перистальтических, продвигающих пищу к выходу. Активная моторика отражается на частоте опорожнения кишечника. У грудных детей дефекация происходит рефлекторно, в первые 2 нед жизни до 3 — 6 раз в сутки, затем реже, к концу первого года жизни она становится произвольным актом. В первые 2 — 3 дня после рождения ребенок выделяет меконий (первородный кал) зеленовато-черного цвета. Он состоит из желчи, эпителиальных клеток, слизи, энзимов, проглоченных околоплодных вод. Испражнения здоровых новорожденных, находящихся на естественном вскармливании, имеют кашицеобразную консистенцию, золотисто-желтую окраску, кисловатый запах. У более старших детей стул бывает оформленным, 1—2 раза в сутки.
Микрофлора. В период внутриутробного развития кишечник плода стерилен. Заселение его микроорганизмами происходит сначала при прохождении родовых путей матери, затем через рот при контакте детей с окружающими предметами. Желудок и двенадцатиперстная кишка содержат скудную бактериальную флору. В тонком и особенно толстом кишечнике она становится разнообразнее, количество микробов увеличивается; микробная флора зависит в основном от вида вскармливания ребенка. При вскармливании материнским молоком основной флорой является В. bifidum, росту которой способствует (3-лактоза женского молока. При введении в питание прикорма или переводе ребенка на вскармливание коровьим молоком в кишечнике преобладает грамотрицательная кишечная палочка, представляющая собой условно- патогенный микроорганизм. В связи с этим у детей, находящихся на искусственном вскармливании, чаще наблюдаются диспепсии. По современным представлениям, нормальная кишечная флора выполняет три основные функции: 1) создание иммунологического барьера; 2) окончательное переваривание остатков пищи и пищеварительных ферментов; 3) синтез витаминов и ферментов. Нормальный состав микрофлоры кишечника (эубиоз) легко нарушается под влиянием инфицирования, неправильного режима питания, а также нерационального использования антибактериальных средств и других препаратов, приводящих к состоянию кишечного дисбактериоза.
Методика исследования. О состоянии органов пищеварения судят по жалобам, результатам расспроса матери и данным объективных методов исследования: 1) осмотра и наблюдения в динамике; 2) пальпации; 3) перкуссии;
Жалобы. Наиболее частыми из них являются жалобы на боли в животе, снижение аппетита, срыгивания или рвоту и дисфункцию кишечника (понос и запор).
Расспрос. Направленный врачом расспрос матери позволяет уточнить время начала заболевания, связь его с особенностями питания и режима, перенесенными заболеваниями, семейно-наследственный характер. Особенное значение имеет детальное выяснение вопросов вскармливания.
Боли в животе — распространенный симптом, отражающий разнообразную патологию детского возраста. Боли, возникшие впервые, требуют прежде всего исключения хирургической патологии брюшной полости — аппендицита, инвагинации, перитонита. Их причиной могут быть также острые инфекционные заболевания (грипп, гепатит, корь), вирусно-бактериальные кишечные инфекции, воспаление мочевых путей, плевропневмония, ревматизм, перикардит, болезнь Шенлейна — Геноха, узелковый периартериит. Рецидивирующие боли в животе у детей старшего возраста наблюдаются при таких заболеваниях, как гастрит, дуоденит, холецистит, панкреатит, язвенная болезнь желудка и двенадцатиперстной кишки, язвенный колит. Функциональные расстройства и глистная инвазия также могут сопровождаться болямц в животе.
Снижение или длительная потеря аппетита (анорексия) у детей часто бывает результатом воздействия психогенных факторов (перегрузка занятиями в школе, конфликтная ситуация в семье, нейроэндокринная дисфункция пубертатного периода), в том числе неправильного кормления ребенка (насильственное кормление). Однако обычно снижение аппетита свидетельствует о низкой секреции желудка и сопровождается нарушениями трофики и обмена.
Рвота и срыгивания у новорожденных и грудных детей могут быть следствием пилоростеноза или пилороспазма. У здоровых детей этого возраста к частым срыгиваниям приводит аэрофагия, наблюдающаяся при нарушении техники вскармливания, короткой уздечке языка, тугой груди у матери. У детей 2—10 лет, страдающих нервно-артритическим диатезом, может периодически возникать ацетонемическая рвота, обусловленная остро наступающими обратимыми нарушениями обмена веществ. Возможно появление рвоты в связи с поражением ЦНС, инфекционными заболеваниями, отравлениями.
П оносы у детей первого года жизни нередко отражают дисфункцию кишечника в связи с качественными или количественными погрешностями вскармливания, нарушениями режима, перегреванием (простая диспепсия) или сопутствуют острому лихорадочному заболеванию (парентеральная диспепсия), но могут быть также симптомом энтероколита при кишечной инфекции (см. «Острые кишечные инфекции»).
Запоры — редкие опорожнения кишечника, наступающие через 48 ч и более. Они могут быть следствием как функционального расстройства (дискинезии) толстого кишечника, так и органического его поражения (врожденное сужение, трещины заднего прохода, болезнь Гиршпрунга, хронический колит) или воспалительных заболеваний желудка, печени и желчных путей. Определенное значение имеют алиментарный (употребление пищи, бедной клетчаткой) и инфекционный факторы. Иногда запоры связаны с привычкой задерживать акт дефекации и нарушением вследствие этого тонуса нижнего отрезка толстой кишки, а у грудных детей с хроническим недоеданием (пило- ростеноз). У детей с достаточной прибавкой массы, вскармливающихся грудным молоком, стул иногда бывает редким вследствие хорошего пищеварения и малого количества шлаков в кишечнике.
При осмотре живота обращают внимание на его размеры и форму. У здоровых детей разного возраста он слегка выступает над уровнем грудной клетки, а в последующем несколько уплощается. Увеличение размеров живота может объясняться рядом причин: 1) гипотонией мышц брюшной стенки и кишечника, что особенно часто наблюдается при рахите и дистрофиях;
Пальпация. Пальпацию живота и органов брюшной полости лучше всего проводить в положении больного на спине со слегка согнутыми ногами, теплой рукой, начиная с области пупка, причем необходимо стараться отвлечь внимание ребенка от этой процедуры. Поверхностная пальпация проводится легкими касательными движениями. Она дает возможность определить состояние кожи живота, мышечный тонус и напряжение брюшной стенки. При глубокой пальпации выявляется наличие болезненных точек, инфильтратов, определяются размеры, консистенция, характер поверхности нижнего края печени и селезенки, увеличение мезентериальных лимфатических узлов при туберкулезе, лимфогранулематозе, ретикулезе и других заболеваниях, спастическое или атоническое состояние кишечника, скопления каловых масс.
Возможна также пальпация при вертикальном положении ребенка с по- лунаклоном вперед и опущенными руками. При этом хорошо прощупывается печень и селезенка, определяется свободная жидкость в брюшной полости. У старших детей используется бимануальная пальпация органов брюшной полости.
Перкуссия. При перкуссии живота выявляется свободная жидкость, уровень стояния верхнего края печени и селезенки, что в сопоставлении с данными пальпации позволяет установить размеры этих органов. У здоровых детей верхний край печени определяется соответственно нижней границей правого легкого (в четвертом — пятом межреберье). Нижний ее край у детей до 5 лет выступает из-под реберной дуги на 1,5 — 2 см, к 12—14 годам — не более чем на 1 см. Консистенция его мягкая, эластичная, сам край гладкий, безболезненный. Увеличение печени возникает остро при вирусном гепатите и других инфекциях, интоксикациях, острой сердечной недостаточности. Длительно наблюдающаяся гепатомегалия с повышением плотности органа может быть при жировом гепатозе, хроническом гепатите, застойных явлениях вследствие сердечной недостаточности, опухолях, абсцессах, паразитарных поражениях, амилоидозе и других патологических состояниях. Размеры селезенки определяются с помощью тихой перкуссии, проводимой по средней аксиллярной линии слева, где она занимает пространство от IX до XI ребра. У здоровых детей она не прощупывается. Увеличение селезенки наблюдается у детей значительно чаще, чем у взрослых.
Осмотр. В последнюю очередь осматривают полость рта и зев ребенка. При этом обращают внимание на запах изо рта, состояние слизистых оболочек щек и десен (наличие афт, язвочек, кровоточивости, грибковых наложений, пятен Филатова — Коплика), зубов, языка (макроглоссия при микседеме), сосочковый малиновый — при скарлатине, обложенный — при заболеваниях желудочно-кишечного тракта, «географический» — при экссудативно-катаральном диатезе, «лакированный» — при гиповитаминозе В12).
Область анального отверстия осматривают у младших детей в положении на боку, у остальных — в коленно-локтевом положении. При осмотре выявляются: трещины заднего прохода, снижение тонуса сфинктера и его зияние при дизентерии, выпадение прямой кишки при упорных запорах или после кишечной инфекции, раздражение слизистой оболочки при инвазии остриц. Пальцевое исследование прямой кишки и ректороманоколоноскопия позволяют обнаружить полипы, опухоли, стриктуры, каловые камни, изъязвления слизистой оболочки и т. д.
р
Большое значение в оценке состояния органов пищеварения имеет визуальный осмотр испражнений. У грудных детей при ферментной дисфункции кишечника (простая диспепсия) нередко наблюдается диспепсический стул, имеющий вид рубленых яиц (жидкий, зеленоватый, с примесью белых комочков и слизи, кислой реакции). Очень характерен стул при колитах, дизентерии. Кровавый стул без примеси каловых масс на фоне остро развившегося тяжелого общего состояния может быть у детей с кишечной инвагинацией* Обесцвеченный стул свидетельствует о задержке поступления желчи в кишечник и наблюдается у детей с гепатитом, закупоркой или атрезией желчных ходов. Наряду с определением количества, консистенции, цвета, запаха и патологических примесей, видимых на глаз, характеристика стула дополняется данными микроскопии (копрограммы) о наличии лейкоцитов, эритроцитов, слизи в кале, а также яиц гельминтов, цист лямблий. Кроме того, проводят бактериологические и биохимические исследования фекалий.
Лабораторно-инструментальные исследования. Эти исследования аналогичны проводимым у взрослых. Наибольшее значение имеет широко используемая в настоящее время эндоскопия, позволяющая визуально оценить состояние слизистых оболочек желудка и кишок, сделать прицельную биопсию, обнаружить новообразование, язвы, эрозии, врожденные и приобретенные стриктуры, дивертикулы и т. д. Эндоскопические исследования детей раннего и дошкольного возраста проводятся под общим обезболиванием. Применяются также ультразвуковое исследование паренхиматозных органов, рентгенография желчных путей и желудочно-кишечного тракта (с барием), желудочное и дуоденальное зондирование, определение энзимов, биохимических и иммунологических показателей крови, биохимический анализ желчи, реогепатогра- фия, лапароскопия с прицельной биопсией печени и последующим морфологическим изучением биоптата.
Особое значение лабораторно-инструментальные методы исследования имеют в диагностике заболеваний поджелудочной железы, которая в силу своего расположения не поддается непосредственным методам физического исследования. Размеры и контуры железы, наличие камней в выводных протоках, аномалии развития выявляются путем релаксационной дуоденографии, а также ретроградной панкреатохолангиографии, эхопанкреатографии. Нарушения внешнесекреторной функции, наблюдаемые при кистофиброзе, посттравматических кистах, атрезии желчных путей, панкреатите, сопровождаются изменением уровня основных ферментов, определяющихся в сыворотке крови (амилаза, липаза, трипсин и его ингибиторы), в слюне (изоамилаза), моче и содержимом двенадцатиперстной кишки. Важным показателем недостаточности внешнесекреторной функции поджелудочной железы является стойкая стеаторея. О внутрисекреторной активности поджелудочной железы можно судить на основании изучения характера гликемической кривой.
Анатомо-физиологические особенности. У детей раннего возраста (особенно новорожденных) имеется ряд морфологических особенностей, общих для всех отделов желудочно-кишечного тракта: 1) тонкая, нежная, сухая, легкоранимая слизистая оболочка; 2) богато васкуляризированный подслизистый слой, состоящий преимущественно из рыхлой клетчатки; 3) недостаточно развитые эластическая и мышечная ткани; 4) низкая секреторная функция железистой ткани, отделяющей малое количество пищеварительных соков с низким содержанием ферментов. Эти особенности затрудняют переваривание пищи, если последняя не соответствует возрасту ребенка, снижают барьерную функцию желудочно-кишечного тракта и приводят к частым заболеваниям, создают предпосылки к общей системной реакции на любое патологическое воздействие и требуют очень внимательного и тщательного ухода за слизистыми оболочками.
Полость рта. У новорожденного и ребенка первых месяцев жизни полость рта имеет ряд особенностей, обеспечивающих акт сосания. К ним относятся: относительно малый объем полости рта и большой язык, хорошее развитие мышц рта и щек, валикообразные дубликатуры слизистой оболочки десен и поперечные складки на слизистой оболочке губ, жировые тела (комочки Биша) в толще щек, отличающиеся значительной упругостью в связи с преобладанием в них твердых жирных кислот. Слюнные железы недостаточно развиты. Однако недостаточное слюноотделение объясняется в основном незрелостью регулирующих его нервных центров. По мере их созревания количество слюны увеличивается, в связи с чем в 3 — 4-месячном возрасте у ребенка нередко появляется так называемое физиологическое слюнотечение вследствие не выработанного еще автоматизма ее проглатывания.
Пищевод. У детей раннего возраста пищевод имеет воронкообразную форму. Длина его у новорожденных составляет 10 см, у детей 1 года — 12 см, 10 лет — 18 см, диаметр — соответственно 7 — 8, 10и 12—15 мм, что приходится учитывать при проведении ряда лечебных и диагностических процедур.
Желудок. У детей грудного возраста желудок расположен горизонтально, при этом пилорическая часть находится вблизи срединной линии, а малая кривизна обращена кзади. По мере того как ребенок начинает ходить, ось желудка становится более вертикальной. К 7—11 годам он расположен так же, как у взрослых (рис. 10—12). Емкость желудка у новорожденных составляет 30 — 35 мл, к 1 году увеличивается до 250 — 300 мл, к 8 годам достигает 1000 мл. Кардиальный сфинктер у грудных детей развит очень слабо, а пилорический функционирует удовлетворительно. Это способствует срыгиванию, часто наблюдаемому в этом возрасте, особенно при растяжении желудка вследствие заглатывания воздуха во время сосания («физиологическая аэрофа- гия»). В слизистой оболочке желудка детей раннего возраста меньше желез, чем у взрослых. И хотя некоторые из них начинают функционировать еще внутриутробно, в целом секреторный аппарат желудка у детей первого года жизни развит недостаточно и функциональные способности его низкие. Состав желудочного сока у детей такой же, как у взрослых (соляная кислота, молочная кислота, пепсин, сычужный фермент, липаза, хлорид натрия), но кислотность и ферментная активность значительно более низкие (табл. 3), что не только сказывается на пищеварении, но определяет и низкую барьерную функцию желудка. Это делает абсолютно необходимым тщательное соблюдение санитарно-гигиенического режима во время кормления детей (туалет гру-

Рис. 10. Рентгенограмма желудка новорожденного. Желудок расположен горизонтально. Виден большой газовый пузырь.
ди, чистота рук, правильное сцеживание молока, стерильность сосок и бутылочек). В последние годы установлено, что бактерицидные свойства желудочного сока обеспечивает лизоцим, вырабатываемый клетками поверхностного эпителия желудка.
Как видно из табл. 3, показатели кислотности значительно колеблются, что объясняется индивидуальными особенностями формирования желудочной секреции и возрастом ребенка.
Определение кислотности проводится фракционным методом с использованием в качестве раздражителя 7% капустного отвара, мясного бульона, 0,1 % раствора гистамина или пентагастрина.
Основным действующим ферментом желудочного сока является химозин (сычужный фермент, лабфермент), обеспечивающий первую фазу пищеварения — створаживание молока. Пепсин (в присутствии соляной кислоты) и ли-

Рис. 11. Рентгенограмма желудка ребенка 3 лет. Расположение желудка, близкое к вертикальному.
паза продолжают гидролиз белков и жиров створоженного молока. Однако значение липазы желудочного сока в переваривании жиров невелико из-за крайне низкого ее содержания в нем и малой активности. Восполняется этот недостаток липазой, которая находится в женском молоке, а также в панкреатическом соке ребенка. Поэтому у грудных детей, получающих только коровье молоко, жиры в желудке не расщепляются.
 Созревание секреторного аппарата желудка происходит раньше и интенсивнее у детей, находящихся на искусственном вскармливании, что связано с адаптацией организма к более трудно перевариваемой пище. Функциональное состояние и ферментная активность зависят от многих факторов: состава ингредиентов и их количества, эмоционального тонуса ребенка, физической его активности, общего состояния. Общеизвестно, что жиры подавляют желудочную секрецию, белки стимулируют ее. Угнетенное настроение, лихорадка, интоксикация сопровождаются резким снижением аппетита, т. е. уменьшением выделения желудочного сока. Всасывание в желудке незначительно и в основном касается таких веществ, как соли, вода, глюкоза, и лишь частично — продуктов расщепления белка. Моторика желудка у детей первых месяцев жизни замедлена, перистальтика вялая, газовый пузырь увеличен. Сроки эвакуации пищи из желудка зависят от характера вскармливания. Так, женское молоко задерживается в желудке 2 —3 ч, коровье — более длительное время (3—4 ч и даже до 5 ч в зависимости от буферных свойств молока), что свидетельствует о трудностях переваривания последнего и необходимости перехода на более редкие кормления.
Созревание секреторного аппарата желудка происходит раньше и интенсивнее у детей, находящихся на искусственном вскармливании, что связано с адаптацией организма к более трудно перевариваемой пище. Функциональное состояние и ферментная активность зависят от многих факторов: состава ингредиентов и их количества, эмоционального тонуса ребенка, физической его активности, общего состояния. Общеизвестно, что жиры подавляют желудочную секрецию, белки стимулируют ее. Угнетенное настроение, лихорадка, интоксикация сопровождаются резким снижением аппетита, т. е. уменьшением выделения желудочного сока. Всасывание в желудке незначительно и в основном касается таких веществ, как соли, вода, глюкоза, и лишь частично — продуктов расщепления белка. Моторика желудка у детей первых месяцев жизни замедлена, перистальтика вялая, газовый пузырь увеличен. Сроки эвакуации пищи из желудка зависят от характера вскармливания. Так, женское молоко задерживается в желудке 2 —3 ч, коровье — более длительное время (3—4 ч и даже до 5 ч в зависимости от буферных свойств молока), что свидетельствует о трудностях переваривания последнего и необходимости перехода на более редкие кормления.
Поджелудочная железа. У новорожденного поджелудочная железа имеет
Таблица 3
Химический состав желудочного содержимого в процессе пищеварения (через 45 мин после пробного завтрака)
|
|
|
Возраст ребенка |
|
|
|
|
Показатели |
1 — 12 мес |
1 — 2 года |
3 — 6 лет |
7—12 лет |
Взрослые люди |
|
Общая кислотность, мл |
3-10 |
12-20 |
12-40 |
10-60 |
40-60 |
|
Свободная НС1, мл |
1-4 |
6-10 |
5-20 |
5-40 |
20-40 |
|
pH |
7,0 |
3,0 |
2,5 |
2,0 |
1,5-3,0 |
|
Пепсин (в мм белкового столба по Метту) |
2-5,0 |
5,0 |
5,0 |
5,0 |
6-12,0 |
|
Лабфермент (кратные разведения) |
1 :16- 1 :32 |
1 :256 — 1 :512 |
1 :512 |
1 :512 |
1 :512 |
небольшие размеры (длина 5 — 6 см, к 10 годам — втрое больше), располагается глубоко в брюшной полости, на уровне X грудного позвонка, в последующие возрастные периоды — на уровне I поясничного позвонка. Она богато ва- скуляризирована, интенсивный рост и дифференцировка ее структуры продолжаются до 14 лет. Капсула органа менее плотная чем у взрослых, состоит из тонковолокнистых структур, в связи с чем у детей при воспалительном отеке поджелудочной железы редко наблюдается ее сдавление. Выводные протоки железы широкие, что обеспечивает хороший дренаж. Тесный контакт с желудком, корнем брыжейки, солнечным сплетением и общим желчным протоком, с которым поджелудочная железа в большинстве случаев имеет общий выход в двенадцатиперстную кишку, приводит нередко к содружественной реакции со стороны органов этой .зоны с широкой иррадиацией болевых ощущений.
Поджелудочная железа у детей, как и у взрослых, обладает внешне- и внутрисекреторной функциями. Внешнесекреторная функция заключается в выработке панкреатического сока. В его состав входят альбумины, глобулины, микроэлементы и электролиты, а также большой набор ферментов, необходимых для переваривания пищи, в том числе протеолитических (трипсин, химопсин, эластаза и др.), липолитических (липаза, фосфолипаза А и В и др.) и амилолитических (а- и (3-амилаза, мальтаза, лактаза и др.). Ритм секреции поджелудочной железы регулируется нервно-рефлекторными и гуморальными механизмами. Гуморальную регуляцию осуществляют секретин, стимулирующий отделение жидкой части панкреатического сока и бикарбонатов, и пан- креозимин, усиливающий секрецию ферментов наряду с другими гормонами (холецистокинин, гепатокинин и др.), вырабатываемыми слизистой двенадцатиперстной и тощей кишки под воздействием соляной кислоты. Секреторная активность железы достигает уровня секреции взрослых к 5-летнему возрасту. Общий объем отделяемого сока и его состав зависят от количества и характера съеденной пищи. Внутрисекреторная функция поджелудочной железы осуществляется путем синтеза гормонов (инсулин, глюкагон, липокаин), участвующих в регуляции углеводного и жирового обменов.
Печень. У детей печень имеет относительно большие размеры, масса ее у новорожденных составляет 4 — 6% от массы тела (у взрослых — 3%,). Паренхима печени малодифференцирована, дольчатость строения выявляется только к концу первого года жизни, она полнокровна, вследствие чего быстро увеличивается в размерах при различной патологии, особенно при инфекционных заболеваниях и интоксикациях. К 8-летнему возрасту морфологическое и гистологическое строение печени такое же, как у взрослых.
Печень выполняет разнообразные и очень важные функции: 1) вырабатывает желчь, которая участвует в кишечном пищеварении, стимулирует моторную деятельность кишечника и санирует его содержимое; 2) депонирует питательные вещества, в основном избыток гликогена; 3) осуществляет барьерную функцию, ограждая организм от экзогенных и эндогенных патогенных веществ, токсинов, ядов, и принимает участие в метаболизме лекарственных веществ; 4) участвует в обмене веществ и преобразовании витаминов A, D, С, В12, К; 5) в период внутриутробного развития является кроветворным органом.
Функциональные возможности печени у маленьких детей сравнительно низкие. Особенно несостоятельна ее ферментативная система у новорожденных. В частности, метаболизм непрямого билирубина, высвобождающегося при гемолизе эритроцитов, осуществляется не полностью, результатом чего является физиологическая желтуха.
Желчный пузырь. У новорожденных желчный пузырь расположен глубоко в толще печени и имеет веретенообразную форму, длина его около 3 см. Типичную грушевидную форму он приобретает к 6 —7 мес и достигает края печени к 2 годам.
Желчь детей по своему составу отличается от желчи взрослых. Она бедна желчными кислотами, холестерином и солями, но богата водой, муцином, пигментами, а в период новорожденности, кроме того, и мочевиной. Характерной и благоприятной особенностью желчи ребенка является преобладание таурохолевой кислоты над гликохолевой, так как таурохолевая кислота усиливает бактерицидный эффект желчи, а также ускоряет отделение панкреатического сока. Желчь эмульгирует жиры, растворяет жирные кислоты, улучшает перистальтику.
Кишечник. У детей кишечник относительно длиннее, чем у взрослых (у грудного ребенка он превышает длину тела в 6 раз, у взрослых — в 4 раза), но абсолютная его длина индивидуально колеблется в больших пределах. Слепая кишка и аппендикс подвижны, последний часто располагается атипично, затрудняя тем самым диагностику при воспалении. Сигмовидная кишка относительно большей длины, чем у взрослых, и у некоторых детей даже образует петли, что способствует развитию первичных запоров. С возрастом эти анатомические особенности исчезают. В связи со слабой фиксацией слизистой и подслизистой оболочек прямой кишки возможно ее выпадение при упорных запорах и тенезмах у ослабленных детей. Брыжейка более длинная и легкорастяжимая, в связи с чем легко возникают перекруты, инвагинации и т. д. Сальник у детей до 5 лет короткий, поэтому возможность локализации перитонита на ограниченном участке брюшной полости почти исключается. Из гистологических особенностей следует отметить хорошую выраженность ворсинок и обилие мелких лимфатических фолликулов.
Все функции кишечника (пищеварительная, всасывательная, барьерная и двигательная) у детей отличаются от таковых взрослых. Процесс пищеварения, начинающийся в полости рта и желудке, продолжается в тонком кишечнике под влиянием сока поджелудочной железы и желчи, выделяющихся в двенадцатиперстную кишку, а также кишечного сока. Секреторный аппарат кишечника к моменту рождения ребенка в целом сформирован, и даже у самых маленьких детей в кишечном соке определяются те же ферменты, что и у взрослых (энтерокиназа, щелочная фосфатаза, эрепсин, липаза, амилаза, мальтаза, лактаза, нуклеаза), но значительно менее активные. В толстом кишечнике секретируется только слизь. Под влиянием кишечных ферментов, главным образом поджелудочной железы, происходит расщепление белков, жиров и углеводов. Особенно напряженно идет процесс переваривания жиров из-за малой активности липолитических ферментов.
У детей, находящихся на грудном вскармливании, эмульгированные желчью липиды на 50% расщепляются под влиянием липазы материнского молока. Переваривание углеводов происходит в тонком кишечнике пристеночно под влиянием амилазы панкреатического сока и локализованных в щеточной кайме энтероцитов 6 дисахаридаз. У здоровых детей только небольшая часть сахаров не подвергается ферментативному расщеплению и превращается в толстом кишечнике в молочную кислоту путем бактериального разложения (брожения). Процессы гниения в кишечнике здоровых грудных детей не происходят. Продукты гидролиза, образовавшиеся в результате полостного и пристеночного пищеварения, всасываются в основном в тонком кишечнике: глюкоза и аминокислоты в кровь, глицерин и жирные кислоты — в лимфу. При этом играют роль как пассивные механизмы (диффузия, осмос), так и активный транспорт с помощью веществ-переносчиков.
Особенности строения кишечной стенки и большая ее площадь определяют у детей младшего возраста более высокую, чем у взрослых, всасывательную способность и вместе с тем недостаточную барьерную функцию из- за высокой проницаемости слизистой оболочки для токсинов, микробов и других патогенных факторов. Легче всего усваиваются составные компоненты женского молока, белок и жиры которого у новорожденных частично всасываются нерасщепленными.
Двигательная (моторная) функция кишечника осуществляется у детей очень энергично за счет маятникообразных движений, перемешивающих пищу, и перистальтических, продвигающих пищу к выходу. Активная моторика отражается на частоте опорожнения кишечника. У грудных детей дефекация происходит рефлекторно, в первые 2 нед жизни до 3 — 6 раз в сутки, затем реже, к концу первого года жизни она становится произвольным актом. В первые 2 — 3 дня после рождения ребенок выделяет меконий (первородный кал) зеленовато-черного цвета. Он состоит из желчи, эпителиальных клеток, слизи, энзимов, проглоченных околоплодных вод. Испражнения здоровых новорожденных, находящихся на естественном вскармливании, имеют кашицеобразную консистенцию, золотисто-желтую окраску, кисловатый запах. У более старших детей стул бывает оформленным, 1—2 раза в сутки.
Микрофлора. В период внутриутробного развития кишечник плода стерилен. Заселение его микроорганизмами происходит сначала при прохождении родовых путей матери, затем через рот при контакте детей с окружающими предметами. Желудок и двенадцатиперстная кишка содержат скудную бактериальную флору. В тонком и особенно толстом кишечнике она становится разнообразнее, количество микробов увеличивается; микробная флора зависит в основном от вида вскармливания ребенка. При вскармливании материнским молоком основной флорой является В. bifidum, росту которой способствует (3-лактоза женского молока. При введении в питание прикорма или переводе ребенка на вскармливание коровьим молоком в кишечнике преобладает грамотрицательная кишечная палочка, представляющая собой условно- патогенный микроорганизм. В связи с этим у детей, находящихся на искусственном вскармливании, чаще наблюдаются диспепсии. По современным представлениям, нормальная кишечная флора выполняет три основные функции: 1) создание иммунологического барьера; 2) окончательное переваривание остатков пищи и пищеварительных ферментов; 3) синтез витаминов и ферментов. Нормальный состав микрофлоры кишечника (эубиоз) легко нарушается под влиянием инфицирования, неправильного режима питания, а также нерационального использования антибактериальных средств и других препаратов, приводящих к состоянию кишечного дисбактериоза.
Методика исследования. О состоянии органов пищеварения судят по жалобам, результатам расспроса матери и данным объективных методов исследования: 1) осмотра и наблюдения в динамике; 2) пальпации; 3) перкуссии;
- лабораторно-инструментальным показателям.
Жалобы. Наиболее частыми из них являются жалобы на боли в животе, снижение аппетита, срыгивания или рвоту и дисфункцию кишечника (понос и запор).
Расспрос. Направленный врачом расспрос матери позволяет уточнить время начала заболевания, связь его с особенностями питания и режима, перенесенными заболеваниями, семейно-наследственный характер. Особенное значение имеет детальное выяснение вопросов вскармливания.
Боли в животе — распространенный симптом, отражающий разнообразную патологию детского возраста. Боли, возникшие впервые, требуют прежде всего исключения хирургической патологии брюшной полости — аппендицита, инвагинации, перитонита. Их причиной могут быть также острые инфекционные заболевания (грипп, гепатит, корь), вирусно-бактериальные кишечные инфекции, воспаление мочевых путей, плевропневмония, ревматизм, перикардит, болезнь Шенлейна — Геноха, узелковый периартериит. Рецидивирующие боли в животе у детей старшего возраста наблюдаются при таких заболеваниях, как гастрит, дуоденит, холецистит, панкреатит, язвенная болезнь желудка и двенадцатиперстной кишки, язвенный колит. Функциональные расстройства и глистная инвазия также могут сопровождаться болямц в животе.
Снижение или длительная потеря аппетита (анорексия) у детей часто бывает результатом воздействия психогенных факторов (перегрузка занятиями в школе, конфликтная ситуация в семье, нейроэндокринная дисфункция пубертатного периода), в том числе неправильного кормления ребенка (насильственное кормление). Однако обычно снижение аппетита свидетельствует о низкой секреции желудка и сопровождается нарушениями трофики и обмена.
Рвота и срыгивания у новорожденных и грудных детей могут быть следствием пилоростеноза или пилороспазма. У здоровых детей этого возраста к частым срыгиваниям приводит аэрофагия, наблюдающаяся при нарушении техники вскармливания, короткой уздечке языка, тугой груди у матери. У детей 2—10 лет, страдающих нервно-артритическим диатезом, может периодически возникать ацетонемическая рвота, обусловленная остро наступающими обратимыми нарушениями обмена веществ. Возможно появление рвоты в связи с поражением ЦНС, инфекционными заболеваниями, отравлениями.
П оносы у детей первого года жизни нередко отражают дисфункцию кишечника в связи с качественными или количественными погрешностями вскармливания, нарушениями режима, перегреванием (простая диспепсия) или сопутствуют острому лихорадочному заболеванию (парентеральная диспепсия), но могут быть также симптомом энтероколита при кишечной инфекции (см. «Острые кишечные инфекции»).
Запоры — редкие опорожнения кишечника, наступающие через 48 ч и более. Они могут быть следствием как функционального расстройства (дискинезии) толстого кишечника, так и органического его поражения (врожденное сужение, трещины заднего прохода, болезнь Гиршпрунга, хронический колит) или воспалительных заболеваний желудка, печени и желчных путей. Определенное значение имеют алиментарный (употребление пищи, бедной клетчаткой) и инфекционный факторы. Иногда запоры связаны с привычкой задерживать акт дефекации и нарушением вследствие этого тонуса нижнего отрезка толстой кишки, а у грудных детей с хроническим недоеданием (пило- ростеноз). У детей с достаточной прибавкой массы, вскармливающихся грудным молоком, стул иногда бывает редким вследствие хорошего пищеварения и малого количества шлаков в кишечнике.
При осмотре живота обращают внимание на его размеры и форму. У здоровых детей разного возраста он слегка выступает над уровнем грудной клетки, а в последующем несколько уплощается. Увеличение размеров живота может объясняться рядом причин: 1) гипотонией мышц брюшной стенки и кишечника, что особенно часто наблюдается при рахите и дистрофиях;
- метеоризмом, развивающимся при поносах разной этиологии, упорных запорах, кишечном дисбактериозе, панкреатите, кистофиброзе поджелудочной железы; 3) увеличением размеров печени и селезенки при хроническом гепатите, системных заболеваниях крови, недостаточности кровообращения и другой патологии; 4) наличием жидкости в брюшной полости вследствие перитонита, асцита; 5) новообразованием органов брюшной полости и забрюшинно- го пространства. Форма живота также имеет диагностическое значение: равномерное его увеличение наблюдается при метеоризме, гипотонии мышц передней брюшной стенки и кишечника («лягушачий» живот — при рахите, це- лиакии), локальное выбухание при гепатолиенальном синдроме различной этиологии, опухолях брюшной полости и забрюшинного пространства. Запа- дение живота можно наблюдать при голодании ребенка, пилоростенозе, менингите, дифтерии. При осмотре можно определить состояние пупка у новорожденных, расширение венозной сети при циррозе печени, расхождение мышц белой линии и грыжевые выпячивания, а у истощенных детей первых месяцев жизни — кишечную перистальтику, усиливающуюся при пилоростенозе, инвагинации и других патологических процессах.
Пальпация. Пальпацию живота и органов брюшной полости лучше всего проводить в положении больного на спине со слегка согнутыми ногами, теплой рукой, начиная с области пупка, причем необходимо стараться отвлечь внимание ребенка от этой процедуры. Поверхностная пальпация проводится легкими касательными движениями. Она дает возможность определить состояние кожи живота, мышечный тонус и напряжение брюшной стенки. При глубокой пальпации выявляется наличие болезненных точек, инфильтратов, определяются размеры, консистенция, характер поверхности нижнего края печени и селезенки, увеличение мезентериальных лимфатических узлов при туберкулезе, лимфогранулематозе, ретикулезе и других заболеваниях, спастическое или атоническое состояние кишечника, скопления каловых масс.
Возможна также пальпация при вертикальном положении ребенка с по- лунаклоном вперед и опущенными руками. При этом хорошо прощупывается печень и селезенка, определяется свободная жидкость в брюшной полости. У старших детей используется бимануальная пальпация органов брюшной полости.
Перкуссия. При перкуссии живота выявляется свободная жидкость, уровень стояния верхнего края печени и селезенки, что в сопоставлении с данными пальпации позволяет установить размеры этих органов. У здоровых детей верхний край печени определяется соответственно нижней границей правого легкого (в четвертом — пятом межреберье). Нижний ее край у детей до 5 лет выступает из-под реберной дуги на 1,5 — 2 см, к 12—14 годам — не более чем на 1 см. Консистенция его мягкая, эластичная, сам край гладкий, безболезненный. Увеличение печени возникает остро при вирусном гепатите и других инфекциях, интоксикациях, острой сердечной недостаточности. Длительно наблюдающаяся гепатомегалия с повышением плотности органа может быть при жировом гепатозе, хроническом гепатите, застойных явлениях вследствие сердечной недостаточности, опухолях, абсцессах, паразитарных поражениях, амилоидозе и других патологических состояниях. Размеры селезенки определяются с помощью тихой перкуссии, проводимой по средней аксиллярной линии слева, где она занимает пространство от IX до XI ребра. У здоровых детей она не прощупывается. Увеличение селезенки наблюдается у детей значительно чаще, чем у взрослых.
Осмотр. В последнюю очередь осматривают полость рта и зев ребенка. При этом обращают внимание на запах изо рта, состояние слизистых оболочек щек и десен (наличие афт, язвочек, кровоточивости, грибковых наложений, пятен Филатова — Коплика), зубов, языка (макроглоссия при микседеме), сосочковый малиновый — при скарлатине, обложенный — при заболеваниях желудочно-кишечного тракта, «географический» — при экссудативно-катаральном диатезе, «лакированный» — при гиповитаминозе В12).
Область анального отверстия осматривают у младших детей в положении на боку, у остальных — в коленно-локтевом положении. При осмотре выявляются: трещины заднего прохода, снижение тонуса сфинктера и его зияние при дизентерии, выпадение прямой кишки при упорных запорах или после кишечной инфекции, раздражение слизистой оболочки при инвазии остриц. Пальцевое исследование прямой кишки и ректороманоколоноскопия позволяют обнаружить полипы, опухоли, стриктуры, каловые камни, изъязвления слизистой оболочки и т. д.
р
Большое значение в оценке состояния органов пищеварения имеет визуальный осмотр испражнений. У грудных детей при ферментной дисфункции кишечника (простая диспепсия) нередко наблюдается диспепсический стул, имеющий вид рубленых яиц (жидкий, зеленоватый, с примесью белых комочков и слизи, кислой реакции). Очень характерен стул при колитах, дизентерии. Кровавый стул без примеси каловых масс на фоне остро развившегося тяжелого общего состояния может быть у детей с кишечной инвагинацией* Обесцвеченный стул свидетельствует о задержке поступления желчи в кишечник и наблюдается у детей с гепатитом, закупоркой или атрезией желчных ходов. Наряду с определением количества, консистенции, цвета, запаха и патологических примесей, видимых на глаз, характеристика стула дополняется данными микроскопии (копрограммы) о наличии лейкоцитов, эритроцитов, слизи в кале, а также яиц гельминтов, цист лямблий. Кроме того, проводят бактериологические и биохимические исследования фекалий.
Лабораторно-инструментальные исследования. Эти исследования аналогичны проводимым у взрослых. Наибольшее значение имеет широко используемая в настоящее время эндоскопия, позволяющая визуально оценить состояние слизистых оболочек желудка и кишок, сделать прицельную биопсию, обнаружить новообразование, язвы, эрозии, врожденные и приобретенные стриктуры, дивертикулы и т. д. Эндоскопические исследования детей раннего и дошкольного возраста проводятся под общим обезболиванием. Применяются также ультразвуковое исследование паренхиматозных органов, рентгенография желчных путей и желудочно-кишечного тракта (с барием), желудочное и дуоденальное зондирование, определение энзимов, биохимических и иммунологических показателей крови, биохимический анализ желчи, реогепатогра- фия, лапароскопия с прицельной биопсией печени и последующим морфологическим изучением биоптата.
Особое значение лабораторно-инструментальные методы исследования имеют в диагностике заболеваний поджелудочной железы, которая в силу своего расположения не поддается непосредственным методам физического исследования. Размеры и контуры железы, наличие камней в выводных протоках, аномалии развития выявляются путем релаксационной дуоденографии, а также ретроградной панкреатохолангиографии, эхопанкреатографии. Нарушения внешнесекреторной функции, наблюдаемые при кистофиброзе, посттравматических кистах, атрезии желчных путей, панкреатите, сопровождаются изменением уровня основных ферментов, определяющихся в сыворотке крови (амилаза, липаза, трипсин и его ингибиторы), в слюне (изоамилаза), моче и содержимом двенадцатиперстной кишки. Важным показателем недостаточности внешнесекреторной функции поджелудочной железы является стойкая стеаторея. О внутрисекреторной активности поджелудочной железы можно судить на основании изучения характера гликемической кривой.
