Дифференциальная диагностика.
Эшерихиозы, обусловленные ЭПЭ, ЭТЭ, ЭИЭ следует дифференцировать с другими острыми кишечными инфекциями (см. табл. 13, с. 252). Эшерихиозы, обусловленные ЭГЭ — с заболеваниями, сопровождающимися гемоколитом, развитием гемолитико-уремического синдрома или тромботической тромбоцитопе- нической пурпуры, а также с системными васкулитами.
Лечение. В лечении эшерихиозов используются принципы комплексной терапии острых кишечных инфекций в соответствии с тяжестью и периодом болезни, возрастом и преморбидным фоном ребенка. Обязательной госпитализации подлежат новорожденные и дети 1-го года жизни с любой формой эшерихиоза; дети до 2 лет с тяжелыми и среднетяжелыми формами; дети, посещающие закрытые учреждения.
Режим — постельный на весь острый период болезни.
Диета. Предпочтение отдается грудному молоку, молочнокислым и безлак- тозным смесям. Диету следует расширять постепенно, необходимо избегать одновременного увеличения объема пищи и качественных ее изменений.
Этиотропная терапия. Антибактериальная терапия при секреторных диареях (эшерихиозы, вызванные ЭПЭ и ЭТЭ) нецелесообразна и неэффективна. В большинстве случаев применение антибактериальных препаратов приводит к затяжному течению болезни, усилению токсикоза, длительному бактериовыделению. Исключение составляют новорожденные и дети первых месяцев жизни с отягощенным преморбидным фоном, генерализованными формами болезни и бактериальными осложнениями. В этих случаях применяют антибиотики из группы ами- ногликозидов II—III поколения (гентамицин, нетилмицин), цефалоспоринов II—III поколения (цефотаксим, цефтриаксон), преимущественно внутримышечно. После улучшения общего самочувствия, исчезновения признаков токсикоза, прекращения рвоты антибактериальные препараты назначают внутрь (нифуроксазид, нали-
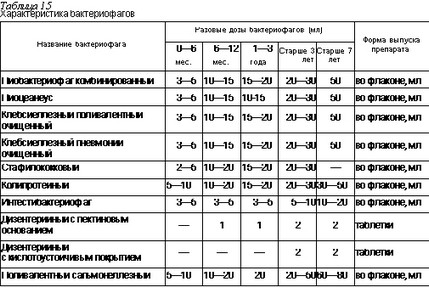
диксовая кислота, полимиксин М). В качестве этиотропных средств при среднетяжелых и тяжелых формах рекомендуют использовать колипротейный энтеральный лактоглобулин, комплексный иммунный препарат, специфические бактериофаги (табл. 15).
При эшерихиозах, вызванных ЭИЭ, необходимо применение антибактериальных средств (нифуроксазид, налидиксовая кислота, полимиксин М) внутрь в течение 5 дней. При гемоколитах, вызванных ЭГЭ, антибиотикотерапия не показана (усиливает проявления геморрагического колита за счет массивного распада бактериальных клеток).
После отмены этиотропных средств для восстановления нарушенного биоценоза необходимо назначать пробиотики (см. табл. 20, с. 359); для улучшения процессов пищеварения — ферментные препараты (креон, мезим форте, панкреатин, абомин, фестал).
Патогенетигеская терапия предусматривает элиминацию токсинов и купирование ведущих синдромов, определяющих тяжесть состояния. В лечении больных эшерихиозом большое значение имеет борьба с обезвоживанием и расстройством гемодинамики. Характер проводимой регидратационной и детоксика- ционной терапии определяется степенью токсикоза и эксикоза, видом эксикоза, показателями кислотно-основного состояния.
В лечении больных с токсикозом, развившимся на фоне эшерихиоза, используют те же принципы, что и при других кишечных инфекциях (см. Шигеллезы).
Лечение синдрома эксикоза предусматривает устранение нарушений распределения воды в организме и энергетического дефицита, коррекцию текущих патологических потерь, улучшение реологических свойств крови. Методы введения растворов определяются тяжестью общего
состояния ребенка. Оральное введение жидкости является наиболее физиологичным и его можно использовать при легкой и среднетяжелой степени обезвоживания. В качестве растворов для оральной регидратации применяют оралит (калия хлорид — 1,5 г; натрия хлорид — 3,5 г; натрия бикарбонат — 2,5 г; глюкоза — 20,0 г; питьевая вода — 1 л), регидрон (калия хлорид — 1,5 г; натрия хлорид — 3,5 г; натрия цитрат — 2,9 г; глюкоза — 20,0 г; питьевая вода — 1 л), глюкосолан и др. Включение в состав глюкозо-электролитных смесей калия, натрия и хлоридов обусловлено необходимостью возмещения электролитов в связи с потерями при рвоте и диарее; глюкоза способствует реабсорбции солей и воды в кишечнике.
Оральную регидратацию назначают с первых часов от начала заболевания, когда два важных гомеостатических механизма (жажда и функция почек) еще не нарушены и проводят в 2 этапа.
Критерии эффективности проводимой оральной регидратации: исчезновение жажды: увлажнение слизистых оболочек; улучшение тургора тканей.
Объем жидкости при эксикозе I сте - пени в среднем составляет 50мл/кг.
При эксикозе II степени на первом этапе в течение 6—12 ч проводят оральную регидратацию в объеме 60— 100 мл/кг. При отказе ребенка от питья, наличии упорных рвот применяют зондо- вую регидратацию (введение жидкости через зонд). Ее проводят непрерывно, максимальная доза раствора не должна превышать 10 мл/мин.
Критерии эффективности зондовой регидратации: прекращение рвоты; восстановление диуреза; исчезновение признаков нарушения микроциркуляции. 1
При эффективности 1-го этапа регидратации переходят на поддерживающую оральную регидратацию (2-й этап). При нарастании симптомов эксикоза необходимо проведение инфузионной регидрата- ционной терапии.
Расчет суточного количества жидко- : ста, состав инфузионной программы зависят от степени и вида эксикоза. При II сте- пени обезвоживания в первый день терапии общее количество жидкости для ¦ регидратации детей грудного возраста составляет 175—200 мл/кг массы тела, у детей от 1 года до 5 лет — 130—170 мл/кг массы тела, от 6 до 10 лет — 110 мл/кг * массы тела.
При III степени эксикоза суточное количество жидкости составляет: у детей до 1 года — 220 мл/кг, от 1 года до 5 лет — 175 мл/кг, от 6 до 10 лет- 130 мл/кг массы тела.
Более точным и удобным методом расчета суточного объема жидкости (V) является суммирование возрастных физиоло- ' гических потребностей в воде (ФП), текущих патологических потерь (ТПП) и дефицита (Д):
V = ФП + ТПП + д. ;
По номограмме Абердина проводят расчет потребности здорового ребенка в воде, электролитах, а также их потерь. Затем рассчитывают потери жидкости при патологических состояниях: при гипертермии на каждый 1° С свыше 37° С добавляют жидкость из расчета 10 мл/кг массы тела; при одышке на каждые 10 дыханий свыше нормы — 10 мл/кг массы тела; при наличии рвоты и диареи — 20—30 мл/кг массы тела. При компенсированном дефиците дополнительно назначают жидкость в объеме 20 мл/кг, при декомпенсированном — 50 мл/кг массы тела.
Расчет объема необходимого количества жидкости можно проводить по лабораторным показателям (формула Коена — см. Холера).
При проведении инфузионной терапии определяют долю энтерального питания, состав и соотношение инфузионных растворов, стартовый раствор, однократный объем и скорость инфузии в течение суток. При эксикозе И степени вводят внутривенно 50—60% от необходимого количества жидкости, остальное дают внутрь. При дегидратации III степени внутривенно капельно вводят весь объем необходимой жидкости. Объем коллоидных растворов должен составлять */з от общего количества вводимой жидкости.
Состав вводимых водно-солевых растворов рассчитывают с учетом типа обезвоживания и характера электролитных нарушений. При изотонической дегидратации применяют 10% раствор глюкозы и солевые растворы (Рингера, квартасоль и др.) в соотношении 1:1, у детей первых месяцев жизни — 2:1; при соледефицитной дегидратации — в соотношении 1: 3 или 1:2; при вододефицитной — 3:1 или 2:1.
Патогенетическая терапия включает также коррекцию электролитного баланса, прежде всего натрия и калия, и метаболического ацидоза. Расчет дефицита калия и натрия проводят по следующей формуле:
Дефицит иона (в ммолях) =
= (И0Нн0рш - ИОНбольного) х М х К,
где ион — ионы; М — масса больного; К — коэффициент объема внеклеточной жидкости (0,3 — до 1 года; 0,2 — после 1 года).
Минимальное количество натрия, которое должен получить больной — 6 ммоль/кг, калия — 1—2 ммоль/кг в сутки. Натрий ребенок получает с кристалло- идными растворами и содой, калий — в виде 7,5% раствора калия хлорида. Необходимо учитывать, что 1 мл 7,5% раствора хлорида калия соответствует 1 ммоль калия (40 мг). Рассчитанное количество калия добавляют в глюкозо-инсулиновую смесь. Повторное назначение хлорида калия допускается только после лабораторного исследования его содержания в крови.
Коррекцию метаболического ацидоза проводят с использованием 4% раствора натрия гидрокарбоната, рассчитываемого по формуле:
V (мл) = масса тела (кг) х BE х 0,5,
где V — объем 4% раствора натрия гидрокарбоната; BE — дефицит оснований по микрометоду Аструпа.
При невозможности определения BE, 4% раствор натрия гидрокарбоната вводят из расчета 4 мл/кг массы тела.
Терапия острой почечной недостаточности заключается в своевременной и адекватной коррекции водно-солевого обмена глюкозо-солевыми растворами и улучшении реологических свойств крови препаратами: реополиглюкин (10— 15 мл/кг в сутки), пентамин (0,05- ОД мл/кг массы тела), трентал (5 мг/кг массы тела в сутки), курантил (5 мг/кг), глюкозо-лидокаиновая смесь. При развитии анурии используют методы экстракорпоральной детоксикации.
При гемолитико-уремическом синд
роме необходимо возможно раннее применение гемодиализа. При невозможности его проведения рекомендуют замен- ные переливания крови (в максимально ранние сроки), многократные промывания желудка и кишечника.
Из других патогенетических средств при эшерихиозах назначают противосек- реторные средства (препараты кальция, лоперамид, индометацин), энтеросорбенты (активированный уголь, карболен, микросорб II, полифепан, каолин, энтеродез, холестирамин, смекта).
При тяжелых формах эшерихиозов показано назначение преднизолона из расчета 2—3 мг/кг в сутки или гидрокортизона — 5—10 мг/кг/сут.
Детей выписывают из стационара после полного клинического выздоровления, нормализации копроци- тограммы и отрицательного результата однократного бактериологического посева фекалий, проведенного не ранее чем через 2 дня после отмены антибактериальной терапии.
Диспансерное наблюдение. Дети, переболевшие эшерихиозом, подлежат диспансерному наблюдению в течение одного месяца после выздоровления. Снятие с учета проводят после отрицательного результата 2-кратного (с интервалом 2— 3 дня) бактериологического обследования.
Профилактика. Большое значение имеет раннее выявление и изоляция источника инфекции. Система профилактических мер направлена на строгое соблюдение санитарно-гигиенического режима персоналом родильных домов, отделений новорожденных, яслей, домов ребенка. Важная роль в борьбе с энтерогеморраги- ческим эшерихиозом принадлежит мероприятиям по ветеринарному надзору за крупным рогатым скотом.
В очаге инфекции проводят текущую и заключительную дезинфекцию. С профилактической целью контактным детям следует назначать специфические бактериофаги.
Лечение. В лечении эшерихиозов используются принципы комплексной терапии острых кишечных инфекций в соответствии с тяжестью и периодом болезни, возрастом и преморбидным фоном ребенка. Обязательной госпитализации подлежат новорожденные и дети 1-го года жизни с любой формой эшерихиоза; дети до 2 лет с тяжелыми и среднетяжелыми формами; дети, посещающие закрытые учреждения.
Режим — постельный на весь острый период болезни.
Диета. Предпочтение отдается грудному молоку, молочнокислым и безлак- тозным смесям. Диету следует расширять постепенно, необходимо избегать одновременного увеличения объема пищи и качественных ее изменений.
Этиотропная терапия. Антибактериальная терапия при секреторных диареях (эшерихиозы, вызванные ЭПЭ и ЭТЭ) нецелесообразна и неэффективна. В большинстве случаев применение антибактериальных препаратов приводит к затяжному течению болезни, усилению токсикоза, длительному бактериовыделению. Исключение составляют новорожденные и дети первых месяцев жизни с отягощенным преморбидным фоном, генерализованными формами болезни и бактериальными осложнениями. В этих случаях применяют антибиотики из группы ами- ногликозидов II—III поколения (гентамицин, нетилмицин), цефалоспоринов II—III поколения (цефотаксим, цефтриаксон), преимущественно внутримышечно. После улучшения общего самочувствия, исчезновения признаков токсикоза, прекращения рвоты антибактериальные препараты назначают внутрь (нифуроксазид, нали-
диксовая кислота, полимиксин М). В качестве этиотропных средств при среднетяжелых и тяжелых формах рекомендуют использовать колипротейный энтеральный лактоглобулин, комплексный иммунный препарат, специфические бактериофаги (табл. 15).
При эшерихиозах, вызванных ЭИЭ, необходимо применение антибактериальных средств (нифуроксазид, налидиксовая кислота, полимиксин М) внутрь в течение 5 дней. При гемоколитах, вызванных ЭГЭ, антибиотикотерапия не показана (усиливает проявления геморрагического колита за счет массивного распада бактериальных клеток).
После отмены этиотропных средств для восстановления нарушенного биоценоза необходимо назначать пробиотики (см. табл. 20, с. 359); для улучшения процессов пищеварения — ферментные препараты (креон, мезим форте, панкреатин, абомин, фестал).
Патогенетигеская терапия предусматривает элиминацию токсинов и купирование ведущих синдромов, определяющих тяжесть состояния. В лечении больных эшерихиозом большое значение имеет борьба с обезвоживанием и расстройством гемодинамики. Характер проводимой регидратационной и детоксика- ционной терапии определяется степенью токсикоза и эксикоза, видом эксикоза, показателями кислотно-основного состояния.
В лечении больных с токсикозом, развившимся на фоне эшерихиоза, используют те же принципы, что и при других кишечных инфекциях (см. Шигеллезы).

Лечение синдрома эксикоза предусматривает устранение нарушений распределения воды в организме и энергетического дефицита, коррекцию текущих патологических потерь, улучшение реологических свойств крови. Методы введения растворов определяются тяжестью общего
состояния ребенка. Оральное введение жидкости является наиболее физиологичным и его можно использовать при легкой и среднетяжелой степени обезвоживания. В качестве растворов для оральной регидратации применяют оралит (калия хлорид — 1,5 г; натрия хлорид — 3,5 г; натрия бикарбонат — 2,5 г; глюкоза — 20,0 г; питьевая вода — 1 л), регидрон (калия хлорид — 1,5 г; натрия хлорид — 3,5 г; натрия цитрат — 2,9 г; глюкоза — 20,0 г; питьевая вода — 1 л), глюкосолан и др. Включение в состав глюкозо-электролитных смесей калия, натрия и хлоридов обусловлено необходимостью возмещения электролитов в связи с потерями при рвоте и диарее; глюкоза способствует реабсорбции солей и воды в кишечнике.
Оральную регидратацию назначают с первых часов от начала заболевания, когда два важных гомеостатических механизма (жажда и функция почек) еще не нарушены и проводят в 2 этапа.
- й этап — экстренная регидратация— предусматривает ликвидацию водно-солевого дефицита, возникшего до начала лечения.
- й этап — поддерживающая регидратация — проводится весь последующий период лечения с учетом суточной потребности ребенка в воде, электролитах и продолжающихся потерь. Ориентировочный объем потерь жидкости со рвотой и жидким стулом у детей до 2 лет проводится из расчета 50-100 мл раствора, детям старше 2 лет — по 100—200 мл на каждую дефекацию. При этом важно следовать принципу: ребенок за 6 ч должен выпить столько раствора, сколько жидкости он потерял в предыдущие 6 ч, но не более 100 мл жидкости за 20—30 мин. При более быстром темпе может возникнуть рвота, тогда следует прекратить прием жидкости на 10 мин, а затем возобновить пероральное введение раствора. Нечастая рвота не является противопоказанием к продолжению проведения оральной регидратации.
Критерии эффективности проводимой оральной регидратации: исчезновение жажды: увлажнение слизистых оболочек; улучшение тургора тканей.
Объем жидкости при эксикозе I сте - пени в среднем составляет 50мл/кг.
При эксикозе II степени на первом этапе в течение 6—12 ч проводят оральную регидратацию в объеме 60— 100 мл/кг. При отказе ребенка от питья, наличии упорных рвот применяют зондо- вую регидратацию (введение жидкости через зонд). Ее проводят непрерывно, максимальная доза раствора не должна превышать 10 мл/мин.
Критерии эффективности зондовой регидратации: прекращение рвоты; восстановление диуреза; исчезновение признаков нарушения микроциркуляции. 1
При эффективности 1-го этапа регидратации переходят на поддерживающую оральную регидратацию (2-й этап). При нарастании симптомов эксикоза необходимо проведение инфузионной регидрата- ционной терапии.
Расчет суточного количества жидко- : ста, состав инфузионной программы зависят от степени и вида эксикоза. При II сте- пени обезвоживания в первый день терапии общее количество жидкости для ¦ регидратации детей грудного возраста составляет 175—200 мл/кг массы тела, у детей от 1 года до 5 лет — 130—170 мл/кг массы тела, от 6 до 10 лет — 110 мл/кг * массы тела.
При III степени эксикоза суточное количество жидкости составляет: у детей до 1 года — 220 мл/кг, от 1 года до 5 лет — 175 мл/кг, от 6 до 10 лет- 130 мл/кг массы тела.
Более точным и удобным методом расчета суточного объема жидкости (V) является суммирование возрастных физиоло- ' гических потребностей в воде (ФП), текущих патологических потерь (ТПП) и дефицита (Д):
V = ФП + ТПП + д. ;
По номограмме Абердина проводят расчет потребности здорового ребенка в воде, электролитах, а также их потерь. Затем рассчитывают потери жидкости при патологических состояниях: при гипертермии на каждый 1° С свыше 37° С добавляют жидкость из расчета 10 мл/кг массы тела; при одышке на каждые 10 дыханий свыше нормы — 10 мл/кг массы тела; при наличии рвоты и диареи — 20—30 мл/кг массы тела. При компенсированном дефиците дополнительно назначают жидкость в объеме 20 мл/кг, при декомпенсированном — 50 мл/кг массы тела.
Расчет объема необходимого количества жидкости можно проводить по лабораторным показателям (формула Коена — см. Холера).
При проведении инфузионной терапии определяют долю энтерального питания, состав и соотношение инфузионных растворов, стартовый раствор, однократный объем и скорость инфузии в течение суток. При эксикозе И степени вводят внутривенно 50—60% от необходимого количества жидкости, остальное дают внутрь. При дегидратации III степени внутривенно капельно вводят весь объем необходимой жидкости. Объем коллоидных растворов должен составлять */з от общего количества вводимой жидкости.
Состав вводимых водно-солевых растворов рассчитывают с учетом типа обезвоживания и характера электролитных нарушений. При изотонической дегидратации применяют 10% раствор глюкозы и солевые растворы (Рингера, квартасоль и др.) в соотношении 1:1, у детей первых месяцев жизни — 2:1; при соледефицитной дегидратации — в соотношении 1: 3 или 1:2; при вододефицитной — 3:1 или 2:1.
Патогенетическая терапия включает также коррекцию электролитного баланса, прежде всего натрия и калия, и метаболического ацидоза. Расчет дефицита калия и натрия проводят по следующей формуле:
Дефицит иона (в ммолях) =
= (И0Нн0рш - ИОНбольного) х М х К,
где ион — ионы; М — масса больного; К — коэффициент объема внеклеточной жидкости (0,3 — до 1 года; 0,2 — после 1 года).
Минимальное количество натрия, которое должен получить больной — 6 ммоль/кг, калия — 1—2 ммоль/кг в сутки. Натрий ребенок получает с кристалло- идными растворами и содой, калий — в виде 7,5% раствора калия хлорида. Необходимо учитывать, что 1 мл 7,5% раствора хлорида калия соответствует 1 ммоль калия (40 мг). Рассчитанное количество калия добавляют в глюкозо-инсулиновую смесь. Повторное назначение хлорида калия допускается только после лабораторного исследования его содержания в крови.
Коррекцию метаболического ацидоза проводят с использованием 4% раствора натрия гидрокарбоната, рассчитываемого по формуле:
V (мл) = масса тела (кг) х BE х 0,5,
где V — объем 4% раствора натрия гидрокарбоната; BE — дефицит оснований по микрометоду Аструпа.
При невозможности определения BE, 4% раствор натрия гидрокарбоната вводят из расчета 4 мл/кг массы тела.
Терапия острой почечной недостаточности заключается в своевременной и адекватной коррекции водно-солевого обмена глюкозо-солевыми растворами и улучшении реологических свойств крови препаратами: реополиглюкин (10— 15 мл/кг в сутки), пентамин (0,05- ОД мл/кг массы тела), трентал (5 мг/кг массы тела в сутки), курантил (5 мг/кг), глюкозо-лидокаиновая смесь. При развитии анурии используют методы экстракорпоральной детоксикации.
При гемолитико-уремическом синд
роме необходимо возможно раннее применение гемодиализа. При невозможности его проведения рекомендуют замен- ные переливания крови (в максимально ранние сроки), многократные промывания желудка и кишечника.
Из других патогенетических средств при эшерихиозах назначают противосек- реторные средства (препараты кальция, лоперамид, индометацин), энтеросорбенты (активированный уголь, карболен, микросорб II, полифепан, каолин, энтеродез, холестирамин, смекта).
При тяжелых формах эшерихиозов показано назначение преднизолона из расчета 2—3 мг/кг в сутки или гидрокортизона — 5—10 мг/кг/сут.
Детей выписывают из стационара после полного клинического выздоровления, нормализации копроци- тограммы и отрицательного результата однократного бактериологического посева фекалий, проведенного не ранее чем через 2 дня после отмены антибактериальной терапии.
Диспансерное наблюдение. Дети, переболевшие эшерихиозом, подлежат диспансерному наблюдению в течение одного месяца после выздоровления. Снятие с учета проводят после отрицательного результата 2-кратного (с интервалом 2— 3 дня) бактериологического обследования.
Профилактика. Большое значение имеет раннее выявление и изоляция источника инфекции. Система профилактических мер направлена на строгое соблюдение санитарно-гигиенического режима персоналом родильных домов, отделений новорожденных, яслей, домов ребенка. Важная роль в борьбе с энтерогеморраги- ческим эшерихиозом принадлежит мероприятиям по ветеринарному надзору за крупным рогатым скотом.
В очаге инфекции проводят текущую и заключительную дезинфекцию. С профилактической целью контактным детям следует назначать специфические бактериофаги.