ЛЕЧЕНИЕ И ПРОГНОЗ ОСТЕОАРТРОЗА
Лечение ОА комплексное и включает использование нефармакологических, лекарственных, а также хирургически-ортопедических методов.
В последние годы важное значение придается социальной поддержке и образованию больных ОА, что позволяет улучшить качество жизни таких пациентов за счет эффективного подавления боли, правильного применения подручных средств: хождение с тростью, ношение ортезов, супинаторов и др. (см. Приложение 4). Большую роль в лечении и профилактике заболевания играет изменение двигательных стереотипов пациентов, коррекция массы тела, а также физическая терапия, которая включает двигательные и силовые упражнения для определенных групп мышц, тепловые процедуры, использование фонофореза, магни- толазеротерапии, синусоидальных модулированных токов и т. д.
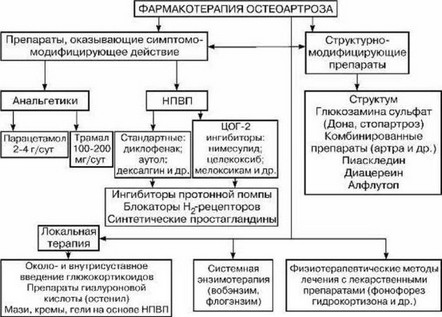
Среди фармакологических методов лечения основное место занимают симптоматические препараты немедленного действия, а также структурно-модифи- цирующие препараты (схема 8).
Симптомо-модифицирующим эффектом при ОА обладают анальгетики, НПВП, глюкокортикоиды для около- и внутрисуставного введения, а также препараты гиалуроновой кислоты. Так, для подавления боли на начальных стадиях ОА традиционно используются анальгетики, в частности парацетамол в дозе
В лечении ОА ведущее место занимают НПВП, что патогенетически обосновано, так как воспалительный процесс является и причиной развития болей (реактивный синовит), и одним из факторов прогрессирования остеоартроза. Как известно, терапевтический эффект НПВП реализуется через подавление продукции ЦОГ с последующим снижением синтеза провоспалительных простагланди- нов. Наиболее часто больным ОА назначаются «стандартные» НПВП — дикло- фенак, кетопрофен, напроксен и другие препараты, эффективность которых достаточно хорошо изучена.
Диклофенак уже более 30 лет широко применяется в клинической практике. Сочетание оптимального противовоспалительного и обезболивающего эффектов при достаточно хорошей переносимости и относительно низкая стоимость делают его одним из наиболее часто назначаемых препаратов в нашей стране, в том числе и больным ОА. При этом диклофенак относится к препаратам, в равной степени ингибирующим ЦОГ-1 и ЦОГ-2, что объясняет его большую безопасность в отношении желудочно-кишечного тракта по сравнению с другими «стандартными» НПВП. Средняя суточная доза диклофенака при лечении ОА составляет 150 мг, после достижения терапевтического эффекта ее рекомендуется снизить до минимально эффективной (50—100 мг/сут).
Для купирования болевого синдрома при ОА широко используется также ацеклофенак (аэртал), являющийся производным фенилуксусной кислоты. Препарат уже через 1,5—2 ч после приема разовой дозы (100 мг) достигает максимальной концентрации в сыворотке крови, обладая при этом коротким периодом полураспада — в среднем 4 ч. Как известно, короткоживущие НПВП более безопасны, особенно у лиц пожилого возраста, имеющих много факторов риска развития НПВП-гастропатии. Проведенные многочисленные клинические исследования показали хорошую эффективность и переносимость аэртала по сравнению с диклофенаком, напроксеном, пироксикамом и др. Суточная доза препарата составляет 200 мг.
Одним из новых НПВП, который недавно был внедрен в клиническую практику, является дексалгин (декскетопрофен). Особенностью фармакодинамики и фармакокинетики кетопрофена является то, что после приема внутрь он быстро проникает в полость сустава и длительно задерживается в синовиальной жидкости, что в сочетании с коротким периодом полувыведения и быстрой элиминацией снижает риск развития серьезных побочных явлений. Мощная ингибирующая активность дексалгина в отношении циклооксигеназ предопределяет его периферические и центральные анальгетические эффекты, при этом высокая противовоспалительная активность препарата сочетается с хорошей переносимостью. Дексалгин назначается в дозе 25 мг на прием, 2—3 раза в сутки (максимальная суточная доза 75 мг), курс лечения должен составлять не более 5—7 дней. Особенностью препарата является быстрое наступление обезболивающего
эффекта (максимальный эффект препарата развивается в среднем через 30 мин после перорального приема).
Вместе с тем прием НПВП нередко сопряжен с развитием НПВП-индуциро- ванных гастропатий, проявляющихся эрозиями (часто множественными) и язвами антрального отдела желудка и (или) двенадцатиперстной кишки. Основными факторами риска их развития являются пожилой возраст больных, наличие в анамнезе язвенной болезни, желудочно-кишечного кровотечения или мелены, сочетанная терапия НПВП с глюкокортикоидами, длительное лечение высокими дозами НПВП или одновременный прием 2—3 препаратов этой группы. Для профилактики и лечения НПВП-индуцированных гастропатий используется весь арсенал противоязвенных средств: ингибиторы протонной помпы (омез 20—40 мг/сут, ланзап 30—60 мг/сут и др.), блокаторы Н2-гистаминовых рецепторов (фамотидин), синтетический аналог ПГ Et — мизопростол и др.
Создание нового класса НПВП — селективных ингибиторов ЦОГ-2 позволило в значительной степени снизить риск развития НПВП-гастропатий, при этом противовоспалительный и обезболивающий эффекты этих препаратов оказались сопоставимы с таковыми «стандартных» НПВП. Наиболее важной областью применения селективных ЦОГ-2-ингибиторов является их назначение пациентам, уже имеющим факторы риска НПВП-гастропатии, что в полной мере относится к больным, страдающим ОА, так как это в большинстве своем люди старшего возраста. Кроме того, селективные ингибиторы ЦОГ-2 тормозят синтез ферментов, разрушающих хрящевую ткань (коллагеназу, стромелизин, элас- тазу), что ведет не только к уменьшению повреждения хрящевого матрикса, но и к нормализации процессов синтеза хрящевой ткани.
В настоящее время наиболее широко из группы ЦОГ-2-ингибиторов применяются нимесулид (нимесил, найз, апонил), мелоксикам (мовалис, мелокс), це- лекоксиб (целебрекс) и др. В частности, нимесулид оказывает выраженный противовоспалительный и анальгетический эффекты при ОА и обладает хорошим профилем гастродуоденальной переносимости. Для препарата характерна высокая степень связывания с белками (99 %), он быстро проникает в синовиальную жидкость, создавая там адекватные терапевтические концентрации активного вещества. Терапевтическая доза нимесила (найза, апонила) для приема внутрь у больных ОА составляет 200 мг/сут.
С целью купирования воспалительных явлений и болевого синдрома при ОА показано назначение препарата артрофоон (аффинно очищенные антитела к человеческому фактору некроза опухоли-альфа). С учетом его способности снижать концентрацию ФНО-а и других провоспалительных цитокинов, препарат может назначаться и в качестве симптомо-модифицирующего препарата медленного действия для длительного лечения заболевания. Доза артрофоона составляет 8 таб. в сутки при остром болевом синдроме, для поддерживающей терапии назначают 4 таб. в сутки. Курс — 3 и более месяцев. Препарат принимается сублингвально, побочных нежелательных явлений при его назначении не зарегистрировано.
Вторая задача лечения ОА состоит в сдерживании дальнейшего прогрессирования артрозного процесса, сохранении функциональной активности больных и предотвращении эндопротезирования пораженных суставов, что является конечной целью противоартрозной терапии.
В заключительном перечне рекомендаций специальной комиссии Европейской антиревматической лиги (EULAR, 2003) по лечению остеоартроза коленных суставов, основанных на данных доказательной медицины и мнении экспертов,
указывается о необходимости обязательного включения в комплексную терапию ОА симптоматических препаратов замедленного действия — хондропротекторов.
В нашей стране наиболее широкое распространение из препаратов этой группы получили сульфатированные гликозаминогликаны — хондроитина сульфат (структум) и глюкозамина сульфат (дона, стопартроз), комбинации хондроитина сульфата и глюкозамина гидрохлорида (артра, терафлекс), экстракты из морских организмов (алфлутоп), а также неомыляющиеся соединения сои или авокадо (пиаскле- дин). Отличительными особенностями этих препаратов являются отсроченное наступление клинического эффекта (спустя 2—6 нед. от начала терапии), а также эффект последействия (его сохранение в течение 2—6 мес. после окончания курса).
Хондроитин сульфат (структум) является структурным аналогом хряща, при этом доказана его способность модулировать важнейшие функции хондроцитов в поврежденной хрящевой ткани суставов и, в частности, стимулировать синтез протеогликанов. Структум при пероральном приеме хорошо адсорбируется и обнаруживается в высоких концентрациях в полости сустава, оказывая анальгетиче- ский и противовоспалительный эффект, что проявляется уменьшением болей в пораженных суставах в покое и при движениях и позволяет снизить потребность в НПВП. Доказано стимулирующее действие хондроитин сульфата на хондроциты (повышение синтеза протеогликанов, коллагена и гиалуроновой кислоты), ингибирующее влияние на процессы деградации хрящевой ткани за счет подавления синтеза металлопротеиназ и провоспалительных простагландинов, что приводит также к восстановлению обменных процессов в синовиальной жидкости и увеличению ее вязкости. Эффективность структума в отношении влияния на болевой синдром, а также его структурно-модифицирующее действие подтверждены многочисленными клиническими исследованиями. В частности, метаанализ двойных слепых плацебо-контролируемых исследований, выполненный В. F. Leeb [et al. ] (1999) у 372 больных О А коленных и тазобедренных суставов, продемонстрировал значительное влияние хондроитин сульфата на болевой синдром, возможность снижения (отмены) анальгетиков и НПВП, а также хорошую переносимость. Структум назначается по 1 капсуле (500 мг) 2 раза в день, курс лечения —
Другие сульфатированные гликозаминогликаны (глюкозамина сульфат — дона, стопартроз) также используются в комплексной терапии ОА, их назначают по 1 пакетику (1500 и 1200 мг соответственно) 1 раз в сутки в течение 6 нед., курсы лечения можно повторять с 3-месячным перерывом. Назначение этих препаратов приводит к уменьшению выраженности болевого синдрома и улучшению функциональной способности суставов.
Согласно данным метаанализа, опубликованного экспертами EULAR, включающего все доступные опубликованные исследования по проблеме фармакотерапии ОА, выраженность терапевтического эффекта для хондроитина сульфата и глюкозамина сульфата при этом заболевании составляла 0,78 и 0,44 соответственно.
Существующие доказательства структурно-модифицирущего действия хондроитина сульфата и глюкозамина явились предпосылкой для создания комбинированных лекарственных средств (артра, терафлекс). Результаты проведенных клинических исследований позволяют говорить о хорошей переносимости препаратов (отсутствие побочных реакций) и наличии отчетливого симптомо-мо- дифицирующего эффекта. В частности, у больных ОА на фоне приема препарата артра отмечалось уменьшение болей и скованности в пораженных суставах, значительно улучшалось функциональное состояние, что позволяло снизить дозу принимаемых НПВП или во многих случаях отказаться от их приема, предот
вратив тем самым развитие нежелательных побочных эффектов этой группы препаратов. Было показано также длительное последействие препарата артра. Артра (терафлекс) назначается по 1 табл. 2 раза в день в течение первых 3 нед., затем по 1 табл. в сутки, общий курс составляет 3 мес.
Отечественный препарат структувит содержит 150 мг глюкозамина хлорида и 100 мг хондроитина сульфата, назначается по 1 табл. 3 раза в день в течение
Препарат алфлутоп представляет собой очищенный, стандартизированный и стабилизированный экстракт из 4 видов морских рыб. Он выпускается в виде стерильного раствора по 1 мл. В зависимости от локализации артрозного поражения возможна одна из двух схем введения алфлутопа: 1) при полиостеоартрозе — внутримышечно по 1 мл, 20 инъекций на курс; 2) при поражении крупных суставов — 2 мл внутрисуставно 1 раз в 3 дня № 6 с последующим внутримышечным введением по 1 мл, 20 инъекций на курс. Показано курсовое лечение с интервалом в 4—6 мес.
Сравнительно новым препаратом из группы хондропротекторов является пиаскледин, действующим началом которого являются неомыляющиеся соединения, полученные с помощью особой технологии из экстрактов сои и авокадо. Механизм их действия заключается в способности ингибировать ряд провоспалительных цитокинов, в частности ИЛ-1(3, ИЛ-6, ИЛ-8, металлопротеиназ (кол- лагеназы, стромелизина), а также увеличивать экспрессию ТФР-pl, оказывающего анаболическое влияние на суставной хрящ. Согласно данным Е. Maheu [et al.] (1998), применение пиаскледина у больных с ОА коленных и тазобедренных суставов на протяжении 6 мес. приводило к существенному уменьшению болевого синдрома и снижению потребности в НПВП. Пиаскледин назначается по 1 капсуле (300 мг) один раз в день, курс лечения составляет 6 мес.
В ревматологической практике хорошо зарекомендовал себя метод системной энзимотерапии, основанный на применении целенаправленно составленных смесей гидролитических ферментов животного и растительного происхождения, оказывающих лечебное воздействие на ключевые процессы жизнедеятельности организма. Клинический опыт лечения больных ОА с использованием препаратов вобэнзима и флогэнзима в комбинации с НПВП и структурно-модифициру- ющими препаратами доказал эффективность, безопасность и хорошие отдаленные результаты комбинированной фармакотерапии. Вобэнзим назначается по 5 драже 3 раза в сутки, флогэнзим — по 2 таблетки 3 раза в сутки курсами по
Локальная терапия остеоартроза включает внутри- или околосуставное введение глюкокортикоидов, внутрисуставное введение препаратов гиалуроно- вой кислоты, а также местное применение на область суставов мазей (кремов, гелей, паст) на основе НПВП.
Внутрисуставное назначение ГКС показано больным с хроническим синови- том при неэффективности НПВП в отношении купирования болевого синдрома. Лучше использовать пролонгированные ГКС, в частности дипроспан, так как он содержит быстро- и медленнорастворимые соли, чем обеспечивается быстрый эффект, а также длительное локальное действие (до 6 нед.). Вместе с тем необходимо иметь в виду, что число таких введений в один сустав не должно превышать
В последние годы при ОА коленных суставов используется также внутрисуставное введение препаратов, содержащих гиалуронат натрия (вязкоупругие имплантанты для инъекций в полость сустава — остенил, синвиск и др.). На фоне применения гиалуроната наблюдаются повышение защитных и удар-адсорбирую- щих свойств синовиальной жидкости, ингибирование продукции провоспалитель- ных цитокинов и простагландинов, а также стимуляция анаболических и замедление катаболических процессов в матриксе хряща. Остенил вводится в полость сустава (2 мл) 1 раз в неделю, 3—5 введенией на курс, 1—2 курса в год. На фоне применения остенила наблюдается существенное уменьшение (согласно визуально-аналоговой шкале) болевого синдрома в пораженном коленном суставе, что позволяет у многих больных полностью отменить применяемые анальгетики или НПВП. Клинический эффект был более выражен у больных с I—II рентгенологической стадией гонартроза. Количество внутрисуставных инъекций остенила в один сустав может варьировать от 3 до 5 в зависимости от клинических проявлений и стадии заболевания, а длительность периодов между отдельными курсами составляет от 4 до 12 мес. Нарастание болей и ограничение подвижности в коленном суставе, а также рентгенологические признаки прогрессирования артрозного процесса являются показанием для проведения очередных курсов локальной терапии остенилом.
В комплексном лечении ОА важное место занимает также местная терапия. Для уменьшения болевого синдрома и дозы принимаемых НПВП широко используют противовоспалительные мази, гели, кремы (диклофенакол, фастум-гель, финалгель и др.), жидкость «Кармолис», аппликации димексида с анальгетиками и др.
Для решения третьей задачи терапии ОА — улучшения функции сустава,— кроме хондропротективных средств и НПВП, используют физиотерапевти- геские методы легения, массаж и легебную физкультуру.
В период обострения ОА при наличии синовита могут быть использованы электромагнитное поле ультравысокой частоты (ЭМП УВЧ), магнитотерапия, ультрафиолетовое облучение (УФО) эритемными дозами.
В период умеренного обострения ОА используют микроволны дециметрового диапазона (ДМВ-терапия) и импульсные токи низкой частоты: диадинамиче- ские токи (ДДТ) и синусоидальные модулированные токи (СМТ). ДМВ-терапия оказывает выраженный противовоспалительный эффект, который обусловлен их влиянием на микроциркуляцию и медиаторы воспаления. ДМВ-терапию применяют при умеренных проявлениях реактивного синовита, протекающего с выраженным болевым синдромом.
При выраженном болевом синдроме эффективно также введение лекарств с помощью ультразвука. Можно использовать анальгин, баралгин, диметилсуль- фоксид (ДМСО), мазь долгит. Ультразвуковая терапия противопоказана при выраженном обострении процесса, при плохой переносимости лекарственных веществ или постоянного тока и при наличии патологии со стороны сердечно-со- судистой системы.
Выраженный анальгезирующий эффект можно получить, используя для электрофореза импульсные токи (ДДТ и СМТ).
В фазе ремиссии, когда явления реактивного синовита отсутствуют или слабо выражены, для активации метаболизма и микроциркуляции в тканях сустава, стимуляции обменных процессов в организме могут быть назначены индукто- термия, микроволны сантиметрового диапазона, лазеротерапия, массаж и пелоидотерапия.
Достаточно высокой эффективностью при лечении больных ОА обладает лазеротерапия, оказывающая обезболивающее действие, улучшающая микроциркуляцию и регенераторные процессы, а также обладающая противовоспалительным действием.
Для стимуляции обменных процессов в хрящевой ткани используют электрофорез цинка, лития, серы и кобальта.
Эффективен электрофорез ихтиола, содержащего серу, которая входит в состав белков и других биологически активных соединений. Следует отметить, что он обладает противовоспалительным и местноанестезирующим действием.
При наступивших дегенеративных изменениях в суставах целесообразно назначение электрофореза препаратов гиалуронидазы — фермента, вызывающего деполяризацию гиалуроновой кислоты.
Показан электрофорез ингибиторов протеолитических ферментов: трасило- ла, контрикала и пантрипина.
Эффективным методом лечения больных ОА является массаж, который благоприятно влияет на нервно-мышечный аппарат, активирует периферическое кровообращение, улучшает трофику тканей сустава, способствует укреплению мышц. Обычно массаж назначают на область пораженной конечности или позвоночника. При этом следует щадить пораженный сустав. Классический массаж тазобедренных и коленных суставов показан больным ОА I—III стадии без явлений реактивного синовита, при гипотрофии мышц, значительной болезненности четырехглавой и икроножных мышц, паравертебральных точек и остистых отростков пояснично-крестцового отдела позвоночника.
Противопоказанием для классического массажа является наличие вторичного синовита у больных II—III стадии заболевания.
В ранних стадиях ОА (I и II) благоприятное влияние на обменные процессы, метаболизм хряща, периферическую гемодинамику и микроциркуляцию оказывает бальнеотерапия: сульфидные, радоновые, йодобромные ванны. Они положительно влияют на основные системы организма человека - нервную, сердечно-сосудистую и эндокринную, создавая благоприятные условия для формирования компенсаторно-приспособительных реакций.
Сульфидные, радоновые и скипидарные ванны не показаны при заболеваниях печени и почек.
В фазе ремиссии у больных ОА эффективно применение лечебных грязей (иловые, торфяные) и других теплоносителей (парафин, озокерит).
Противопоказаниями к теплолечению являются реактивный синовит, ОА
Больным ОА показана лечебная физкультура, которая способствует укреплению мышц, улучшает питание хрящевой ткани, предотвращает развитие контрактур. Она должна проводиться в облегченном положении — лежа, сидя, в воде.
Больным ОА эффективно назначение санаторно-курортного легения, при котором используются естественные минеральные источники или лечебные грязи.
Лечение лучше проводить ежегодно. Рекомендуется использовать курорты Пятигорска, Евпатории, Сочи, Саки, Хилово, Старой Руссы, Сестрорецка, Белоку- рихи. Не показано санаторно-курортное лечение больным ОА III стадии с выраженным синовитом.
Важное значение в комплексном лечении ОА имеет разгрузка пораженных суставов. Больным с выраженным ОА суставов нижних конечностей не рекомендуется ходьба на большие расстояния, длительное стояние на ногах, ношение тяжестей, частые подъемы и спуски по лестнице. При развитии реактивного синовита следует ходить с помощью палки или костылей. При начальных стадиях ОА рекомендуется через 40 мин ходьбы отдыхать 5—10 мин, а если больной долго сидит, то через каждые 40 мин он должен ходить в течение 10 мин. При ожирении необходимо лечение, направленное на снижение массы тела, что ведет к уменьшению нагрузки на пораженные суставы.
Схемы лечения больных ОА приведены в табл. 9.1.
Таблица 9.1
При неэффективности консервативной терапии и тяжелом инвалидизирую- щем поражении коленных (тазобедренных) суставов применяются хирургигеские методы легения — артроскопические операции, остеотомия, тотальное замещение суставов. В частности, эффективность эндопротезирования достигает 70 %, при этом у 90 % пациентов наблюдается 10-летнее и более длительное функционирование искусственного сустава, что существенно улучшает качество жизни больных с тяжелым поражением коленных и тазобедренных суставов. В настоящее время также разрабатываются новые методы хирургического лечения — аутологичная и аллогенная трансплантация хряща и хондроцитов, клеточная терапия и др.
Таким образом, современные фармакологические препараты позволяют существенно влиять на течение артрозного процесса, в частности, купировать болевой синдром, а также замедлять или предотвращать прогрессирование деструктивных изменений суставов. Дальнейшая оптимизация медицинской помощи таким больным возможна с учетом результатов проводимых научных, клинических, фармакоэкономических и ряда других исследований, а также внедрения в диагностический и лечебный процесс новых технологий, существенно повышающих качество жизни больных остеоартрозом.
Лечение остеохондроза позвоночника. Консервативная терапия включает режим, применение медикаментозных средств, блокады, ортопедические, физиотерапевтические и курортные методы.
Лечение должно быть направлено на:
В период обострения ОХ больному нужен максимальный покой с целью обеспечения разгрузки пораженного сегмента, уменьшения внутридискового давления, травматизации корешков и реактивного отека, что может быть обеспечено в условиях стационара. Больного укладывают на щит на 6—8 или 10 дней. При ОХ шейного отдела позвоночника голова больного должна лежать на небольшой подушке, а под шею кладут мешочек с теплым песком или специально сшитый валик с углублением. Для иммобилизации шейного отдела позвоночника можно применять гипсовый ошейник или мягкий воротник Шанца, полуже- сткий стеганый воротник-ошейник, при ОХ грудного отдела позвоночника — корсеты.
При всех видах ОХ используется вытяжение (тракционная терапия).
При ОХ шейного отдела позвоночника больной сидит на специальном стуле, вытяжение проводится в вертикальном направлении вверх. Наиболее простой способ при ОХ поясничного отдела позвоночника — вытяжение по наклонной плоскости массой собственного тела с приподнятым головным концом кровати и фиксацией мягкими кольцами за подмышечные впадины. Однако больные легче переносят дозированное вытяжение грузами в горизонтальной плоскости. Грузы крепят к специальному тазовому поясу. При ОХ грудного отдела позвоночника вытяжение используется реже, так как вследствие фиксированности грудных позвонков вытяжение не позволяет достичь необходимой разгрузки.
Более эффективным при всех видах ОХ является подводное вытяжение, которое может быть вертикальным и горизонтальным. Первый метод применяется у больных в хронической и подострой стадиях заболевания, когда они могут самостоятельно передвигаться, второй — в острой стадии и при обострениях.
Для устранения болевого синдрома, контрактуры мышц и других рефлекторных проявлений и реактивных изменений периферических нервов применяется та же терапия, что и для лечения ОА (НПВП, сосудистые препараты, миорелак- санты). Эффект НПВП и анальгетиков усиливается при их сочетании с десенсибилизирующими и нейроплегическими средствами, такими как димедрол, пиполь- фен, аминазин, способствующими уменьшению отека нервного корешка. С этой же целью применяют мочегонные средства. Кроме того, для уменьшения болевого синдрома используются новокаиновые. спирт-новокаиновые блокады (передней лестничной мышцы, паравертебральные и пр.) и более эффективные периду- ральные блокады. Определенным обезболивающим эффектом обладают обкалывания наиболее болезненной области позвоночника раствором новокаина, лидокаина, випратокса, внутривенное введение новокаина в нарастающей дозе от
При сочетанных синдромах, сопровождающихся хронической сосудистой недостаточностью, показано применение сосудистых препаратов типа папаверина, но-шпы, никотиновой кислоты в комбинации с ганглиоблокаторами (пентамин, ганглерон). Для улучшения нервно-мышечной проводимости при снижении функции нервного корешка (слабость в отдельных мышечных группах, снижение чувствительности) больным в течение 15—20 дней следует назначать прозерин, галантамин, комплекс витаминов группы В: В12 ежедневно по 500 мкг, 5 % раствор Bj — по 1 мл, В6 _ по 0,02 г 3 раза в день, В2 — по 0,1 г 3 раза в день, никотиновую кислоту — по 0,025 г 3 раза в день.
При уменьшении болевого синдрома и уменьшении прогрессирования дегенеративного процесса в межпозвоночном диске назначается базисная терапия хондропротективными препаратами по тем же схемам, что и при лечении ОА.
Как и при лечении ОА, при лечении ОХ позвоночника эффективны массаж и ЛФК. Целью массажа являются поддержание нормального тонуса мышц и уменьшение мышечных контрактур. Благоприятные результаты дает подводный массаж.
ЛФК улучшает лимфо- и кровообращение, нормализует тонус мышц, укрепляет мышцы шеи, спины, брюшного пресса и конечностей, устраняет нарушения осанки. Массаж и ЛФК противопоказаны в остром периоде из-за опасности обострения процесса.
Для лечения ОХ позвоночника широко используют физиотерапию. В остром периоде заболевания предпочтительнее применять токи Бернара, кварц, ЭМП УВЧ или УФО. По миновании острого периода можно применять электрофорез новокаина, ультразвук, индуктотермию, эффективно применение гидротерапии (соленые, хвойные и радоновые ванны).
Длительность лечения в стационаре при ОХ поясничного отдела позвоночника составляет обычно 1 — 1,5 мес.
При исчезновении болевого синдрома в стадии ремиссии показано санатор- но-курортное лечение не менее 1 раза в год в течение 3 лет подряд с широким использованием бальнеологических факторов — сероводородных, радоновых ванн в сочетании с подводным вытяжением.
Часто эффект консервативной терапии оказывается нестойким. Длительность ремиссии более 2 лет наблюдается примерно у 1/4 больных, у половины обострения наблюдаются через год, у 20 % — в течение первого года (особенно при ОХ поясничного отдела позвоночника).
Профилактика ОА. Первигная профилактика ОА должна начинаться еще в детском возрасте. Необходимо следить за осанкой детей и правильной позой за школьной партой во избежание развития юношеского сколиоза, проводить коррекцию плоскостопия, заниматься физкультурой для укрепления мышц и связок.
Взрослым необходимо следить за весом, правильным чередованием нагрузки и разгрузки суставов. Во время работы следует избегать фиксированных поз, чередовать сидение за столом с ходьбой.
Вторигная профилактика заключается в соблюдении мероприятий, препятствующих рецидивированию реактивного синовита — дозированная ходьба, облегченный труд, ходьба с опорой и другие мероприятия, разгружающие суставы, а также постоянное применение базисной терапии артроза.
Рекомендуются общеукрепляющие мероприятия, приводящие к улучшению общего кровообращения и улучшению обмена веществ.
Прогноз. Первичный ОА редко приводит к полной потере трудоспособности, хотя при наличии реактивного синовита больные становятся временно нетрудоспособными, а иногда вынуждены сменить профессию. При поражении тазобедренного сустава (особенно при вторичном коксартрозе) прогноз менее благоприятен вследствие быстро прогрессирующего течения заболевания с развитием значительного нарушения функции сустава. В таких случаях полная инвалидизация больных может наступить в течение нескольких лет болезни.
ЛИТЕРАТУРА
Жулев Н. М., Кандыба Д. В., Яковлев Н. А. Шейный остеохондроз. Синдром позвоночной артерии. Вертебробазилярная недостаточность. - СПб. : Лань, 2002. — 575 с.
Клиническая ревматология: руководство для практических врачей / под ред. В. И. Мазурова. — СПб. : Фолиант, 2001. — 415 с.
Коваленко В. Н.. Борткевиг О. П. Остеоартроз : практическое руководство. - К.: Морион, 2003. - 448 с.
Лугихина Л. В. Артроз: ранняя диагностика и патогенетическая терапия. - М.: Медицинская энциклопедия, 2001. - 168 с.
Мазуров В. И., Онущенко И. А. Остеоартроз / Клиническая ревматология : руководство для практических врачей / под ред. члена-кор. РАМН проф. В. И. Мазурова. - СПб.: Фолиант, 2001. — С. 338—371.
Насонов Е. Л. Нестероидные противовоспалительные препараты. - М.: Анко, 2000. - 143 с.
Насонова В. А., Бунгук Н. В. Ревматические болезни. — М.: Медицина, 1997. — 520 с.
Стерлинг Дж. Вест. Секреты ревматологии : перев. с англ. / под общ. ред. В. Н. Хир- манова. — М.: Бином; СПб. : Невский диалект, 2001. - 768 с.
В последние годы важное значение придается социальной поддержке и образованию больных ОА, что позволяет улучшить качество жизни таких пациентов за счет эффективного подавления боли, правильного применения подручных средств: хождение с тростью, ношение ортезов, супинаторов и др. (см. Приложение 4). Большую роль в лечении и профилактике заболевания играет изменение двигательных стереотипов пациентов, коррекция массы тела, а также физическая терапия, которая включает двигательные и силовые упражнения для определенных групп мышц, тепловые процедуры, использование фонофореза, магни- толазеротерапии, синусоидальных модулированных токов и т. д.
Среди фармакологических методов лечения основное место занимают симптоматические препараты немедленного действия, а также структурно-модифи- цирующие препараты (схема 8).

Симптомо-модифицирующим эффектом при ОА обладают анальгетики, НПВП, глюкокортикоиды для около- и внутрисуставного введения, а также препараты гиалуроновой кислоты. Так, для подавления боли на начальных стадиях ОА традиционно используются анальгетики, в частности парацетамол в дозе
- 4 г/сут. При недостаточной эффективности парацетамола и отсутствии явлений синовита возможно назначение трамала - синтетического анальгетика центрального действия, который, обладая высокой анальгетической активностью, не вызывает побочных эффектов, характерных для других опиатов (угнетение дыхания и кровообращения, нарушение моторики желудочно-кишечного тракта и др.). Суточная доза препарата — 100—200 мг.
В лечении ОА ведущее место занимают НПВП, что патогенетически обосновано, так как воспалительный процесс является и причиной развития болей (реактивный синовит), и одним из факторов прогрессирования остеоартроза. Как известно, терапевтический эффект НПВП реализуется через подавление продукции ЦОГ с последующим снижением синтеза провоспалительных простагланди- нов. Наиболее часто больным ОА назначаются «стандартные» НПВП — дикло- фенак, кетопрофен, напроксен и другие препараты, эффективность которых достаточно хорошо изучена.
Диклофенак уже более 30 лет широко применяется в клинической практике. Сочетание оптимального противовоспалительного и обезболивающего эффектов при достаточно хорошей переносимости и относительно низкая стоимость делают его одним из наиболее часто назначаемых препаратов в нашей стране, в том числе и больным ОА. При этом диклофенак относится к препаратам, в равной степени ингибирующим ЦОГ-1 и ЦОГ-2, что объясняет его большую безопасность в отношении желудочно-кишечного тракта по сравнению с другими «стандартными» НПВП. Средняя суточная доза диклофенака при лечении ОА составляет 150 мг, после достижения терапевтического эффекта ее рекомендуется снизить до минимально эффективной (50—100 мг/сут).
Для купирования болевого синдрома при ОА широко используется также ацеклофенак (аэртал), являющийся производным фенилуксусной кислоты. Препарат уже через 1,5—2 ч после приема разовой дозы (100 мг) достигает максимальной концентрации в сыворотке крови, обладая при этом коротким периодом полураспада — в среднем 4 ч. Как известно, короткоживущие НПВП более безопасны, особенно у лиц пожилого возраста, имеющих много факторов риска развития НПВП-гастропатии. Проведенные многочисленные клинические исследования показали хорошую эффективность и переносимость аэртала по сравнению с диклофенаком, напроксеном, пироксикамом и др. Суточная доза препарата составляет 200 мг.
Одним из новых НПВП, который недавно был внедрен в клиническую практику, является дексалгин (декскетопрофен). Особенностью фармакодинамики и фармакокинетики кетопрофена является то, что после приема внутрь он быстро проникает в полость сустава и длительно задерживается в синовиальной жидкости, что в сочетании с коротким периодом полувыведения и быстрой элиминацией снижает риск развития серьезных побочных явлений. Мощная ингибирующая активность дексалгина в отношении циклооксигеназ предопределяет его периферические и центральные анальгетические эффекты, при этом высокая противовоспалительная активность препарата сочетается с хорошей переносимостью. Дексалгин назначается в дозе 25 мг на прием, 2—3 раза в сутки (максимальная суточная доза 75 мг), курс лечения должен составлять не более 5—7 дней. Особенностью препарата является быстрое наступление обезболивающего
эффекта (максимальный эффект препарата развивается в среднем через 30 мин после перорального приема).
Вместе с тем прием НПВП нередко сопряжен с развитием НПВП-индуциро- ванных гастропатий, проявляющихся эрозиями (часто множественными) и язвами антрального отдела желудка и (или) двенадцатиперстной кишки. Основными факторами риска их развития являются пожилой возраст больных, наличие в анамнезе язвенной болезни, желудочно-кишечного кровотечения или мелены, сочетанная терапия НПВП с глюкокортикоидами, длительное лечение высокими дозами НПВП или одновременный прием 2—3 препаратов этой группы. Для профилактики и лечения НПВП-индуцированных гастропатий используется весь арсенал противоязвенных средств: ингибиторы протонной помпы (омез 20—40 мг/сут, ланзап 30—60 мг/сут и др.), блокаторы Н2-гистаминовых рецепторов (фамотидин), синтетический аналог ПГ Et — мизопростол и др.
Создание нового класса НПВП — селективных ингибиторов ЦОГ-2 позволило в значительной степени снизить риск развития НПВП-гастропатий, при этом противовоспалительный и обезболивающий эффекты этих препаратов оказались сопоставимы с таковыми «стандартных» НПВП. Наиболее важной областью применения селективных ЦОГ-2-ингибиторов является их назначение пациентам, уже имеющим факторы риска НПВП-гастропатии, что в полной мере относится к больным, страдающим ОА, так как это в большинстве своем люди старшего возраста. Кроме того, селективные ингибиторы ЦОГ-2 тормозят синтез ферментов, разрушающих хрящевую ткань (коллагеназу, стромелизин, элас- тазу), что ведет не только к уменьшению повреждения хрящевого матрикса, но и к нормализации процессов синтеза хрящевой ткани.
В настоящее время наиболее широко из группы ЦОГ-2-ингибиторов применяются нимесулид (нимесил, найз, апонил), мелоксикам (мовалис, мелокс), це- лекоксиб (целебрекс) и др. В частности, нимесулид оказывает выраженный противовоспалительный и анальгетический эффекты при ОА и обладает хорошим профилем гастродуоденальной переносимости. Для препарата характерна высокая степень связывания с белками (99 %), он быстро проникает в синовиальную жидкость, создавая там адекватные терапевтические концентрации активного вещества. Терапевтическая доза нимесила (найза, апонила) для приема внутрь у больных ОА составляет 200 мг/сут.
С целью купирования воспалительных явлений и болевого синдрома при ОА показано назначение препарата артрофоон (аффинно очищенные антитела к человеческому фактору некроза опухоли-альфа). С учетом его способности снижать концентрацию ФНО-а и других провоспалительных цитокинов, препарат может назначаться и в качестве симптомо-модифицирующего препарата медленного действия для длительного лечения заболевания. Доза артрофоона составляет 8 таб. в сутки при остром болевом синдроме, для поддерживающей терапии назначают 4 таб. в сутки. Курс — 3 и более месяцев. Препарат принимается сублингвально, побочных нежелательных явлений при его назначении не зарегистрировано.
Вторая задача лечения ОА состоит в сдерживании дальнейшего прогрессирования артрозного процесса, сохранении функциональной активности больных и предотвращении эндопротезирования пораженных суставов, что является конечной целью противоартрозной терапии.
В заключительном перечне рекомендаций специальной комиссии Европейской антиревматической лиги (EULAR, 2003) по лечению остеоартроза коленных суставов, основанных на данных доказательной медицины и мнении экспертов,
указывается о необходимости обязательного включения в комплексную терапию ОА симптоматических препаратов замедленного действия — хондропротекторов.
В нашей стране наиболее широкое распространение из препаратов этой группы получили сульфатированные гликозаминогликаны — хондроитина сульфат (структум) и глюкозамина сульфат (дона, стопартроз), комбинации хондроитина сульфата и глюкозамина гидрохлорида (артра, терафлекс), экстракты из морских организмов (алфлутоп), а также неомыляющиеся соединения сои или авокадо (пиаскле- дин). Отличительными особенностями этих препаратов являются отсроченное наступление клинического эффекта (спустя 2—6 нед. от начала терапии), а также эффект последействия (его сохранение в течение 2—6 мес. после окончания курса).
Хондроитин сульфат (структум) является структурным аналогом хряща, при этом доказана его способность модулировать важнейшие функции хондроцитов в поврежденной хрящевой ткани суставов и, в частности, стимулировать синтез протеогликанов. Структум при пероральном приеме хорошо адсорбируется и обнаруживается в высоких концентрациях в полости сустава, оказывая анальгетиче- ский и противовоспалительный эффект, что проявляется уменьшением болей в пораженных суставах в покое и при движениях и позволяет снизить потребность в НПВП. Доказано стимулирующее действие хондроитин сульфата на хондроциты (повышение синтеза протеогликанов, коллагена и гиалуроновой кислоты), ингибирующее влияние на процессы деградации хрящевой ткани за счет подавления синтеза металлопротеиназ и провоспалительных простагландинов, что приводит также к восстановлению обменных процессов в синовиальной жидкости и увеличению ее вязкости. Эффективность структума в отношении влияния на болевой синдром, а также его структурно-модифицирующее действие подтверждены многочисленными клиническими исследованиями. В частности, метаанализ двойных слепых плацебо-контролируемых исследований, выполненный В. F. Leeb [et al. ] (1999) у 372 больных О А коленных и тазобедренных суставов, продемонстрировал значительное влияние хондроитин сульфата на болевой синдром, возможность снижения (отмены) анальгетиков и НПВП, а также хорошую переносимость. Структум назначается по 1 капсуле (500 мг) 2 раза в день, курс лечения —
- мес. Рекомендуется проведение 2 курсов терапии в год.
Другие сульфатированные гликозаминогликаны (глюкозамина сульфат — дона, стопартроз) также используются в комплексной терапии ОА, их назначают по 1 пакетику (1500 и 1200 мг соответственно) 1 раз в сутки в течение 6 нед., курсы лечения можно повторять с 3-месячным перерывом. Назначение этих препаратов приводит к уменьшению выраженности болевого синдрома и улучшению функциональной способности суставов.
Согласно данным метаанализа, опубликованного экспертами EULAR, включающего все доступные опубликованные исследования по проблеме фармакотерапии ОА, выраженность терапевтического эффекта для хондроитина сульфата и глюкозамина сульфата при этом заболевании составляла 0,78 и 0,44 соответственно.
Существующие доказательства структурно-модифицирущего действия хондроитина сульфата и глюкозамина явились предпосылкой для создания комбинированных лекарственных средств (артра, терафлекс). Результаты проведенных клинических исследований позволяют говорить о хорошей переносимости препаратов (отсутствие побочных реакций) и наличии отчетливого симптомо-мо- дифицирующего эффекта. В частности, у больных ОА на фоне приема препарата артра отмечалось уменьшение болей и скованности в пораженных суставах, значительно улучшалось функциональное состояние, что позволяло снизить дозу принимаемых НПВП или во многих случаях отказаться от их приема, предот
вратив тем самым развитие нежелательных побочных эффектов этой группы препаратов. Было показано также длительное последействие препарата артра. Артра (терафлекс) назначается по 1 табл. 2 раза в день в течение первых 3 нед., затем по 1 табл. в сутки, общий курс составляет 3 мес.
Отечественный препарат структувит содержит 150 мг глюкозамина хлорида и 100 мг хондроитина сульфата, назначается по 1 табл. 3 раза в день в течение
- мес. Рекомендуется проведение не менее 2 курсов терапии в год.
Препарат алфлутоп представляет собой очищенный, стандартизированный и стабилизированный экстракт из 4 видов морских рыб. Он выпускается в виде стерильного раствора по 1 мл. В зависимости от локализации артрозного поражения возможна одна из двух схем введения алфлутопа: 1) при полиостеоартрозе — внутримышечно по 1 мл, 20 инъекций на курс; 2) при поражении крупных суставов — 2 мл внутрисуставно 1 раз в 3 дня № 6 с последующим внутримышечным введением по 1 мл, 20 инъекций на курс. Показано курсовое лечение с интервалом в 4—6 мес.
Сравнительно новым препаратом из группы хондропротекторов является пиаскледин, действующим началом которого являются неомыляющиеся соединения, полученные с помощью особой технологии из экстрактов сои и авокадо. Механизм их действия заключается в способности ингибировать ряд провоспалительных цитокинов, в частности ИЛ-1(3, ИЛ-6, ИЛ-8, металлопротеиназ (кол- лагеназы, стромелизина), а также увеличивать экспрессию ТФР-pl, оказывающего анаболическое влияние на суставной хрящ. Согласно данным Е. Maheu [et al.] (1998), применение пиаскледина у больных с ОА коленных и тазобедренных суставов на протяжении 6 мес. приводило к существенному уменьшению болевого синдрома и снижению потребности в НПВП. Пиаскледин назначается по 1 капсуле (300 мг) один раз в день, курс лечения составляет 6 мес.
В ревматологической практике хорошо зарекомендовал себя метод системной энзимотерапии, основанный на применении целенаправленно составленных смесей гидролитических ферментов животного и растительного происхождения, оказывающих лечебное воздействие на ключевые процессы жизнедеятельности организма. Клинический опыт лечения больных ОА с использованием препаратов вобэнзима и флогэнзима в комбинации с НПВП и структурно-модифициру- ющими препаратами доказал эффективность, безопасность и хорошие отдаленные результаты комбинированной фармакотерапии. Вобэнзим назначается по 5 драже 3 раза в сутки, флогэнзим — по 2 таблетки 3 раза в сутки курсами по
- 3 мес. 2—3 раза в год. Драже (таблетки) необходимо принимать натощак, не менее чем за 30—40 мин до еды или через 2 ч после приема пищи, не разжевывать и запивать большим количеством воды (150—200 мл).
Локальная терапия остеоартроза включает внутри- или околосуставное введение глюкокортикоидов, внутрисуставное введение препаратов гиалуроно- вой кислоты, а также местное применение на область суставов мазей (кремов, гелей, паст) на основе НПВП.
Внутрисуставное назначение ГКС показано больным с хроническим синови- том при неэффективности НПВП в отношении купирования болевого синдрома. Лучше использовать пролонгированные ГКС, в частности дипроспан, так как он содержит быстро- и медленнорастворимые соли, чем обеспечивается быстрый эффект, а также длительное локальное действие (до 6 нед.). Вместе с тем необходимо иметь в виду, что число таких введений в один сустав не должно превышать
- 4 в течение одного года из-за опасности прогрессирования деструктивных изменений хряща и субхондральной кости, при этом отсутствие эффекта после пер
вых двух инъекций является противопоказанием для дальнейшей терапии ГКС. Также не рекомендуется вводить пролонгированные ГКС в тазобедренный сустав из-за опасности развития асептического некроза головки бедренной кости.
В последние годы при ОА коленных суставов используется также внутрисуставное введение препаратов, содержащих гиалуронат натрия (вязкоупругие имплантанты для инъекций в полость сустава — остенил, синвиск и др.). На фоне применения гиалуроната наблюдаются повышение защитных и удар-адсорбирую- щих свойств синовиальной жидкости, ингибирование продукции провоспалитель- ных цитокинов и простагландинов, а также стимуляция анаболических и замедление катаболических процессов в матриксе хряща. Остенил вводится в полость сустава (2 мл) 1 раз в неделю, 3—5 введенией на курс, 1—2 курса в год. На фоне применения остенила наблюдается существенное уменьшение (согласно визуально-аналоговой шкале) болевого синдрома в пораженном коленном суставе, что позволяет у многих больных полностью отменить применяемые анальгетики или НПВП. Клинический эффект был более выражен у больных с I—II рентгенологической стадией гонартроза. Количество внутрисуставных инъекций остенила в один сустав может варьировать от 3 до 5 в зависимости от клинических проявлений и стадии заболевания, а длительность периодов между отдельными курсами составляет от 4 до 12 мес. Нарастание болей и ограничение подвижности в коленном суставе, а также рентгенологические признаки прогрессирования артрозного процесса являются показанием для проведения очередных курсов локальной терапии остенилом.
В комплексном лечении ОА важное место занимает также местная терапия. Для уменьшения болевого синдрома и дозы принимаемых НПВП широко используют противовоспалительные мази, гели, кремы (диклофенакол, фастум-гель, финалгель и др.), жидкость «Кармолис», аппликации димексида с анальгетиками и др.
Для решения третьей задачи терапии ОА — улучшения функции сустава,— кроме хондропротективных средств и НПВП, используют физиотерапевти- геские методы легения, массаж и легебную физкультуру.
В период обострения ОА при наличии синовита могут быть использованы электромагнитное поле ультравысокой частоты (ЭМП УВЧ), магнитотерапия, ультрафиолетовое облучение (УФО) эритемными дозами.
В период умеренного обострения ОА используют микроволны дециметрового диапазона (ДМВ-терапия) и импульсные токи низкой частоты: диадинамиче- ские токи (ДДТ) и синусоидальные модулированные токи (СМТ). ДМВ-терапия оказывает выраженный противовоспалительный эффект, который обусловлен их влиянием на микроциркуляцию и медиаторы воспаления. ДМВ-терапию применяют при умеренных проявлениях реактивного синовита, протекающего с выраженным болевым синдромом.
При выраженном болевом синдроме эффективно также введение лекарств с помощью ультразвука. Можно использовать анальгин, баралгин, диметилсуль- фоксид (ДМСО), мазь долгит. Ультразвуковая терапия противопоказана при выраженном обострении процесса, при плохой переносимости лекарственных веществ или постоянного тока и при наличии патологии со стороны сердечно-со- судистой системы.
Выраженный анальгезирующий эффект можно получить, используя для электрофореза импульсные токи (ДДТ и СМТ).
В фазе ремиссии, когда явления реактивного синовита отсутствуют или слабо выражены, для активации метаболизма и микроциркуляции в тканях сустава, стимуляции обменных процессов в организме могут быть назначены индукто- термия, микроволны сантиметрового диапазона, лазеротерапия, массаж и пелоидотерапия.
Достаточно высокой эффективностью при лечении больных ОА обладает лазеротерапия, оказывающая обезболивающее действие, улучшающая микроциркуляцию и регенераторные процессы, а также обладающая противовоспалительным действием.
Для стимуляции обменных процессов в хрящевой ткани используют электрофорез цинка, лития, серы и кобальта.
Эффективен электрофорез ихтиола, содержащего серу, которая входит в состав белков и других биологически активных соединений. Следует отметить, что он обладает противовоспалительным и местноанестезирующим действием.
При наступивших дегенеративных изменениях в суставах целесообразно назначение электрофореза препаратов гиалуронидазы — фермента, вызывающего деполяризацию гиалуроновой кислоты.
Показан электрофорез ингибиторов протеолитических ферментов: трасило- ла, контрикала и пантрипина.
Эффективным методом лечения больных ОА является массаж, который благоприятно влияет на нервно-мышечный аппарат, активирует периферическое кровообращение, улучшает трофику тканей сустава, способствует укреплению мышц. Обычно массаж назначают на область пораженной конечности или позвоночника. При этом следует щадить пораженный сустав. Классический массаж тазобедренных и коленных суставов показан больным ОА I—III стадии без явлений реактивного синовита, при гипотрофии мышц, значительной болезненности четырехглавой и икроножных мышц, паравертебральных точек и остистых отростков пояснично-крестцового отдела позвоночника.
Противопоказанием для классического массажа является наличие вторичного синовита у больных II—III стадии заболевания.
В ранних стадиях ОА (I и II) благоприятное влияние на обменные процессы, метаболизм хряща, периферическую гемодинамику и микроциркуляцию оказывает бальнеотерапия: сульфидные, радоновые, йодобромные ванны. Они положительно влияют на основные системы организма человека - нервную, сердечно-сосудистую и эндокринную, создавая благоприятные условия для формирования компенсаторно-приспособительных реакций.
Сульфидные, радоновые и скипидарные ванны не показаны при заболеваниях печени и почек.
В фазе ремиссии у больных ОА эффективно применение лечебных грязей (иловые, торфяные) и других теплоносителей (парафин, озокерит).
Противопоказаниями к теплолечению являются реактивный синовит, ОА
- стадии, сопутствующая патология сердечно-сосудистой системы (ишемическая болезнь, гипертоническая болезнь И и III стадии) и заболевания почек.
Больным ОА показана лечебная физкультура, которая способствует укреплению мышц, улучшает питание хрящевой ткани, предотвращает развитие контрактур. Она должна проводиться в облегченном положении — лежа, сидя, в воде.
Больным ОА эффективно назначение санаторно-курортного легения, при котором используются естественные минеральные источники или лечебные грязи.
Лечение лучше проводить ежегодно. Рекомендуется использовать курорты Пятигорска, Евпатории, Сочи, Саки, Хилово, Старой Руссы, Сестрорецка, Белоку- рихи. Не показано санаторно-курортное лечение больным ОА III стадии с выраженным синовитом.
Важное значение в комплексном лечении ОА имеет разгрузка пораженных суставов. Больным с выраженным ОА суставов нижних конечностей не рекомендуется ходьба на большие расстояния, длительное стояние на ногах, ношение тяжестей, частые подъемы и спуски по лестнице. При развитии реактивного синовита следует ходить с помощью палки или костылей. При начальных стадиях ОА рекомендуется через 40 мин ходьбы отдыхать 5—10 мин, а если больной долго сидит, то через каждые 40 мин он должен ходить в течение 10 мин. При ожирении необходимо лечение, направленное на снижение массы тела, что ведет к уменьшению нагрузки на пораженные суставы.
Схемы лечения больных ОА приведены в табл. 9.1.
|
Активность |
Задачи терапии |
||
| Предотвращение прогрессирования дегенерации в суставном хряще | Уменьшение болевого синдрома и признаков реактивного синовита | Улучшение функции суставов | |
| Выраженное обострение, реактивный синовит
Умеренное и незначительное обострение Ремиссия |
Разгрузка пораженных суставов
Разгрузка пораженных суставов Хондропротективные препараты Разгрузка пораженных суставов Хондропротективные препараты |
НПВП в терапевтических дозах
Противовоспалительные мази Аппликации ДМСО с анальгетиками или НПВП Внутрисуставно контрикал или гордокс, ГКС Делагил или плаквенил Сосудистые препараты Препараты, улучшающие микроциркуляцию НПВП в меньших дозах Противовоспалительные мази Аппликации ДМСО с анальгетиками или НПВП Делагил или плаквенил Сосудистые препараты Миорелаксанты Препараты, улучшающие микроциркуляцию НПВП в минимальных дозах Противовоспалительные мази. Делагил или плаквенил В/с остенил, синвиск Сосудистые препараты Миорелаксанты Препараты, улучшающие микроциркуляцию |
ЭМП УВЧ, магнитоте- рапия. УФО эритем- ными дозами
ДМВ-терапия, ДДТ, СМТ, фонофорез НПВП, анальгетиков, ДМСО Индуктотермия, СМВ, лазеротерапия, массаж, бальнеотерапия, грязелечение, теплолечение, электрофорез цинка, лития, серы, кобальта, ихтиола Санаторно-курортное лечение |
Таблица 9.1
При неэффективности консервативной терапии и тяжелом инвалидизирую- щем поражении коленных (тазобедренных) суставов применяются хирургигеские методы легения — артроскопические операции, остеотомия, тотальное замещение суставов. В частности, эффективность эндопротезирования достигает 70 %, при этом у 90 % пациентов наблюдается 10-летнее и более длительное функционирование искусственного сустава, что существенно улучшает качество жизни больных с тяжелым поражением коленных и тазобедренных суставов. В настоящее время также разрабатываются новые методы хирургического лечения — аутологичная и аллогенная трансплантация хряща и хондроцитов, клеточная терапия и др.
Таким образом, современные фармакологические препараты позволяют существенно влиять на течение артрозного процесса, в частности, купировать болевой синдром, а также замедлять или предотвращать прогрессирование деструктивных изменений суставов. Дальнейшая оптимизация медицинской помощи таким больным возможна с учетом результатов проводимых научных, клинических, фармакоэкономических и ряда других исследований, а также внедрения в диагностический и лечебный процесс новых технологий, существенно повышающих качество жизни больных остеоартрозом.
Лечение остеохондроза позвоночника. Консервативная терапия включает режим, применение медикаментозных средств, блокады, ортопедические, физиотерапевтические и курортные методы.
Лечение должно быть направлено на:
- разгрузку позвоночника;
- устранение болевого синдрома;
- уменьшение мышечных контрактур мышц и других рефлекторных проявлений ОХ;
- борьбу с реактивными изменениями периферических нервов и других мягких тканей, окружающих позвоночник.
В период обострения ОХ больному нужен максимальный покой с целью обеспечения разгрузки пораженного сегмента, уменьшения внутридискового давления, травматизации корешков и реактивного отека, что может быть обеспечено в условиях стационара. Больного укладывают на щит на 6—8 или 10 дней. При ОХ шейного отдела позвоночника голова больного должна лежать на небольшой подушке, а под шею кладут мешочек с теплым песком или специально сшитый валик с углублением. Для иммобилизации шейного отдела позвоночника можно применять гипсовый ошейник или мягкий воротник Шанца, полуже- сткий стеганый воротник-ошейник, при ОХ грудного отдела позвоночника — корсеты.
При всех видах ОХ используется вытяжение (тракционная терапия).
При ОХ шейного отдела позвоночника больной сидит на специальном стуле, вытяжение проводится в вертикальном направлении вверх. Наиболее простой способ при ОХ поясничного отдела позвоночника — вытяжение по наклонной плоскости массой собственного тела с приподнятым головным концом кровати и фиксацией мягкими кольцами за подмышечные впадины. Однако больные легче переносят дозированное вытяжение грузами в горизонтальной плоскости. Грузы крепят к специальному тазовому поясу. При ОХ грудного отдела позвоночника вытяжение используется реже, так как вследствие фиксированности грудных позвонков вытяжение не позволяет достичь необходимой разгрузки.
Более эффективным при всех видах ОХ является подводное вытяжение, которое может быть вертикальным и горизонтальным. Первый метод применяется у больных в хронической и подострой стадиях заболевания, когда они могут самостоятельно передвигаться, второй — в острой стадии и при обострениях.
Для устранения болевого синдрома, контрактуры мышц и других рефлекторных проявлений и реактивных изменений периферических нервов применяется та же терапия, что и для лечения ОА (НПВП, сосудистые препараты, миорелак- санты). Эффект НПВП и анальгетиков усиливается при их сочетании с десенсибилизирующими и нейроплегическими средствами, такими как димедрол, пиполь- фен, аминазин, способствующими уменьшению отека нервного корешка. С этой же целью применяют мочегонные средства. Кроме того, для уменьшения болевого синдрома используются новокаиновые. спирт-новокаиновые блокады (передней лестничной мышцы, паравертебральные и пр.) и более эффективные периду- ральные блокады. Определенным обезболивающим эффектом обладают обкалывания наиболее болезненной области позвоночника раствором новокаина, лидокаина, випратокса, внутривенное введение новокаина в нарастающей дозе от
- 0 до 10,0 мл.
При сочетанных синдромах, сопровождающихся хронической сосудистой недостаточностью, показано применение сосудистых препаратов типа папаверина, но-шпы, никотиновой кислоты в комбинации с ганглиоблокаторами (пентамин, ганглерон). Для улучшения нервно-мышечной проводимости при снижении функции нервного корешка (слабость в отдельных мышечных группах, снижение чувствительности) больным в течение 15—20 дней следует назначать прозерин, галантамин, комплекс витаминов группы В: В12 ежедневно по 500 мкг, 5 % раствор Bj — по 1 мл, В6 _ по 0,02 г 3 раза в день, В2 — по 0,1 г 3 раза в день, никотиновую кислоту — по 0,025 г 3 раза в день.
При уменьшении болевого синдрома и уменьшении прогрессирования дегенеративного процесса в межпозвоночном диске назначается базисная терапия хондропротективными препаратами по тем же схемам, что и при лечении ОА.
Как и при лечении ОА, при лечении ОХ позвоночника эффективны массаж и ЛФК. Целью массажа являются поддержание нормального тонуса мышц и уменьшение мышечных контрактур. Благоприятные результаты дает подводный массаж.
ЛФК улучшает лимфо- и кровообращение, нормализует тонус мышц, укрепляет мышцы шеи, спины, брюшного пресса и конечностей, устраняет нарушения осанки. Массаж и ЛФК противопоказаны в остром периоде из-за опасности обострения процесса.
Для лечения ОХ позвоночника широко используют физиотерапию. В остром периоде заболевания предпочтительнее применять токи Бернара, кварц, ЭМП УВЧ или УФО. По миновании острого периода можно применять электрофорез новокаина, ультразвук, индуктотермию, эффективно применение гидротерапии (соленые, хвойные и радоновые ванны).
Длительность лечения в стационаре при ОХ поясничного отдела позвоночника составляет обычно 1 — 1,5 мес.
При исчезновении болевого синдрома в стадии ремиссии показано санатор- но-курортное лечение не менее 1 раза в год в течение 3 лет подряд с широким использованием бальнеологических факторов — сероводородных, радоновых ванн в сочетании с подводным вытяжением.
Часто эффект консервативной терапии оказывается нестойким. Длительность ремиссии более 2 лет наблюдается примерно у 1/4 больных, у половины обострения наблюдаются через год, у 20 % — в течение первого года (особенно при ОХ поясничного отдела позвоночника).
Профилактика ОА. Первигная профилактика ОА должна начинаться еще в детском возрасте. Необходимо следить за осанкой детей и правильной позой за школьной партой во избежание развития юношеского сколиоза, проводить коррекцию плоскостопия, заниматься физкультурой для укрепления мышц и связок.
Взрослым необходимо следить за весом, правильным чередованием нагрузки и разгрузки суставов. Во время работы следует избегать фиксированных поз, чередовать сидение за столом с ходьбой.
Вторигная профилактика заключается в соблюдении мероприятий, препятствующих рецидивированию реактивного синовита — дозированная ходьба, облегченный труд, ходьба с опорой и другие мероприятия, разгружающие суставы, а также постоянное применение базисной терапии артроза.
Рекомендуются общеукрепляющие мероприятия, приводящие к улучшению общего кровообращения и улучшению обмена веществ.
Прогноз. Первичный ОА редко приводит к полной потере трудоспособности, хотя при наличии реактивного синовита больные становятся временно нетрудоспособными, а иногда вынуждены сменить профессию. При поражении тазобедренного сустава (особенно при вторичном коксартрозе) прогноз менее благоприятен вследствие быстро прогрессирующего течения заболевания с развитием значительного нарушения функции сустава. В таких случаях полная инвалидизация больных может наступить в течение нескольких лет болезни.
ЛИТЕРАТУРА
Жулев Н. М., Кандыба Д. В., Яковлев Н. А. Шейный остеохондроз. Синдром позвоночной артерии. Вертебробазилярная недостаточность. - СПб. : Лань, 2002. — 575 с.
Клиническая ревматология: руководство для практических врачей / под ред. В. И. Мазурова. — СПб. : Фолиант, 2001. — 415 с.
Коваленко В. Н.. Борткевиг О. П. Остеоартроз : практическое руководство. - К.: Морион, 2003. - 448 с.
Лугихина Л. В. Артроз: ранняя диагностика и патогенетическая терапия. - М.: Медицинская энциклопедия, 2001. - 168 с.
Мазуров В. И., Онущенко И. А. Остеоартроз / Клиническая ревматология : руководство для практических врачей / под ред. члена-кор. РАМН проф. В. И. Мазурова. - СПб.: Фолиант, 2001. — С. 338—371.
Насонов Е. Л. Нестероидные противовоспалительные препараты. - М.: Анко, 2000. - 143 с.
Насонова В. А., Бунгук Н. В. Ревматические болезни. — М.: Медицина, 1997. — 520 с.
Стерлинг Дж. Вест. Секреты ревматологии : перев. с англ. / под общ. ред. В. Н. Хир- манова. — М.: Бином; СПб. : Невский диалект, 2001. - 768 с.
Источник: В. И. Мазуров, «Болезни суставов : руководство для врачей» 2008