Применение лазеров в онкологии представляет большой теоретический и практический интерес. Лазерное излучение способно разрушить опухоль самостоятельно или избирательно активировать некоторые вещества, которые уже в свою очередь разрушают раковые клетки. Развитие злокачественной опухоли традиционно разделяют на четыре последовательные стадии. При первой (или нулевой) стадии количество раковых клеток в ткани ещё невелико и они не выходят за пределы базальной мембраны эпителия, на котором располагаются. В этом случае достаточно лишь локального иссечения поражённого участка с частичным захватом здоровой ткани для предотвращения рецидива (повторной опухоли) и метастазирования. Примерами могут служить нулевая стадия рака шейки матки, кожных покровов или слизистых оболочек полости рта.
При второй стадии раковые клетки уже проникают из эпителия через базальные мембраны в подлежащую соединительную ткань, хотя и не распространяются в лимфатические узлы (те же случаи, а также рак молочной, щитовидной и предстательной желез, бронха, желудка, различных отделов головного мозга и некоторые другие). В этих ситуациях помимо опухоли удаляют уже и значительный объём окружающих здоровых тканей, чтобы застраховать больного от рецидива в результате попадания единичных оставшихся в ране раковых клеток за пределы зоны вмешательства.
При третьей стадии раковые клетки уже проникают в местные лимфатические узлы, что заставляет делать массивные иссечения значительной или большей части органа, а иногда и удалять его целиком (экстирпация или полное удаление желудка, почки, молочной и других желез, верхней или нижней челюсти, крупного отдела кишечника, лёгкого и т. п.).
При четвёртой стадии, когда раковые клетки распространены уже по многим лимфатическим узлам или даже органам (метастазы рака толстой кишки в печень, метастазы меланомы в лёгкие, костный и головной мозг), больной считается обречённым и лечение направлено на уменьшение страданий и продление жизни. В отдельных случаях (рак толстой кишки с метастазами в печень) больного ещё можно спасти, удаляя как первичную опухоль, так и метастазы (если они немногочисленны и удалены от крупных кровеносных сосудов). В других ситуациях хирург прибегает к такому вмешательству, как ионизирующие излучения и (или) химиотерапевтические средства.
Если излечение невозможно, идут на облегчение страданий больных, например, путём реканализации просветов кишечника, бронхов или трахеи, сдавливаемых опухолевыми массами. Такой подход (паллиативное лечение), нередко применяемый в сочетании с химио- и радиотерапией, не только уменьшает мучения больных, но и может продлить их жизнь.
Лазерные операции обычно проводят для ликвидации
злокачественных опухолей на ранних стадиях. В некоторых случаях лазерное излучение используют для реканализации просвета полых органов у неизлечимых пациентов, лечения некоторых медленно прогрессирующих новообразований, в частности, рака мочевого пузыря и некоторых опухолей головного мозга, устранения (нередко успешного) метастазов, например, в печени.
Лазеры с успехом используются для лечения многих
доброкачественных новообразований (в желудочно-кишечном тракте, на слизистых оболочках полостей рта, носа, гортани, поверхности кожи и ряде других органов).
Существующие в настоящее время в онкологии лазерные установки можно условно разделить на две группы. К первой относятся мощные лазеры на неодиме, рубине, углекислом газе, аргоне, парах металлов и др., которые вызывают в тканях выраженные деструктивные изменения термического характера. Вторая группа объединяет лазеры, генерирующие излучение малой мощности в видимой и ультрафиолетовой областях спектра (гелий-неоновые, гелий-кадмиевые и др.) и не вызывающие в органах и тканях грубых изменений, но существенно изменяющие активность обменных процессов. Излучение этих лазеров оказывает существенное влияние на послеоперационное течение заболевания. Здесь в зависимости от длины волны излучения, его дозы и способов облучения может наблюдаться ускорение или торможение опухолевого роста.
Факторами, приводящими к гибели опухолевых клеток при воздействии лазерного излучения, являются: некроз цитоплазмы
злокачественных клеток, разрушение клеточных мембран, изменение синтетических и ферментативных процессов, нарушение кровообращения в опухоли и др.
В основе воздействия высокоинтенсивного лазерного излучения как импульсного, так и непрерывного действия, вызывающего деструкцию опухолевой ткани, лежит термический фактор. При импульсном воздействии излучения лазера температура на поверхности опухоли повышается до 300°С. Вследствие такого значительного и
кратковременного нагревания происходит быстрое закипание и испарение жидких субстанций облучаемых тканей с образованием паров. При этом на ограниченном участке зоны воздействия отмечается повышение внутритканевого давления, что вызывает достаточно сильный
динамический эффект, обладающий большой разрушающий силой.
До настоящего времени не существует единого мнения о влиянии мощного импульсного лазерного излучения на диссеминацию опухолевых клеток при облучении им злокачественных новообразований. Так, некоторые исследователи полагают, что ударная волна, возникающая при воздействии мощного импульсного лазерного излучения на опухоль, может вызвать проникновение опухолевых клеток в окружающие интактные ткани, а также кровеносные и лимфатические сосуды, и тем самым способствовать распространению опухолевого процесса. Однако другие склонны считать, что мощное импульсное излучение не усиливает метастазирование. Лазеры, работающие в непрерывном режиме, лишены указанных недостатков. При их воздействии динамический эффект выражен незначительно. Вследствие этого лазеры непрерывного действия имеют некоторое преимущество перед импульсными лазерами при использовании их в онкологии.
Лазерное лечение злокачественных опухолей кожи и слизистых оболочек может быть осуществлено различными методами: испарение, коагуляция, иссечение, возможно комбинированное лечение. При выборе того или иного метода лазерного воздействия необходимо учитывать общее состояние больного, гистологическую структуру, размеры и локализацию опухоли, степень распространенности процесса и
инфильтрации окружающих тканей, характер ранее проведённого лечения и т. п.
Использование лазерного излучения при лечении онкологических больных является методом выбора, возможны сочетания нескольких лазерных методов, а также комбинация их с другими методами лечения: рентгенотерапией, химиотерапией, иммунотерапией и т.д. При правильном выборе режима облучения и соблюдении основного онкологического принципа лечения опухолей (облучение всего опухолевого узла с захватом окружающих здоровых тканей) можно добиться значительного прогресса в лечении онкологических заболеваний.
Для оптимального использования свойств лазерного излучения в онкологии необходимо знание некоторых понятий. Одним из таких понятий является режим облучения, характеризующийся оптимальной энергетической освещённостью (H, Вт/см ), т.е. освещённостью которая необходима для разрушения данного вида опухоли. Энергетическая освещённость определяется по формуле
р
H=f (5-!)
где P - средняя мощность лазерного излучения на объекте (Вт); S - площадь лазерного пятна на объекте (см ).
Следующим важным параметром является доза облучения (Wnop,
Дж/см ), представляющая собой количество световой энергии, которое необходимо подать на 1 см опухоли для полного её разрушения (при данном режиме облучения) за время облучения t. Доза облучения определяется по формуле
W,„p = H ¦ t, (5-2)
где t - время облучения, т.е. время, в течение которого необходимо облучать опухоль для полного её разрушения (при данном режиме облучения).
В онкологии одним из наиболее важных критериев оценки достоинств инструмента является абластичность разрезов, производимых с его помощью. Считают, что источником рецидивов опухолей после их оперативного удаления являются остающиеся в ране опухолевые клетки. Так, например, по данным Ю.Б. Вельяминова, проводившего
цитологическое исследование смывов с раневой поверхности после радикального удаления злокачественных опухолей различных локализаций (желудок, щитовидная железа, шейка матки, молочная железа), ни один из существующих методов выполнения операции не обеспечивает полную абластику. Так, в смыве из раны после радикальной мастэктомии хирургическим скальпелем раковые клетки были обнаружены у 27% больных. При использовании в качестве режущего инструмента электроножа клетки опухоли были выявлены у 22,7% больных. При цитологическом исследовании смыва из раны, образовавшейся в результате воздействия луча лазера, клеточные элементы отсутствовали, а посев на микрофлору не дал роста. Таким образом, результаты исследования показали, что рана, образованная после воздействия луча лазера, по своим свойствам отличается от обычной хирургической раны.
Преимущество лазерного разреза заключается в следующем: умеренная кровоточивость, асептичность и абластичность раневой поверхности, образование на ней своего рода биологического барьера из коагулированных тканевых масс, препятствующего проникновению содержимого раневой поверхности в окружающие интактные ткани, заживление ран без осложнений, отсутствие побочного действия на организм и противопоказаний, многократность использования.
Лазерное испарение используют в основном при лечении больных без метастазов или с единичными метастазами в регионарных лимфатических узлах. Последние при наличии показаний могут быть удалены хирургическим путём или подвергнуты рентгенотерапии. Большие размеры первичного опухолевого образования не могут считаться строгим противопоказанием к проведению лазерного облучения. С помощью указанного метода можно разрушать опухоли сравнительно больших размеров - до 200 см2 и более.
В ряде случаев при запущенном раке кожи и слизистых оболочек с помощью лазерного испарения можно добиться разрушения основной массы опухоли, а затем применить другой метод лечения, в том числе и лазерный. Лазерное испарение не занимает много времени и, как свидетельствует опыт его применения, не вызывает каких-либо побочных реакций в организме. Как правило, его проводят амбулаторно. В некоторых случаях возможна госпитализация больных.
При выборе режима облучения, обеспечивающего полную деструкцию злокачественной опухоли, в первую очередь необходимо учитывать объём опухоли. Для выяснения роли термического фактора в возникновении повреждений опухолевой ткани были проведены исследования по измерению температуры в различных слоях опухоли на оси пучка. Установлено, что при плотности мощности излучения СО2 лазера порядка 1 Вт/см абсолютное значение температуры в опухоли с увеличением глубины изменялось со временем, как показано на рис. 5-1-1.
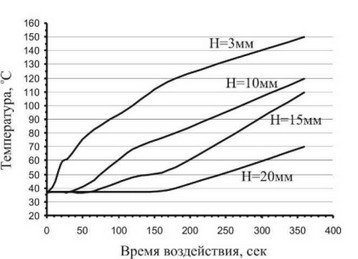
Рис. 5-1-1. Зависимость температуры опухоли от времени воздействия излучения СО2 лазера с плотностью энергии порядка 1 Вт/см при различных глубинах локализации опухоли.
Режим, доза и время облучения для каждого вида опухоли определяются экспериментально. Достаточно часто для облучения опухолей используют непрерывный CO2 лазер с длиной волны излучения 10,6 мкм (см. таблицу 5-1-1).
Таблица 5-1-1. Время облучения, освещённость и доза, достаточные для обработки опухоли излучением СО2 лазера.
|
Виды опухолей |
H, Вт/см2 |
Wnop , Дж/см2 |
t, с |
|
Плоскоклеточный рак |
2,0-2,5 |
500-600 |
200-300 |
|
Пигментная меланома |
'П ¦V (N |
400-500 |
250-450 |
Облучение опухолей лазерным излучением сопровождается болевыми ощущениями. Наиболее резкие боли в виде жжения и покалывания больные отмечают при облучении подкожных опухолей непрерывным лазерным излучением. Воздействие импульсных лазеров с малой длительностью импульса (до 1 мс) практически безболезненно. В то же время необходимость обезболивания при проведении лазерной терапии совершенно очевидна. Особенно необходима анестезия при повторных облучениях, когда основной массив опухоли разрушен и в зону облучения попадают обнажённые здоровые ткани.
Обширные опухоли, не покрытые кожей, можно облучать и без обезболивания. Однако в подобных случаях всё-таки требуется анестезия при облучении краёв опухоли, когда необходимо захватывать здоровые участки тканей.
Облучение поверхностных опухолей производят под местной новокаиновой анестезией 0,5%-ым раствором новокаина. Однако методика проведения анестезии раствором новокаина при опухолях кожи (в особенности при меланоме) должна отличаться от общепринятой методики местного обезболивания в хирургии. Близкое подведение новокаина к опухоли может привести к диссеминации опухолевых клеток. Исходя из этого, рекомендуется вводить новокаин в окружающие опухоль ткани из двух точек, расположенных на расстоянии порядка 100 мм с проксимальной и дистальной сторон опухоли. В некоторых случаях облучение можно проводить под внутривенным наркозом.
Важной задачей при проведении лазерного вмешательства является защита окружающих опухоль здоровых тканей от воздействия излучения лазера. Для этого вокруг опухоли достаточно часто располагают специальные экраны (кварцевые пластинки, зеркала, металлические трубы, марлевые салфетки, смоченные изотоническим раствором хлористого натрия и т.д.).
Опухоли до 2 см в диаметре, как правило, разрушаются полностью при однократном облучении излучением СО2 лазера с представленными в таблице 5-1-1 параметрами. При диаметре опухоли более 3 см иногда микроскопически обнаруживаются жизнеспособные опухолевые клетки. В этом случае необходимо повторное облучение. При значительных размерах опухоли (более 4 см) проводится многократное облучение с обязательным перекрытием облучаемых поверхностей опухолевой ткани излучением лазера.
Глубина поражения при однократном воздействии лазерного излучения не превышает 2,0^2,5 см. Поэтому при большей глубине поражения после отторжения некротических масс проводится повторное облучение с интервалом, не превышающим нескольких дней. Отторжение некротических масс начинается с трёх суток и продолжается иногда 10^12 суток, а при попадании в зону испарения фасции и апоневроза очищение раны может продолжаться более двух недель.
После отторжения струпа, как правило, появляется сочная грануляционная ткань. Эпителизация раневой поверхности обычно заканчивается в сроки от 10 до 40 дней в зависимости от площади поражения. При медленном заживлении и полной уверенности в отсутствии остаточной опухоли можно проводить пластику по любой из существующих методик.
Гистологический контроль в процессе лечения с помощью лазерного испарения обязателен. Его проводят как до начала лечения, так и непосредственно после каждого сеанса испарения с интервалом в 2-^4 дня.
Таким образом, лазерное испарение является одним из действенных методов воздействия на опухоль.
Лазерная коагуляция представляет собой самостоятельный, высокоэффективный метод лечения опухолей. Лазерную коагуляцию широко используют при лечении опухолевых процессов в коже, слизистых оболочек, шейки матки. Её обычно применяют для разрушения небольших по размеру (диаметром менее 3 см) ограниченных злокачественных опухолей кожи, слизистых оболочек, метастазов и др. Лазерная коагуляция является методом выбора при диссеминированной меланоме кожи, рецидивах рака молочной железы, первично-множественных очагах базалиомы, а также множественных опухолевых узлах, количество которых нередко достигает нескольких десятков. В подобных случаях хирургическое иссечение или воздействие ионизирующим излучением такого большого количества узлов неприемлемо, а лазерная коагуляция позволяет полностью разрушить все имеющиеся у больного опухолевые узлы.
Известно, что диссеминаты меланомы кожи быстро растут, захватывая большие участки кожи, изъязвляются и кровоточат. Такие больные обречены. С помощью коагуляции диссеминатов лазерным излучением удаётся не только избавить больных от указанных неприятных осложнений, но и во многих случаях продлить им жизнь.
Лазерную коагуляцию целесообразно применять также при рецедивных опухолях кожи, слизистых оболочек, а также в тех случаях, когда все возможности рентгенотерапии исчерпаны. Кроме того, лазерная коагуляция позволяет воздействовать на опухоли, локализующиеся в местах, труднодоступных или недоступных для осуществления лечения с помощью других методов: в ушной раковине, наружном слуховом проходе, в углу глаза, на верхних и нижних веках, носогубной складке и др. Существующие в настоящее время системы управления лучом позволяют с большой точностью и радикально выполнить эти вмешательства.
Методика лазерной коагуляции такова. Операционное поле обрабатывают спиртом и йодом. Использование только йода затрудняет определение границ патологического процесса. Обработка операционного поля эфиром и другими легковоспламеняющимися веществами недопустима. Обязательное условие при выполнении лазерной коагуляции - разрушение опухоли в пределах здоровых тканей. Для обезболивания окружающие опухоль ткани обрабатывают 0,5% раствором новокаина. С целью защиты здоровых тканей или органов лучше всего использовать салфетки из марли, смоченные изотоническим раствором хлорида натрия. Глаза пациента (особенно в случае выполнения вмешательства на лице) должны быть защищены очками или марлевой салфеткой. После подготовки больного, определения основных параметров излучения и выбора необходимого режима лучом лазера производят круговой разрез кожи и подкожной жировой клетчатки вокруг опухоли в пределах видимо здоровых тканей. Этот круговой разрез представляет собой своего рода биологический барьер, препятствующий попаданию опухолевых элементов в окружающие здоровые ткани во время коагуляции самой опухоли. Затем всю внутреннюю зону, окаймлённую разрезом, коагулируют от периферии к центру. Глубина коагуляции зависит от характера опухоли и степени инфильтрации ею подлежащих тканей.
Как правило, лазерная коагуляция протекает бескровно. После коагуляции раневую поверхность обрабатывают 5^10% раствором перманганата калия, а на рану накладывают сухую стерильную наклейку. В дальнейшем смену повязок производят один-два раза в неделю и выполняют обычную хирургическую обработку раны.
В настоящее время наиболее совершенными для применения в онкологической клинике являются лазерные установки типа "Скальпель" и "Ромашка". Указанные аппараты относятся к классу газовых лазеров, генерирующих в инфракрасной области на длине волны 10,6 мкм.
Одной из современных лазерных онкологических методик является фотодинамическая терапия (ФДТ). В основе механизмов
фотодинамической терапии опухолей лежат однофотонные
фотобиохимические процессы. В ряде случаев возбужденная молекула либо принимает участие в химической реакции, либо передаёт своё возбуждение другой молекуле, участвующей в химических превращениях. Иногда наблюдается нелинейная многофотонная фотобиология, которая реализуется при таких интенсивностях лазерного излучения, когда молекула может поглотить более чем один фотон. Таким образом, фотодинамическая терапия представляет собой метод локальной активации светом накопившегося в опухоли фотосенсибилизатора, что в присутствии кислорода тканей приводит к развитию фотохимической реакции, разрушающей опухолевые клетки.
Механизм действия ФДТ представляется следующим образом: молекула фотосенсибилизатора, поглотив квант света, переходит в возбуждённое триплетное состояние и вступает в фотохимические реакции двух типов. При первом типе реакций происходит взаимодействие непосредственно с молекулами биологического субстрата, что в конечном итоге приводит к образованию свободных радикалов. Во втором типе реакций происходит взаимодействие возбуждённого фотосенсибилизатора с молекулой кислорода с образованием синглетного кислорода, который благодаря своему свойству сильного окислителя биомолекул является цитотоксическим для живых клеток.
ФДТ довольно быстро нашла своё место в онкологии и оказалась полезной в лечении больных раком различных стадий и локализаций, а также в целом ряде неопухолевых заболеваний. В настоящее время, когда различными аспектами ФДТ и тесно связанной с ней флуоресцентной диагностикой (ФД) занимаются тысячи учёных и практикующих врачей, когда прошли лечение десятки тысяч больных раком, когда открываются всё новые перспективы для этого метода, большой интерес представляет сама история развития ФДТ.
Ещё в древности египтяне предпринимали попытки применять поглощающие свет растительные препараты для лечения кожных заболеваний. Этими препаратами лечили депигментированные участки кожи (витилиго), которые принимали за проявления проказы. Использовали природные фотосенсибилизаторы (псоралены),
содержащиеся в таких растениях, как пастернак, петрушка, зверобой, активирующиеся солнечным светом. После аппликации порошка из этих растений на депигментированные участки кожи и последующего облучения ярким солнечным светом на них появлялась пигментация по типу солнечного загара. В 1550 г. до н.э. фотомедицинские процедуры уже были описаны в Эберском папирусе и священной индийской книге "Atharva Veda". Основными показаниями к фотолечению были беспигментные очаги кожи, расцениваемые как лепрозные.
В соответствии с древней индийской медицинской литературой применение чёрных семян растения "Бейвечи", или "Вейсучайка", сопровождалось экспозицией под прямым солнечным светом. В последующем оно было идентифицировано как Psoralena corylifolia. Это растение содержит псоралены (фурокумарины), являющиеся анаэробными фотосенсибилизаторами. Это же растение упоминается как средство для лечения витилиго в буддистской литературе примерно с 200 г. н.э. и в китайских документах периода Сунь 10-го столетия.
В своей знаменитой книге "Mofradat Al Adwiya" (13-е столетие, Египет) Ибн Эль Битар описал лечение депигментированных очагов кожи (витилиго) тинктурой из мёда и порошка семян растения, называемого "Aatrillal" (эйэтриллал), которое в изобилии произрастало в долине реки Нил. Эйэтриллал был идентифицирован как растение, называемое Ammi majus (амми большая, или китайский тмин), содержащее различные псоралены. После системного применения смеси из порошка семян Ammi majus с мёдом больному рекомендовали сидеть на ярком солнечном свете в течение 1 или 2 ч, чтобы солнечные лучи падали на депигментированную кожу. Солнечный свет способствовал активации псораленов.
Фотодинамическая реакция в лейкодерме приводила к образованию пузырей, которое сопровождалось реэпителизацией и репигментацией.
В прошлом столетии в Египте были проведены интенсивные исследования псораленов. Были выделены из растений и химически проанализированы активные ингредиенты. Вскоре после этого главное, наиболее важное соединение - 8-метоксипсорален - было использовано для лечения псориаза. Фотосенсибилизация и фотохимические реакции при использовании псораленов протекали без участия кислорода. Кислородзависимую фотодинамическую реакцию открыл зимой 1897/1898 г. O. Raab - студент фармакологического института (директор - профессор H. Tappeiner) Мюнхенского университета при изучении эффектов света и красителей на парамеции (Paramecium). Он заметил, что парамеции активно двигались в растворе красителя - акридинового кислого в темноте или при инкубации под солнечным светом без красителя. Комбинация раствора акридинового красителя и экспозиции под солнечным светом убивала парамеции. Это наблюдение вызвало два главных вопроса: придаёт ли акридиновый краситель свету токсические свойства, например, путём поглощения необходимой для жизни длины волны и превращает ли свет акридиновый краситель в токсическое вещество?
Первая гипотеза была отвергнута после эксперимента, в котором парамеции выживали в обычном растворе, когда свет отдельно пропускался через раствор акридинового красителя, используемого в качестве светофильтра. Таким образом, акридиновый краситель не превращал свет в токсичное излучение. Тем не менее специфическими свойствами акридинового красителя являются абсорбция и флюоресценция. Абсорбция не сделала свет токсичным, поэтому флюоресценция была расценена как главный повреждающий параметр в механизме гибели. O. Raab предположил, что флюоресцирующие субстраты наподобие акридинового красителя трансформируют энергию света в активную химическую энергию ("living chemical energy"), которая вызывает смерть парамеций. Активная химическая энергия лежит в основе фотодинамической терапии.
Базируясь на новых знаниях по фотодинамике, H. Tappeiner и H. Jesionek в 1903 г. провели первый сеанс ФДТ больному раком кожи, используя в качестве фотосенсибилизатора эозин. В 1905 г. они описали первые результаты лечения шести больных базально-клеточным раком кожи лица местным применением 1% раствора эозина и длительным облучением солнечным или искусственным светом от дуговой лампы. Они добились полной резорбции очагов у четырёх больных с длительностью безрецидивного периода в течение одного года. Тогда же H. Tappeiner и A. Jodlbauer ввели термин "фотодинамическое действие" ("photodynamische wirkung").
Первое сообщение о фототоксичности гематопорфирина сделал W.H. Hausmann в 1908 г. Он установил, что гематопорфирин - это активный сенсибилизатор для парамеций и эритроцитов. Незадолго до 1910 г. он провёл оригинальные эксперименты на белых мышах. Мышам вводили гематопорфирин, а затем облучали солнечным светом. Это приводило к развитию реакций, которые изменялись в зависимости от количества фотосенсибилизатора или от света. W.H. Hausmann предположил, что первичный эффект ФДТ был обусловлен повреждением периферических сосудов.
Впервые действие гематопорфирина на человеческий организм испытал в сенсационном эксперименте на себе самом F. Meyer-Betz. 14 октября 1912 г. он ввёл себе внутривенно 0,2 г гематопорфирина и продемонстрировал солнечную фоточувствительность в виде отека и гиперпигментации, которые продолжались в течение двух месяцев. Последующие исследования подтвердили, что системное применение гематопорфирина вызывает интенсивную фотосенсибилизацию различных тканей, в том числе кожи.
Диагностическое значение основанной на использовании гематопорфирина флюоресценции неопластических тканей подчеркнул A. Policard в 1924 г. Он предположил, что красная флюоресценция, вызываемая ультрафиолетовым светом на экспериментальных саркомах крыс, обусловлена накоплением эндогенного гематопорфирина вследствие вторичного инфицирования гемолитическими бактериями. На другой экспериментальной модели с крысами было показано, что красную флюоресценцию неопластической ткани можно усилить путём введения экзогенного гематопорфирина. Стало очевидным, что накопление гематопорфирина опухолями в большей концентрации, чем нормальными тканями, указывает на возможность нового диагностического и лечебного применения сенсибилизаторов при раке.
В 1948 г. F.H.J. Figge с соавторами продемонстрировал повышенное сродство (т.е. свойство поглощать, накапливать) к порфирину таких тканей с высокой пролиферативной активностью, как неопластическая, эмбриональная и регенеративная. Авторы доказали это на модели экспериментальных животных и высказали мнение о возможности ФДТ рака с использованием порфиринов.
Важным в развитии современной ФДТ явилась разработка фотосенсибилизатора с улучшенными свойствам, а именно: производного гематопорфирина (HpD; сам гематопорфирин представляет собой смесь порфиринов и инертных примесей). Производное гематопорфирина оказалось вдвое более токсичным, чем первоначальный препарат, и оказывало в два раза более высокое фотодинамическое действие. Впервые HpD получил S. Schwartz путём обработки гематопорфирина концентрированной серной и уксусной кислотами и применил в клинике Мейо (США) в 1960 г. для выявления опухолей.
В 1978 г. T.J. Dougherty с соавторами описал полный или частичный эффект ФДТ с HpD 111 из 113 кожных или подкожных очагов злокачественных опухолей человека. Интенсивно пигментированные или большие опухоли требовали больших доз HpD. Избежать повреждения нормальной окружающей кожи удавалось путём снижения доз света или увеличения временного интервала между введением фотосенсибилизатора и световым воздействием. Авторы считали лазерное излучение эффективной альтернативой свету дуговой лампы и использовали для ФДТ перестраиваемый лазер на красителях с аргоновой накачкой и оптоволокном. Главное преимущество лазера, по мнению авторов, состояло не в интенсивности или длине волны, а в возможности использования гибких световодов. Как выяснилось значительно позже, HpD представляет собой неочищенную смесь порфиринов, всё ещё в
значительной степени неактивных или имеющих слабую фотосенсибилизирующую активность. Сам гематопорфирин составляет около 20% этой смеси, продукты его монодегидратации, в том числе гидроксиэтилвинилдейтеропорфирин - 25%, продукты дидегидратации протопорфирина - 5%. Вторая половина этой смеси состоит из
порфиринов, соединённых эфирными связями в комплексы размером от 2 до 8 пиррольных колец. Эти соединения, обусловливающие
биологическую активность HpD, можно отделить от других компонентов различными хроматографическими методами.
Препарат, содержащий как минимум 80% этих активных фракций, известен как Фотофрин II (Photofrin II), Porfimer Sodium или Эфир дигематопорфирина (DHE). Этот препарат был разрешён Американским комитетом по пищевым добавкам и лекарствам (FDA - Food and Drug Administration) для клинических испытаний, прошёл третью фазу клинических испытаний при спонсорской поддержке производящими его компаниями Photomedica Inc. (NJ, USA), Quadra Logic Technologies (Vancouver, Canada) и American Cyanamid Lederle Laboratories (NY, USA). Он неплохо зарекомендовал себя в качестве фотосенсибилизатора при ФДТ различных злокачественных новообразований. В настоящее время Фотофрин II является самым распространённым в мире
фотосенсибилизатором. При введении в организм экспериментальных животных он накапливается во всех тканях и органах ретикулоэндотелиальной системы (например, в печени, почках, селезенке), а также в опухолевой ткани, хотя и в меньшей концентрации. В опухолевой ткани он задерживается на более длительное время, чем в нормальных тканях. Тем не менее стойкая задержка в коже даже минимальной концентрации фотосенсибилизатора требует от пациентов соблюдения ограниченного светового режима, т. е. предохранения от попадания на кожу яркого света, особенно солнечного, в течение 4^6 недель, чтобы избежать реакции кожи наподобие солнечного ожога.
Полным аналогом Фотофрина II в России является первый отечественный фотосенсибилизатор Фотогем (Photohem), созданный в Московской государственной академии тонкой химической технологии им. М.В. Ломоносова под руководством профессора А.Ф. Миронова в 1990 г. Фотогем представляет собой смесь мономерных и олигомерных производных гематопорфирина. Он не имеет запаха, растворим в водных растворах гидроокиси натрия, в диметилсульфоксиде и уксусной кислоте; ограниченно растворим в этиловом спирте; практически не растворим в воде, хлороформе и диэтиловом эфире. Фотогем выпускается по оригинальной технологии из дефибринированной крови животных и человека. Электронный спектр раствора Фотогема в смеси
диметилсульфоксида с уксусной кислотой и толуолом в соотношении 1:1:1 имеет максимумы поглощения при 396, 504, 570 и 633 нм. При поглощении Фотогем способен переходить в возбуждённое состояние и затем либо флюоресцировать в красной области спектра, либо вызывать фототоксичные реакции в опухолевой ткани. Указанные свойства позволяют использовать его как для диагностики опухоли, так и для её удаления.
Фотогем выпускается в стерильных флаконах объёмом 50 мл в виде порошка тёмно-бурого цвета массой 260 мг. Для получения рабочего раствора во флакон с препаратом, завёрнутый в светонепроницаемую бумагу, вводится 40 мл стерильного физиологического раствора. Флакон встряхивается и выдерживается 3^5 мин. для осаждения пены. Необходимая доза рассчитывается, исходя из 0,5% концентрации действующего вещества (т.е. 5 мг в 1 мл раствора Фотогема) и веса тела пациента. Введение препарата производится внутривенно, капельно или струйно при горизонтальном положении больного. Клинические испытания Фотогема впервые были предприняты в феврале 1992 г. и успешно завершены в 1996 г. В настоящее время испытанный в ряде московских НИИ Фотогем разрешён Министерством Здравоохранения России для широкого клинического применения. На сегодняшний день курс ФДТ с этим препаратом прошли более 1500 больных. Выраженный терапевтический эффект получен у 91% пациентов. При этом в 62% случаев наблюдалось полное исчезновение опухолей, а частичная регрессия (уменьшение опухоли более чем в два раза) - в 29% случаев. При ранних формах рака полное излечение наблюдалось у 92% пациентов.
В 1994 г. в России начаты клинические испытания фотосенсибилизатора второго поколения - Фотосенса (Photo sense). Препарат разработан в Московском научно-производственном объединении "НИОПИК" под руководством профессора Г.Н. Ворожцова. Фотосенс представляет собой раствор смеси натриевых солей сульфированного фталоцианина алюминия от ди- до тетразамещённого в дистиллированной воде. Раствор прозрачный, интенсивного сине-бирюзового цвета, без запаха. Фотосенс обладает интенсивной полосой поглощения в красной области спектра с максимумом в водном растворе при 675 нм. Вторая (значительно менее интенсивная) полоса поглощения расположена при 350 нм. Фотосенс имеет ряд преимуществ перед фотосенсибилизаторами первого поколения на основе производных гематопорфирина: высокую фотодинамическую активность в красной области спектра, большую прозрачность ткани для излучения
используемого лазера и, следовательно, возможность лечить более глубоко расположенные опухоли. Препарат вводят в условиях полузатемнённого помещения внутривенно или капельно в однократной дозе 1^2 мг/кг массы тела пациента с предварительным разведением стерильным изотоническим раствором хлорида натрия в соотношении 1:4 за 24^48 ч до лазерного облучения опухоли. В течение 6^10 недель после введения Фотосенса больной должен быть изолирован от яркого солнечного света. Форма выпуска Фотосенса - 0,2% раствор для инъекций в стеклянных флаконах по 50 мл.
В течение последнего десятилетия в ФДТ злокачественных новообразований большой интерес в качестве фотосенсибилизаторов вызывают тетрапиррольные соединения, в частности, производные ряда хлорофилла. При этом одной из проблем ФДТ по-прежнему остаётся повышение селективности накопления фотосенсибилизатора в опухоли, так как следствием низкой селективности накопления является невысокая эффективность лечения и повышенная чувствительность кожи к дневному свету.
При синтезе тетрапирролов наблюдается тенденция к созданию соединений с заданными свойствами на основании структурно-функциональных свойств. Это применимо, в частности, к конструированию и получению новых фотосенсибилизаторов для ФДТ, характеризующихся повышенной туморотропностью и обладающих высокой цитофототоксичностью по отношению к опухолевым клет
