В клинической картине ряда заболеваний внутренних органов довольно часто развивается состояние белковой недостаточности, проявлением которой служит гипо- и (или) диспротеинемия.
Патогенез белковой недостаточности весьма сложен. Он затрагивает различные уровни белкового обмена: клеточный (собственно биосинтез белка) и внеклеточный (белок внеклеточного пространства). При многих патологических состояниях наблюдается дефицит объема циркулирующей крови и внеклеточного плазменного белка — гипопротеинемия, которая сопровождается серьезными нарушениями гемодинамики и метаболизма. Объясняется это многообразным значением белков плазмы для жизнедеятельности организма.
Белки плазмы поддерживают онкотическое давление и кислотно-щелочное состояние, осуществляют транспортную функцию крови. Они обладают способностью связываться с липидами, углеводами, аминокислотами, гормонами, микроэлементами и способствуют их транспортировке к тканям. Белки плазмы, особенно альбумин, обеспечивают определенную вязкость крови, что имеет значение в поддержании уровня давления в сосудах.
Гемодинамическая и транспортная функции крови (плазмы) тесно переплетаются. Следовательно, проблемы адекватной коррекции гемодинамики, транспортной функции крови и парентерального питания тесно взаимосвязаны.
Определяющим фактором комплекса нарушений при белковой недостаточности является именно дефицит белка вследствие особой его функции как пластического материала, необходимого для регенерации тканей, синтеза ферментов, гормонов, иммунных тел и других биологических субстанций, а также поддержания гемодинамики, онкотического давления в крови и тканях и других важных функций организма.
Основу всех тканевых элементов организма составляют белки, которые находятся в состоянии непрерывного метаболизма.
Белковая недостаточность часто бывает обусловлена потерей большого количества белка вследствие усиленного распада его в тканях (лихорадочные состояния, гнойно-септические заболевания, злокачественные опухоли). Довольно частой причиной белкового голодания является недостаточное поступление белков в организм больного (стенозы, опухоли, эзофаго- и кардиоспазмы, дуоденоспазм, анорексия, рвота, диарея и т.д.). Белковая недостаточность может развиваться и в случаях эндогенных нарушений обмена веществ (при патологии печени, поджелудочной железы, тонкого кишечника, щитовидной железы).
Следует отметить, что с первых же дней выраженной белковой недостаточности для энергетических целей, наряду с запасами организма углеводами и жирами, используется и клеточный белок (в первую очередь из мышц). При расходовании запасов источников энергии происходит распад белка и в жизненно важных органах. Проявлением белковой недостаточности является быстро наступающее снижение количества белка в сыворотке крови, печени, почках и других органах.
Образующиеся в тканях в повышенном количестве кетокислоты и другие промежуточные продукты обмена играют определенную роль в нарушении кислотно-щелочного состояния, которое развивается при белковой недостаточности.
Дефицит белка обусловливает нарушение также углеводного, жирового, солевого и витаминного обмена; уменьшается содержание гликогена в печени и мышцах и повышается содержание молочной и пировиноградной кислот; наблюдается торможение включения фосфора в костную систему, железа в костный мозг, усиленное выделение хлоридов и калия, задержка натрия; увеличивается выделение из организма воды. Однако одновременно отмечается накопление воды в тканях, поскольку снижается онкотическое давление плазмы в результате гипоальбуминемии. Нарушение обмена витаминов способствует развитию полигиповитаминоза.
При белковой недостаточности изменяются функции желез внутренней секреции (гипофиза, щитовидной железы, надпочечников). Значительным изменениям подвергаются и функции нервной системы, что проявляется на всех уровнях, включая регуляцию тканевого метаболизма.
Представленные данные свидетельствуют о глубоких нарушениях всех видов обмена при белковой недостаточности. Все это создает предпосылки и диктует необходимость применения рациональных методов парентерального питания у терапевтических больных.
Поскольку белковая недостаточность часто является одним из основных синдромов в клинической картине ряда заболеваний внутренних органов, нередко обусловливая и тяжесть течения процесса, лечение ее чрезвычайно важно.
Купирование белкового дефицита и коррегирование вызываемых им функциональных расстройств не всегда можно достичь путем энтерального питания, особенно при поражении желудочно-кишечного тракта, печени, поджелудочной железы, почек.
Важнейшим методом борьбы с белковой недостаточностью является парентеральное питание. Основной задачей его является обеспечение пластических потребностей организма, нормализация тканевого белкового метаболизма, коррекция энергетического и водно-электролитного баланса.
Актуальность и важность этой проблемы связана с тем, что контингент лиц с нарушением белкового состава крови среди больных с заболеваниями внутренних органов составляет значительный процент. Патология белкового обмена отрицательно влияет на течение основного патологического процесса и нередко имеет существенное значение в неблагоприятном исходе того или иного заболевания.
В настоящее время доказано, что оптимальными препаратами для азотистого парентерального питания являются смеси кристаллических аминокислот и гидролизаты, содержащие аминокислоты. Аминокислотные препараты обеспечивают заместительный эффект. Наряду с этим, они, улучшая условия клеточного питания, стимулируют обменные процессы в органах и тканях, что способствует созданию условий их регенерации. Благодаря стимулирующему действию на обменные процессы печени, аминокислотные смеси улучшают ее функции и, следовательно, способствуют детоксикации организма.
К крупным достижениям современной трансфузиологии следует отнести создание новых препаратов парентерального питания, в том числе аминокислотных смесей и гидролизатов, обогащенных аминокислотами. Все большее внимание привлекает применение в лечебной практике сбалансированных аминокислотных смесей. Такие смеси чистых аминокислот имеют значительные преимущества в сравнении с белковыми гидролизатами, так как не содержат пептидов и имеют большие количества свободных аминокислот. Последние могут быть рационально подобраны в соотношениях, наиболее благоприятных для усвоения организмом при той или иной патологии. Возможность
изменять состав и соотношение аминокислот в растворе приобрела особое значение с накоплением знаний о специфических потребностях организма в отдельных аминокислотах в зависимости от характера патологического процесса.
Применение растворов кристаллических аминокислот, созданных в последние годы, значительно сокращает объем жидкости, вводимой в организм, в то же время обеспечивая его потребности в азоте. Из растворов аминокислот наибольшее распространение за рубежом получили стерамин-С, аминофузин L-600 (ФРГ), мориамин-S и мориамин S-2 (Япония), вамин (Швеция), лева- мин-70 (Финляндия). Некоторые растворы кристаллических аминокислот обогащены углеводами и электролитами.
В Гематологическом научном центре РАМН получен первый отечественный раствор кристаллических аминокислот — полиамин. Препарат представляет сбалансированную смесь 13 L-аминокислот (из них 8 незаменимых) и сорбита. В 1 л препарата содержится 80 г аминокислот (1,14 г общего белка) и 50 г сорбита. Препарат выпускается во флаконах по 100, 200 и 400 мл.
Панамин — сбалансированная смесь 18 L-аминокислот. Состав препарата: аминокислот — 80,0 г/л, общий азот — 11,0±0,15 г/л, триптофан — 1,3±0,4 г/л, Д-сорбит — 50,0±5,0 г/л, pH раствора — 5,0—5,3.
Гидрамин — сбалансированная смесь 18 аминокислот. Он содержит 120,0 г/л аминокислот, в том числе: 2,4 г триптофана, поливинилпирролидо- на — 3%, KCI -0,4 г, СаС12 — 0,4 г, MgCI2 — 0,005 г, pH — 6,0—7,0 содержание аммиака не превышает 1 ммоль/л.
Аминодез — полифункциональный препарат для парентерального питания и дезинтоксикации, обладает высокими анаболическими и дезинтоксика- ционными свойствами. Содержит сбалансированный набор 13 L-аминокислот и низкомолекулярный поливинилпирролидон. Такое совмещение двух функций — детоксикации и коррекции белкового обмена, взаимно усиливающих действие друг друга, выгодно отличает препарат от раздельно применяемых и позволяет уменьшить объем вводимой в организм жидкости. Это особенно важно для детей и пожилых пациентов. Аминодез содержит 13 аминокислот в количестве 80,0 г/л, общего азота — 9,7—12,1 г/л, триптофана — 0,8—1,4 г/л. В качестве энергетического компонента включен Д-сорбит — 50,0±5,0 г/л. Дезинтоксикационные свойства препарата обеспечиваются наличием поливинилпирролидона низкомолекулярного (молекулярная масса — 8 000±2 000) в количестве 30,0±5,0 г/л.
Белковые гидролизаты (гидролизат казеина, гидролизин), различаясь между собой исходным сырьем и технологией процесса получения, по конечному продукту представляют собой растворы, содержащие комплекс аминокислот, жизненно необходимых для организма, и простейшие пептиды.
Гидролизат казеина содержит 0,7—0,95% общего азота, аминный азот составляет 40—60% от общего азота. В препарат включен хлорид натрия, хлорид калия, хлорид кальция и хлорид магния. В настоящее время получен новый улучшенный препарат гидролизата казеина. В нем при помощи новых адсорбентов значительно уменьшено количество гуминовых веществ и аммиака. Препарат обогащен триптофаном.
Гидролизин Л-103 содержит 0,7—0,8% общего азота, причем 45—50% являются азотом свободных аминокислот. К препарату добавлены глюкоза и соли (хлорид натрия, хлорид кальция). В последние годы по усовершенствованной технологии получен гидролизин, в котором уменьшено содержание гуминовых веществ и повышено количество аминокислот.
Гидролизат казеина и гидролизин выпускают во флаконах по 400 мл.
Аминокислотные смеси и белковые гидролизаты хорошо усваиваются организмом, включаясь в его белковый обмен. Поэтому они могут осуществлять функции парентерального питания, при повторном введении восстанавливать и поддерживать положительный азотистый баланс и купировать глубокий дефицит белка в организме.
Скорость введения аминокислотных смесей в течение первых 30 мин 10— 20 капель в минуту, а затем при хорошей переносимости препарата можно постепенно ускорить темп введения до 25—35 капель в минуту для аминокислотных смесей и 40—70 капель для белковых гидролизатов. При более быстром введении препаратов значительная часть введенных аминокислот не усваивается и выводится с мочой.
При превышении рекомендуемой скорости введения аминокислотных смесей и белковых гидролизатов наблюдается гиперемия лица, ощущения жара, головная боль, повышенная температура тела, озноб, тошнота, рвота. При немедленном прекращении инфузии или замедлении скорости введения препарата реакции обычно уменьшаются и быстро прекращаются.
Разовая доза аминокислотных смесей и белковых гидролизатов составляет 400 мл, курсовая в среднем 2 000—4 000 мл (определяется врачом индивидуально). Растворы вводят ежедневно или через день.
Ранее с целью парентерального питания широко применялись плазма и ее препараты (альбумин, протеин), оказывающие заместительное действие.
Изучение биосинтеза белковой молекулы показало, что введенные в сосудистые русла организма цельные белки крови не могут в неизмененном виде использоваться для пластических целей и превращаться в тканевые белки. Период их расщепления до аминокислот занимает значительные сроки. Однако белковые препараты способны длительно циркулировать в сосудистом русле, этим они обеспечивают быстрое устранение дефицита белков плазмы, стойкое повышение онкотическош давления, объема циркулирующей крови и улучшение гемодинамики. Вследствие этого препараты плазмы оказывают положительное влияние на все виды обмена веществ, особенно белкового, и могут по определенным показаниям применяться при различных патологических состояниях. В частности, трансфузии альбумина показаны и высокоэффективны при выраженной гипоальбуминемии.
Свежезамороженная плазма является универсальным препаратом в том смысле, что содержит все факторы, присущие нормальному организму (содержание альбуминов, белков свертывающей системы, гамма- и иммуноглобулинов, витаминов, минеральных веществ, гормонов и др.). Плазма свежезамороженная ввиду практически полной сохранности биологических функций является наиболее эффективной.
Плазму свежезамороженную получают методом плазмафереза или центрифугированием цельной крови в течение 2—6 ч с момента взятия ее от донора. Плазму немедленно замораживают и хранят при температуре не выше —20 °С до одного года. За этот период времени в ней сохраняются лабильные факторы системы гемостаза. Непосредственно перед переливанием плазму свежезамороженную оттаивают в водяной бане при температуре 37—38 °С. В оттаянной плазме возможно появление хлопьев фибрина, что не препятствует переливанию через стандартные пластикатные системы, имеющие фильтры. Появление значительной мутности, массивных сгустков свидетельствует о недоброкачественности плазмы, и ее переливать нельзя. Плазма свежезамороженная должна быть одной группы с кровью больного по системе АВО. Размороженная плазма до переливания может сохраняться не более 1 ч. Повторное ее замораживание недопустимо. Разовая доза плазмы 150,0—250,0 мл.
Альбумин — препарат, полученный путем фракционирования донорской плазмы. Он является одним из наиболее эффективных средств в нормализации коллоидно-осмотического давления крови и играет существенную роль в борьбе с гипоальбуминемией. Следует учитывать, что 1 г альбумина при внутривенном введении связывает 20 мл интерстициальной жидкости, снижая гид- рофильность тканей.
Способность альбумина связывать продукты метаболизма, токсины, пигменты определяет дезинтоксикационные его свойства. Альбумин осуществляет транспорт лекарственных веществ, регулирует активность гормонов, оказывает гемодинамическое действие благодаря способности повышать онкотичес- кое давление плазмы и улучшать реологические свойства крови больного.
Преимуществами раствора альбумина перед плазмой являются:
- его высокое коллоидно-осмотическое давление, позволяющее вводить меньшие дозы альбумина (100 мл 20% раствора альбумина по своему онкоти- ческому давлению равноценны 500 мл плазмы);
- растворы альбумина содержат меньше ионов натрия, что имеет большое значение при использовании их с дегидратационной целью при отеках;
- применение альбумина исключает перенос реципиенту вируса гепатита и приобретенного иммунодефицита, поскольку препарат подвергается прогреванию при 60 °С в течение 10 ч.
Альбумин применяется в виде 5%, 10% и 20% растворов, выпускается во флаконах емкостью 100—200 мл.
Разовая доза препарата зависит от концентрации альбумина в растворе и исходного состояния больного. При использовании 20% раствора разовая доза может быть ограничена 100 мл, менее концентрированные растворы альбумина (5—10%) следует применять в дозе 200—300 мл.
Протеин — препарат плазмы донорской крови. Он может быть получен также из плацентарной и абортной крови. Препарат представляет собой пастеризованный раствор стабильных белков плазмы. Он содержит до 4,3—4,8% плазменных белков, состоит в основном из альбумина (75—80%) и термоустойчивых а- и р-глобулинов (25—20%). Препарат не содержит термолабильных белков — фибриногена и у-глобулина.
Протеин оказывает нормализующее действие на белковый обмен и гемодинамический эффект. Благодаря большому содержанию альбумина протеин обладает достаточно высокой онкотической активностью. Последний содержит до 2,5 мг % трехвалентного железа. Пастеризация препарата (прогревание при 60 °С в течение 10 ч) обеспечивает инактивацию вирусов гепатита.
Протеин отличается от плазмы высоким содержанием альбумина, инактивацией вирусов, возможностью хранения в жидком виде при комнатной температуре. От растворов чистого альбумина препарат отличается большой экономичностью, доступностью, сохранением стабильных белков и некоторых других факторов (эритропоэтический фактор, железо и др.). Однако следует учитывать более низкую концентрацию общего белка в протеине, в частности альбумина, в сравнении с 20% раствором альбумина и, следовательно, меньшую онкотическую активность протеина. Это дает основание применять препарат у больных при умеренной степени белковой недостаточности и нерезко выраженном отечно-асцитическом синдроме.
Протеин выпускается во флаконах по 250, 400 и 500 мл. Протеин применяется в разовой дозе 250 мл.
Трансфузии плазмы и ее препаратов производят с интервалом в 2—3 дня, курс в среднем до 5—6. При применении плазмы и ее препаратов могут возникнуть аллергические реакции. Мерами профилактики реакций при лечении больных белковыми гидролизатами и аминокислотными смесями являются следующие:
- медленное капельное введение препаратов со строгим соблюдением скорости введения;
- проведение биологической пробы;
- применение белковых гидролизатов и аминокислотных смесей с 5—10% раствором глюкозы (1 : 1);
- сочетанное использование препаратов парентерального питания и регуляторов обмена веществ (анаболические стероиды, витамины), которые повышают усвояемость аминоазота;
- больным с аллергическими явлениями в анамнезе перед инфузией препаратов парентерального питания введение антигистаминных средств;
- капельные трансфузии плазмы и ее препаратов.
Частичное парентеральное питание в сочетании с энтеральным питанием при заболеваниях внутренних органов более распространено, чем только одно полное парентеральное питание.
Показаниями к назначению парентерального питания служат заболевания, часто сопровождающиеся развитием белковой недостаточности, выражающейся в гипо- или диспротеинемии. К ним относятся хронические диффузные заболевания печени (хронический гепатит и цирроз печени), почек (хронический гломерулонефрит и пиелонефрит), тяжелые и осложненные формы язвенной болезни желудка и 12-перстной кишки, постгастрорезекционный синдром, хронический энтероколит, хронический панкреатит, хронические неспецифические заболевания легких, амилоидоз, рак различной локализации.
В патогенезе дефицита белка и других нарушений белкового обмена при вышеуказанных заболеваниях большую роль играют расстройства процесса
синтеза белка в печени, его повышенный катаболизм, нарушение всасывания белка и патология его выведения.
Основными жалобами этих больных обычно являются: общая слабость, быстрая утомляемость, плохой аппетит, диспепсические явления, похудание, кашель с большим количеством мокроты, лихорадка.
Клиническая картина заболевания многообразна и характеризуется рядом расстройств, обусловленных как основным заболеванием, так и белковым дефицитом в организме. Часто у больных отмечается истощение, астено-вегета- тивный, болевой и демпинг-синдромы, отечно-асцитический синдром, интоксикация, нарушение водного, витаминного и электролитного баланса, дистрофия внутренних органов.
Как правило, у всех больных имеется гипо- или диспротеинемия в виде гипоальбуминемии и часто гипергаммаглобулинемии. Часто отмечается диса- миноацидемия. Нередко наблюдается нарушение функционального состояния печени, о котором свидетельствует повышение содержания билирубина, активности аминотрансфераз, показателей бромсульфалеиновой и тимоловой проб, снижение протромбиного индекса, содержания холестерина, показателей сулемовой пробы. В ряде случаев отмечается снижение уровня калия и натрия в сыворотке крови, анемия.
Путями коррекции белковой недостаточности являются:
- лечение основного заболевания, вызвавшего белковый дисбаланс;
- непосредственная количественная и качественная коррекция белковых нарушений организма с помощью средств парентерального белкового питания;
- улучшение метаболизма белков (применение анаболических гормонов, витаминов).
Парентеральное питание следует проводить на фоне патогенетических методов лечения соответствующих заболеваний. С целью купирования белкового дефицита показано применение следующих основных инфузных сред: аминокислотных смесей (полиамина, панамина, гидрамина), белковых гидролизатов (усовершенствованного белкового гидролизата казеина, гидролизина).
Основными критериями оценки лечебной эффективности применяемых сред являются: общее состояние больных, динамика клинических проявлений заболевания (масса тела, диспепсические расстройства, диурез, желтуха, степень интоксикации), белковый состав сыворотки крови, аминный азот мочи, инкремент мочевины сыворотки крови, функциональное состояние печени (билирубин, тимоловая, сулемовая и бромсульфалеиновая пробы, холестерин, аланин- и аспартатаминотрансферазы, гаммаглутамилтранспептидаза, фибриноген, протромбиновый индекс), почек (мочевина, остаточный азот, креатинин), электролиты сыворотки крови (калий, натрий), гематологические показатели.
В исходном состоянии у больных циррозом печени часто наблюдается значительная гипопротеинемия и особенно диспротеинемия за счет снижения содержания альбумина и повышения глобулиновых фракций, главным образом у-глобулина. Имеется нарушение функционального состояния печени, о чем свидетельствует повышение уровня билирубина, в основном за счет связанной его фракции, активности аланин- и аспартатаминотрансфераз, гам- маглутамилтранспептидазы, показателей тимоловой и бромсульфалеиновой
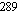 10—5515
10—5515
проб, снижение протромбинового индекса, содержания холестерина, показателей сулемовой пробы. Выведение аминного азота в пределах нормы. Нередко отмечается анемия, гипокалиемия.
Больным с тяжелым течением заболевания, значительным белковым дефицитом (общий белок ниже 60 г/л) рекомендуется применение аминокислотной смеси (полиамин, панамин, гидрамин) в разовой дозе 400 мл, через день (на курс 6—8 инфузий). Введение аминокислотных смесей способствует улучшению общего состояния больных, повышению аппетита, уменьшению или купированию проявлений астенического, болевого синдромов, диспепсических расстройств, явлений интоксикации, уменьшению желтухи. У ряда больных непосредственно после инфузии отмечается увеличение диуреза. Инфузии аминокислотных смесей способствуют увеличению массы тела больных, повышению содержания общего белка, альбумина и снижению а2- и у-глобулина.
При динамическом исследовании инкремента мочевины (разница в концентрации мочевины в крови до и после введения препарата) и аминного азота мочи наблюдаются изменения в пределах нормальных колебаний, что указывает на хорошую усвояемость препарата. У больных выявлено улучшение функционального состояния печени, повышение содержания калия в сыворотке крови в сравнении с исходной умеренной гипокалиемией. У пациентов с сопутствующей анемией в ряде случаев отмечается повышение уровня гемоглобина и числа эритроцитов.
Особая тактика лечения необходима больным циррозом печени в стадии декомпенсации с нарушением способности печени к дезаминированию аминокислот и синтезу белка, резкой гипоальбуминемией, выраженным отечноасцитическим синдромом. С целью быстрого восполнения дефицита плазменного и внутриклеточного белка в этих случаях рациональна комплексная терапия: использование плазмы или ее препаратов (альбумин) в сочетании с аминокислотными смесями. Трансфузии растворов альбумина не только уменьшают выраженность гипоальбуминемии, но и оказывают диуретическое и де- зинтоксикационное действие. Благодаря способности растворов альбумина увеличивать клиренс осмотически свободной воды их используют для лечения гипонатриемии у больных циррозом печени с асцитом.
Больным циррозом печени с белковой недостаточностью и глубокой анемией целесообразно применение аминокислотных смесей в сочетании с трансфузиями эритроцитной массы, а при сопутствующем гемолизе — в комбинации с трансфузиями отмытых или размороженных эритроцитов. Больным циррозом печени со средней тяжестью течения заболевания преимущественно также следует использовать аминокислотные смеси, но может быть рекомендовано и применение белковых гидролизатов. Наряду с улучшением общего состояния больных, уменьшением диспепсических расстройств, желтухи, под влиянием инфузий гидролизатов наблюдается повышение содержания общего белка, альбумина, уменьшение уровня у-глобулина. Иммуноэлекгрофоретическое исследование сывороточных белков позволяет выявить увеличение содержания гаптоглобина, р-глобулина и а2-липопротеида, нормализацию агглико- протеида и понижение концентрации IgM и IgG. Отмечается отчетливое положительное действие белковых гидролизатов также на аминокислотный состав крови: повышенное до лечения содержание в сыворотке аминокислот понижается, а сниженное, наоборот, увеличивается. Способствуя уменьшению или купированию диспротеинемии и дисаминоацидемии, гидролизатотерапия оказывает положительное влияние на функциональное состояние печени.
Важная область применения препаратов парентерального питания — заболевания желудочно-кишечного тракта.
При язвенной болезни желудка и 12-перстной кишки, в случаях ее осложнения стенозом привратника (в предоперационном периоде) показано применение аминокислотных смесей, а также и гидролизатотерапии, способствующих рубцеванию язвы, купированию явлений обострения заболевания, уменьшению или исчезновению явлений гастрита и дуоденита. У большинства больных отмечается повышение общего белка и альбумина в сыворотке крови, улучшение функционального состояния печени, поджелудочной железы, кишечника. Разовая доза аминокислотных препаратов 400 мл (на курс 5—8 инфузий), гидролизатов 400 мл (на курс 10—14 инфузий).
У больных с постгастрорезекционным синдромом часто наблюдается выраженная белково-витаминная недостаточность, играющая важную роль в патогенезе астении, иногда и анемии (протеинопривной). При постгастроре- зекционной анемии и астении белковая терапия (инфузии аминокислотных смесей или белковых гидролизатов в зависимости от тяжести течения патологического процесса) в сочетании с витаминами и при необходимости с парентеральной железотерапией играет важную роль не только в купировании белкового дефицита, но и в улучшении функционального состояния печени. Аминокислотные препараты вводят в разовой дозе 400 мл в среднем 5—6 раз, белковые гидролизаты — в разовой дозе 400 мл до 10—12 раз на курс лечения.
У больных с выраженной белковой недостаточностью и глубокой анемией целесообразно инфузии аминокислотных смесей сочетать с трансфузиями эрит- роцитной массы. У больных хроническим энтероколитом, сопровождающимся расстройствами усвоения белков и развитием тяжелой белково-витаминной и минеральной недостаточности, при применении аминокислотных смесей или белковых гидролизатов, наряду с выраженным клиническим эффектом (уменьшение адинамии, улучшение аппетита, исчезновение или уменьшение диспепсических расстройств, болей в животе, прекращение поносов), отмечается улучшение белкового (повышение уровня общего белка, альбумина) и аминокислотного (повышение уровня сниженных и появление дефицитных в исходном состоянии аминокислот) состава крови. Аминокислотные смеси в разовой дозе 400 мл применяются на курс 6—8 раз, белковые гидролизаты — по 400 мл 12—14 раз.
У больных хроническим панкреатитом, сопутствующим хроническим гепатитом, выраженной белковой недостаточностью наиболее эффективным является применение аминокислотных смесей в разовой дозе 400 мл через день, на курс до 6—8 инфузий.
Парентеральное питание используется также при заболеваниях почек. У больных хроническим гломерулонефритом и хроническим пиелонефритом с белковой недостаточностью, отечным синдромом положительный эффект наблюдается при применении аминокислотных смесей в сочетании с препаратами плазмы. В случаях белковой недостаточности и геморрагических осложнений целесообразно применение плазмы свежезамороженной или нативной. При белковой недостаточности, сочетающейся с глубокой анемией, следует использовать аминокислотные смеси в комбинации с трансфузиями эрит- роцитной массы или отмытых эритроцитов.
При развитии у больных амилоидоза почек с массивной протеинурией, гипопротеинемией, выраженной гипоальбуминемией целесообразно проведение курса лечения аминокислотными смесями, что способствует уменьшению степени белковой недостаточности, некоторому увеличению диуреза, уменьшению асцита и отеков. Более выраженный терапевтический эффект удается получить при использовании аминокислотных смесей в сочетании с альбумином или нативной плазмой. Аминокислотные смеси применяют в разовой дозе 400 мл через день, на курс 10—12 инфузий, 10% альбумин по 200 мл 4—6 трансфузий, плазму по 150—250 мл 4—6 трансфузий на курс лечения. Введение альбумина в сочетании с диуретиками у больных с нефротическим синдромом способно значительно увеличить диурез, даже если увеличение концентрации альбумина в крови будет небольшим и кратковременным.
У пациентов с хроническими легочными нагноениями, хронической пневмонией, сопровождающимися белковой недостаточностью, повторные инфузии препаратов парентерального питания (преимущественно аминокислотные смеси или белковые гидролизаты) в сочетании с антибиотиками способствуют улучшению общего состояния, устранению или уменьшению интоксикации, увеличению массы тела.
Отмечается повышение содержания общего белка в сыворотке крови за счет увеличения альбуминовой фракции, уменьшение степени диспротеине- мии (снижение а2-глобулина и у-глобулина), улучшение функционального состояния печени, о чем свидетельствует повышение уровня протромбинового индекса, динамика показателей осадочных проб.
При раке различной локализации (пищевода, желудка, кишечника, яичников) в качестве сред парентерального питания могут применяться аминокислотные смеси или белковые гидролизаты.
Опыт клинических наблюдений показывает, что независимо от характера заболевания и применяемых трансфузионно-инфузионных сред лечебная эффективность азотистых препаратов для парентерального питания в значительной степени повышается при сочетанном их применении с углеводами и регуляторами обмена веществ: анаболическими стероидами, витаминами, инсулином, метилурацилом — средствами, которые усиливают анаболические эффекты парентерального питания. Об этом свидетельствует положительная динамика клинических симптомов, характеризующих улучшение белково-азотистого обмена в целом: прибавка в весе, более полная и быстрая ликвидация или уменьшение проявлений полигиповитаминоза, улучшение тургора тканей и мышечного тонуса, обратное развитие других основных симптомов заболевания, более выраженное улучшение белкового состава сыворотки крови.
В качестве энергетического источника при частичном парентеральном питании у больных с заболеваниями внутренних органов может быть использована глюкоза в виде 5—10% раствора в количестве 300—500 мл на инфузию.
Аминокислотную смесь или белковый гидролизат и глюкозу вводят одновременно или последовательно. Жировые эмульсии, учитывая частичный характер парентерального питания и контингент больных с преимущественным поражением печени, применять не рекомендуется. Ретаболил назначают больным в виде 5% раствора по 1 мл или нероболил — 2,5% раствора по 1 мл внутримышечно 1 раз в 7 дней, витамин В12 — по 200 мкг ежедневно, аскорбиновую кислоту — 5% раствор по 5 мл внутривенно.
Белковая недостаточность при многих заболеваниях обычно сопровождается дефицитом как внутриклеточного, так и внеклеточного (плазменного) белка. Особенно выражен дефицит плазменного белка при гнойно-септических процессах, алиментерной дистрофии, циррозе печени, энтеритах, что сопровождается снижением коллоидно-осмотического давления, олиговолемией и расстройствами гемодинамики.
Исходя из механизма развития белковой недостаточности, при лечении ее необходимо компенсировать дефицит внеклеточного плазменного белка и купировать недостаток внутриклеточного белка. Для реализации этих задач применяют трансфузионно-инфузионные средства направленного действия. С целью компенсации дефицита внеклеточного белка используют трансфузии плазмы и ее препаратов (альбумин). Недостаток внутриклеточного белка восполняется применением аминокислотных смесей или белковых гидролизатов.
В случаях глубокой белковой недостаточности с целью коррекции внутритканевого и внутрисосудистого дефицита белка целесообразно комбинированное применение аминокислотных смесей и препаратов плазмы в сочетании с углеводами и регуляторами обмена белка (анаболические стероиды, инсулин, витамины группы В, метилурацил).
Приводим клиническое наблюдение.
Больная Д., 45 лет, диагноз: портальный цирроз печени. В анамнезе вирусный гепатит. Больна в течение 8 лет. В клинической картине заболевания преобладает выраженный отечноасцитический синдром. При R-скопии пищевода и желудка — варикозное расширение вен. Спленомегалия. Наблюдается белковая недостаточность, значительное нарушение функционального состояния печени. До поступления в клинику лечение в амбулаторных условиях было малоэффективно.
Больной в комплексной терапии (гепатозащитные, мочегонные препараты, витамины группы В, анаболические стероиды) применялись инфузии полиамина по 400 мл с интервалом 2—3 дня, N6. Несколько увеличился диурез, уменьшился асцит. Однако клинический эффект был недостаточным и решено сочетать инфузии полиамина с трансфузиями нативной плазмы в разовой дозе 150 мл, N5. На этом фоне отмечено значительное увеличение диуреза, уменьшение асцита и отеков. Наряду с этим, имело место улучшение показателей белкового обмена, функциональных проб печени. Наблюдалось также повышение уровня гемоглобина, увеличение числа лейкоцитов и тромбоцитов. Динамика некоторых лабораторных тестов представлена на рис. 2.
Парентеральное питание показано при различных формах лейкозов с целью улучшения состояния питания организма больных, уменьшения степени побочных токсических эффектов химиотерапии, стимуляции гемопоэза в периоде цитостатической миелодепрессии (К.М. Абдулкадыров и соавт., 1990). По мнению авторов, основными показаниями для назначения парентерального питания больным острыми лейкозами и хроническим лимфолейкозом являются:
— синдром «недоедания», характеризующийся потерей 10—30% массы тела за короткий срок (1—2 мес), гипопротеинемия и гипоальбуминемия;
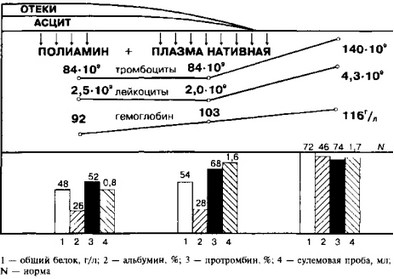
Рис. 2 Динамика некоторых клинических симптомов и лабораторных показателей больной Д.
- язвенно-некротическое поражение слизистой оболочки пищеварительного тракта;
- дисфагия, обусловленная нейролейкозом;
- профилактика метаболических нарушений и токсических осложнений индукционной химиотерапии в первичноактивной фазе острого лейкоза.
Парентеральное питание направлено на:
- коррекцию нарушений метаболизма белков;
- улучшение переносимости химиотерапии;
- ускорение купирования индуцированной химиотерапией глубокой лейкопении.
Таким образом, назначение парентерального питания у больных лейкозами целесообразно как с лечебной целью при наличии клинико-лабораторных признаков белковой недостаточности, так и с целью предупреждения метаболических нарушений в процессе химиотерапии.
Препаратами для парентерального питания являются: аминокислотные смеси, белковые гидролизаты, энергетические компоненты, физиологические регуляторы обмена веществ, сбалансированные растворы электро
