АМЕНОРЕЯ
Это патологическое отсутствие менструаций у женщины. Может носить первичный и вторичный характер. В соответствии с уровнем локализации патологического процесса различают семь групп аменореи: 1) корково-гипоталамическая; 2) гипоталамо-гипофизарная; 3) гипофизарная; 4) яичниковая; 5) маточная; 6) при заболеваниях щитовидной железы; 7) при заболеваниях надпочечников. Для оптимизации лечебного процесса необходимо учитывать причинно-следственные связи в развитии первичной аменореи (табл. 2).
Табл. 2. Причины первичпоб аменореи Уровень поражения
Центрачьная нервная систе- Органические заболевания; опу- ма (ЦНС). гипоталамус холь; инфекция; психозы; функцио
нальные нарушения; блокада рили- зинг-гормонов фармпрепаратами
Гипофиз Врожденная патолошя; опухоль
Яичники Агенезия яичников; днегеиезия яич
ников; опухоль; воспаление
Этиологические факторы
 Аплазия; деструкция эндометрия (туберкулез)
Аплазия; деструкция эндометрия (туберкулез)
Пороки развития: агенезия гимена, атрезия влагалища, аплазия влагалища
Врожденная гиперплазия корм надпочечников
Гипотиреоидизм; ожирение
В неразрывной связи с предстоящим лечением аменореи стоят вопросы дифференциальной диагностики ее формы. Основные пути проведения диагностики следующие:
- Учет семейного анамнеза. Отсутствие менструаций у близких родственников может указывать на наличие «чистой» формы дисгенезии гонад, тестикулярную феминизацию.
- Выяснение особенностей препубертатного и пубертатного периода. Нормальное развитие вторичных половых признаков указывает на функционирование яичников и достаточную эстрогенизацию. В таких случаях причина аменореи — вне гонад. При общем осмотре устанавливают классический синдром Шсрешевского — Тернера. При бимануальном исследовании — пороки развития половых органов.
- Определение полового хроматина у всех больных с первшшой аменореей (в медико-генетической консультации). Возможные варианты:
А. Наличие полового хроматина — гипогонадотропный гипогонадизм, гипоплазия яичников, АГС, опухоль яичников, ЦНС, дисгенезия гонад (кариотип XX). Необходимо выполнить прогестероновую пробу и исследование мочи на 17-кетостероиды (17-КС). Менструальная реакция на гестагены наблюдается при адреногенитальном синдроме или опухоли яичников. Для их дифференциального диагноза показана проба с дексаметазоном. Отрицательная проба с прогестероном требует проведения циклической гормональной пробы и позволяет исключить маточную форму аменореи. При положительной циклической гормональной пробе показано исследование содержания ФСГ. При высоком уровне его гонады не способны отвечать на гонадотропную стимуляцию (дисгенезия гонад или синдром резистентных яичников) — необходимо про-
ведение УЗИ, пельвиографии. Низкое содержание ФСГ свидетельствует о недостаточности гипоталамо-гипофи- зарной системы. Обязательным при аменорее является исследование пролактина в крови.
Б. Отсутствие полового хроматина — наблюдается при синдроме Шсрешевского — Тернера, мозаииизме ХО/ХУ, «чистой» форме дисгенсзии гонад (кариотип ХУ) и тестикулярной феминизации. Чтобы различать их, необходимо выявить y-хромосому. Флюоресценция у-хромосомы наблюдается при мозаииизме ХХ/ХУ, ХО/ХУ, «чистой» форме дисгенезии гонад, тестикулярной феминизации. Наличие матки отличает первые две формы патологии от тестикулярной феминизации. Отсутствие у-хромосомы указывает на дисгенезию гонад (кариотип ХО) или моза- ицизм ХХ/ХО. Для их дифференциации существенное значение имеет вид больной, кариотип. Для окончательного диагноза показано исследование биоптата тканей гонад.
Методы лечения больных с первичной аменореей разделяют на консервативные и хирургические. Консервативное лечение должно быть комплексным, этапным, этио- ЯОГТИеским, индивидуальным и патогенетически обоснованным.
Фармакотерапия. Включает психотерапию, седативные средства, режим труда и отдыха, курсовую витаминотерапию (2—3 раза в год, по 15—20 дней).
Гормональная терапия. Цель ее — имитировать по возможности гормональный гомеостаз в соответствии с возрастом больной. Лечение проводят под контролем тестов функциональной диагностики (ТФД) и по возможности — экскреции гормонов в моче и определения содержания их в плазме крови. Начинать терапию необходимо как можно раньше, сразу же после установления задеъ.жки полового развития (ЗПР), и с малых доз эстрогенов (во избежание гиперэстрогении). Рекомендуем несколько схем’, осуществляемых поэтапно.
Схема 1. 1-Z?тап (подготовительный). Цель - подготовить половую систему к последующей циклической гормонотерапии. Основные компоненты этапа:' I) проба на переносимость эстрогенов; 2) назначение эстрогенов по нескольким вариантам; 3) влагалищная диатермия (ин- дуктотермия). Варианты эстрогенотерапии: а) введение димэстрола — по 1 мл 0,6 %-го р-ра в/м 1 раз в 3—4 нед. в течение 4—8 мес.; по 2 мл 0,6 %-го р-ра в/м однократно с повторением через 30 дн.; б) подсадка таблеток эстрадиола — 20 мг с повторением через 40—80 дн.; в) введение эстрадиола дипропионата — по 1 мл 0,1 %-го р-ра через 2
дня в/м курсами по 20 дн., перерый — 10 дн., длительность — 3 мес.
Первыми на терапию эстрогенами начинают реагировать молочные железы (через 6—12 дн.) — в виде увеличения их с нагрубанисм. Вторичные половые признаки развиваются постепенно, спустя 1—3 года систематической терапии. Через 2—3 мес. от начала лечения в коль- поцитограммах исчезают атрофические клетки, появляется складчатость влагалища, через 1—2 года заметно увеличение матки.
- й этап (циклтеская гормонотерапия). Проводится по одной из нижеследующих методик. На 1, 2, 3, 5, 7-й дни цикла вводят 10 000 ЕД фолликулина или 1 мл 0,1 %-го р-ра эстрадиола дипропионата; или на 9, 11, 13-й дни цикла вводят 10 000 ЕД эстрогенов в сочетании с 1 %-м р-ром прогестерона в количестве 1 мл в/м в одном шприце; или на 15—21-й дни цикла вводят прогестерон в той же дозе. При отсутствии месячных через 10 дн. приступают к новому курсу. В случае появления менструаций проводят следующий этап лечения.
- й этап — включает три курса терапии гормонами: на 4, 6, 8, 10, 12-й дни цикла назначают в/м эстрогены по 10 000 ЕД; на 14, 16, 18-й дни — 10 000 ЕД эстрогенов и 1 мл 1 %-го р-ра прогестерона в одном шприце; на 20—25-й дни цикла — в/м прогестерон в той же дозе.
- й этап: на 10, 12-й дни цикла — эстрогены, на 14, 16, 18-й дни — комбинацию эстрогенов и прогестерона и на 21—23-й дни цикла — в/м 3 мл 1 %-го р-ра прогестерона.
Схема 2. 1-й этап. Вводят следующие гормональ
ные препараты: эстрогены — по 10 000 ЕД ежедневно или через день в течение 1—2 мес. до заметного увеличения матки; синэстрол — по 1 мг 2 раза в день изш 0,1 %-й р-р по 1 мл вводят в/м ежедневно в тlt;ччеиие
- 6 недель; эстрадиола дипропионат — 0,1 %,-й р-р по 1 мл в/м в течение 1-2 мес. Прогестерон используют в виде 1 %-го р-ра по 1 mjj 1{/м в течение 6—8 дн. после подготовки ЭСТПйенами.
- п этГиП Назначают микрофоллин — по 0,05 мг внутрь Ежедневно с 5-го по 24-й день цикла ц норколут (ацето- мепрогенол, норэтистсрона ацетат) — по 1 табл, внутрь с
- го по 25-й день цикла.
- й этап. Применяют микрофоллин — по 1 табл. (0,05 мг) с 5-го по 24-й день цикла и хлормадинона ацетат — по 0,002 г ежедневно с 16-го по 25-й день цикла.
- й этап. Используют синтетические прогестины (СПП) разных поколений в циклическом режиме.
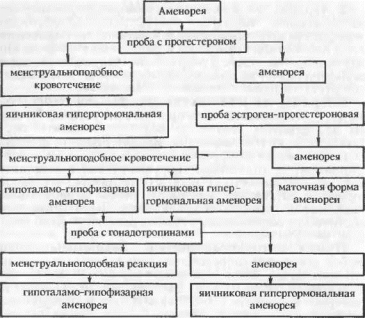
Рис. I. Схема диагностики формы аменореи и определения лечебной тактики.
Схема 3. Назначают микрофоллин — по 0,01 мг 2 раза в день внутрь в течение 3—4 недель, затем гестагены (5— 10 мг/сут.) в течение 6—8 дней. Курс лечения повторяют
- 6 раз.
При вторичной аменорее прекращение менструации наступает на срок 5—6 мес. и более, и вызвано оно различных™ повреждающими факторами. Диагностику уровня поражения и соответствующую лечебную тактику определяют исходя из схемы, представленной на рис. 1.
Выделяют три группы гормональных диагностических проб: 1. Пробы на стимуляцию (прямые) — позволяют установить, связана ли недостаточность функции периферической эндокринной железы с поражением самого органа или с недостаточностью гипофизарной (гипоталамической) стимуляции. При положительной пробе (усиление деятельности периферической железы) генез заболевания центральный; при отрицательной (реакция отсутствует) — первичное поражение самой железы.
- Пробы на подавление (обратные) — позволяют установить, связана ли гиперфункция (дисфункция) периферической эндокринной железы с ее поражением или с избыточной стимуляцией со стороны гипофиза. При положительной пробе (уменьшение секреции гормонов периферической железы) генез заболевания центральный; при отрицательной — поражена сама железа.
- Пробы на избирательность действия гормона — это разновидность проб на стимуляцию. Показаны для решения вопроса о том, какая именно периферическая железа поражена. Вводят гормон гипофиза. Если показатели дисфункции усиливаются (проба положительная) — это означает нарушение той эндокринной железы, деятельность которой стимулируется введенным гормоном. Отсутствие изменений (проба отрицательная) указывает на иной генез заболевания. Выполнение диагностических гормональных проб осуществимо даже в женской консультации.
Проба с прогестероном. Показания: аменорея любой этиологии (определение эстрогенной насыщенности организма). Методика: вводят в/м 10—20 мг/сут. прогестерона в течение 3—5 дн. или 125 ли 17-оксипро- гестерона капроната (17-ОПК) в/м, или назначают нор- колут 10 мг/сут. внутрь в течение 5 дней. Оценка: положительная реакция — при нерезко выраженной недостаточности яичников, отрицательная — при маточной, ги- поталамо-гипофизарной, яичниковой аменорее.
Проба с эстрогенами и прогестероном. Показания: аменорея. Методика: в течение 10—14 дн. назначают эстрогены (фолликулин 20 000 ЕД, эстрон 2 мг, синэстрол 2 табл.) ежедневно. Затем в течение 3—5 дн. вводят прогестерон — по 10—20 мг/сут. Оценка: положительная проба (появление кровотечения) свидетельствует о гипофункции яичников и исключает маточную форму аменореи, отрицательная — указывает на маточную форму аменореи.
Проба с эстрогенами. Показания: аменорея. Методика: назначают в течение 8—10 дн. 2 мг эстрона (2 табл, микрофоллина). Оценка: положительная проба (кровотечение спустя неделю после окончания приема эстрогенов) свидетельствует о сохранении чувствительности эндометрия и эстрогенной недостаточности; отрицательная — о нарушении рецепции эндометрия.
Проба с гонадотропинами. Показания: установление пришиты ановуляции при высокой или умеренной эстрогенной насыщенности. Рассчитана на дифференциальный диагноз между гипоталамо-гипофизарной и ова
риальной аменореей. Методика: вводят по 1500 ЕД в/м хориогонина (ХГ) в течение 3—5 дн. ежедневно, начиная с 14-го дня цикла или в любой день (аменорея); назначают пергонал — по 5000 ЕД в/м ежедневно в течение 6—10 дн., или фолистиман — по 200 ЕД в/м 3—5 дн., или менопаузальный гонадотропин — по 75 ЕД в течение 6—10 дн. Оценка: положительная проба наблюдается при гилотала- мо-гипофизарной аменорее, отрицательная — при яичниковой.
Проба с синтетическими прогестинами (СПП). Показания: уточнение генеза гиперандрогении. Методика: один из имеющихся СПП любого поколения, лучше с одинаковым содержанием эстрогенного и гестагенного компонентов, назначают по 2 табл, в день в течение 10 дней. До и после пробы определяют экскрецию 17-ксто- стероидов (I7-KC). Оценка: если экскреция 17-КС снижается на 50 % и более (положительная проба) — имеется яичниковая гиперандрогения; при отсутствии изменений (отрицательная проба) — надпочечниковая гиперандрогения.
¦Проба с гонадотропин-рилизинг-гормоном. Показания: дифференциальный диагноз между аменореей гипофизарного и гипоталамического генеза. Методика: 100 мкг ЛГ-РГ вводят в/в, до и после пробы исследуют базальную температуру, содержание ФСГ и Л Г в плазме крови. Оценка: увеличение секреции ФСГ и Л Г, повышение базальной температуры на 0,4—0,6 °С (положительная проба) свидетельствует о гипоталамической аменорее; отсутствие изменений (отрицательная проба) — об аменорее гипофизарно-яичникового генеза.
Проба с АКТ Г. Показания: наличие стертой вирилизации при нормальном или на верхней границе нормы уровне 17-КС для подтверждения надпочечникового генеза опухоли. Методика: вводят в/м 1 мл синактена (АКТГ пролонгированного действия). Оценка: неадекватная реакция на стимуляцию (повышение экскреции 17-КС в среднем на 100 %) указывает на нарушение функции надпочечников.
Проба с кломифеном. Показания — дифференциальный диагноз функциональной недостаточности гипо- таламо-гипофизарной системы от яичниковой аменореи. Методика: кломифен (или его аналоги) — по 50—100 мг/сут. с 5-го по 9-й день от начала индуцированной гестагенами или СПП менструальноподобной реакции. Оценка: активация функции яичников, повышение уровня гонадотропинов в крови в 1,5—2 раза по сравнению с исходным (положительная проба) свидстельствуют-еьфунк-
циональной недостаточности гипоталамо-гипофизарной системы; отрицатслтgt;ная — о яичниковой форме аменореи.
Проба с прсднизолоном. Показания — дифференциальный диагноз гиперплазии и опухоли коры надпочечников. Методика: назначают внутрь по 20 мг в день преднизолона в течение 5 дней. До и после пробы определяют уровень 17-КС в моче. Оценка: уменьшение суточной экскреции 17-КС на 50 % и более (положительная проба) свидетельствует о гиперплазии коры надпочечников; отсутствие изменений (отрицательная проба) — о наличии опухоли.
Проба с дексаметазоном. Показания — дифференциальный диагноз надпочечниковой, сочетанной и яичниковой гиперандрогении. Методика: назначают дексаметазон — по 0,5 мг 4 раза внутрь в течение 3 дней, начиная с 6-го дня менструального цикла или менструальноподобной реакции с последующим постепенным снижением и подбором лечебной дозы. До и после пробы определяют экскрецию 17-КС. Оценка: при надпочечниковом генезе заболевания (гиперандрогении) уровень 17-КС, ДЭА, кортизола снижается в среднем на 80—90 %. При яичниковой и сочетанной гиперандрогении — снижение экскреции не более чем на 50—65 %.
Комбинированная проба с дексаметазоном и хориогонином. Показания — подозрение на яичниковую или сочетанную форму гиперандрогеншк Методика: назначают дексаметазон — по 0,5 мг 4 раза в день в течение 3 дн. (с 6-го дня менструального цикла), затем в последующие 3 дня одновременно с приемом дексамета- зона в той же дозе вводят в/м ХГ по 1500—3000 ЕД ежедневно. Определение 17-КС проводят на 5-й (фон),
- й (после дексаметазона) и 11-й (после ХГ) дни менструального цикла. Оценка: при яичниковой и сочетанной форме гиперандрогении наблюдается повышение уровня андрогенов после введения ХГ. Проба основана на воздействии ХГ на андрогенную функцию яичников и одновременном действии дексаметазона на гипофизарно- адреналовую систему.
Для лечения вторичной аменореи применяют ряд поэтапных схем с отдельными дополнениями соответственно форме аменореи.
Схема 1. 1-й этап — прогестероновая проба. 2-й этап — циклическая гормонотерапия. Осуществляется в такой последовательности. Эстрогены назначают по 10 000 ЕД на 1, 3, 5, 7-й дни цикла; на 9, 11, 13-й дни — 10 000 ЕД эстрогенов и 10 мг прогестерона в/м (в одном шприце); на 15 — 21-й дни цикла — прогестерон по 10 мг в/м. При отсутствии менструации через 10 дней курс лечения повторяют. Одновременно используют витамин Е (30 %-й р-р в капсулах — 0,2 мг) — по 1 капсуле через день, фолиевую кислоту — по 0,02 г 2—3 раза, глютаминовую кислоту — по 0,25 г 2—3 раза в день, аскорбиновую кислоту — по 1,0 r/сут. и аппаратную физиотерапию (влагалищная диатермия, гинекологический массаж).
Схема 2. 1-й этап — это ударные дозы прогестерона в виде 1 %-го раствора — по 3 мл в/м в течение 3 дней.
- й этап — на 4, 6, 8, 10, 12-й дни цикла назначают эстрогены — по 10 000 ЕД; на 14, 16, 18-й дни — эстрогены по 10 000 ЕД в сочетании с 10 мг/сут. гестагенов и на 20— 25-й дни цикла — одни гестагсны по 10 мг/сут. Всего проводят три таких курса. 3-й этап — на 10, 12-й дни тлела назначают эстрогены по 10 000 ЕД, на 14, 16, 18-й эстрогены и прогестерон и на 20—22-й дн” _ \ %-й *р-р прогестерона по 3 мл в/м. Всего проводят один курс такого лечения. 4-й этап — о а 12-й день менструального цикла используют Только эстрогены, на 14, 16, 18-й дни — -CiporcHu в сочетании с прогестероном. Всего один курс терапии. 5-й этап — на 12, 14-й дни цикла применяют сочетание эстрогенов и прогестерона, на 21—23-й дни — ударные дозы прогестерона.
Схема 3. Назначают 0,05 %-й р-р гландуболина — по 1 мл в/м ежедневно в течение 2—3 недель; хориогонин — по 500 ЕД в/м на 14, 16, 18,20-й дни менструального цикла от начала лечения; оргаметрил — по 1 табл, в день с 16-го по 25-й день лечения.
Схема 4. Предусматривает применение следующего комплекса лечения. На 12-й день цикла показан 0,1 %-й р-р эстрадиола дипропионата — по 1 мл в/м и 1 %-й р-р прогестерона — по 1 мл в/м; на 20-й день цикла — эстрадиола дипропионат в той же дозе в сочетании с 2 мл
- % р-ра 17-ОПК в/м. Указанное лечение проводят в течение 6 циклов. Обязательно назначение витаминотерапии (Е, С, фолиевая кислота) и АФТ.
Гипоталамо-гипофизарная аменорея. Лечение ее определяется формой. Принято выделять четыре формы данной аменореи: 1) гиперпролактиновая; 2) аменорея,
обусловленная нейрообменно-эндокринным синдромом (НЭС); 3) психогенная; 4) гипогонадотропная.
Гиперпролактиновая аменорея — см. Гиперпролактинемия.
Аменорея вследствие НЭС — см. Нейрообменно-эидо- крипный (гипоталамический) синдром.
Психогенная аменорея. Основные принципы лечения: устранение причинного фактора (стресса, дефицита массы тела, физических и умственных перегрузок); проведение терапии совместно с психоневрологом или невропатологом (терапия должна носить этапный характер, состоять из фармакотерапии и немедикаментозных воздействий).
- й этап. Фармакотерапия. Седативные препараты (рудотель, феназепам, мсбикар, экстракт валерианы — по 1 табл. 2—3 раза в день); восстановление массы тела (психотерапия, сбалансированное питание, анаболические препараты — нсробол по 0,01 г/сут. 2—3 мсс., рета- болил — 1 мл в/м 1 раз в месяц, оротат калия — 1,5 г/сут.; витамин Е — 100 мг/сут. 20 дней; аскорбиновая кислота— 0,15 г/сут.; 40 %-й р-р глюкозы — 20 мл в/в 10 дней; средства, улучшающие микроциркуляцию (трентал, тео- никол, витамин Е)).
Немедикаментозное лечение. АФТ — эндоназальный электрофорез с 2 %-м раствором витамина Bt; шейно-лицевая гальваДДЗЗйия с 0,25 %-м р=ром новокаина, 2 %-м р-ром натрия бромида! упрямая электростимуляция головного мозга импульсными тОХ.Тми низкой частоты.
- й этап. Проводят только после снятия психоэмоционального напряжения, восстановления дефицита массы тела — при отсутствии спонтанных менструаций. Фармакотерапия. Тиреоидин — по 0,05 г/сут. в течение
- 5 дней с интервалом 2—3 дня; витамин Е — внутрь или в/м.
Гормональная терапия. Вариант 1. При первичной аменорее психогенного генеза в сочетании с генитальным инфантилизмом назначают средства стимуляции роста матки и вторичных половых признаков (ВПП): эстрон — по 500 ЕД/сут. в течение 14 дней каждого месяца на протяжении 3 мес.; префизон — по 25 ЕД в/м ежедневно в течение i мес.; нон-овлон, овозистон, бисекурин назначают по схеме: 1-я и 2-я недели — 1 табл/день, 3-я и 4-я — 2 табл/день, 5, 6, 7-я недели — по 3 табл/день. Вариант 2. Показан при психогенной аменорее и нервной анорексии после 3—4-месячного общего лечения при отсутствии менструаций. Назначают прерывистые курсы эстрогенов (лпперофоллин — по 0,01 ли 2 раза в день в течение 15—20 дней, затем интервал 10 дней и повторение до 3—4 курсов). После роста матки, появления кровотечения показаны курсы терапии гестагенами — прогестерон по 5—10 мг/сут. в течение 7—8 дн. с интервалами 2—3 лгесяца. Возможно использование вместо эстрогенов СПП по схеме: 1 табл/день 2 раза в течение 21 дня. После появления кровянистых выделений или при их отсутствии спустя 7 дней после окончания лечения назначают в
циклическом режиме еще 3 курса лечения в той же дозе с последующим проведением 3 курсов терапии СПП с низким содержанием эстрогенов (ригевидон, нон-овлон, би- секурин) с 15-го по 25-й день цикла.
Гипогонадотропиая аменорея. Встречается при нарушении секреции гонадотропинов, вследствие гипоталамо-ги- пофизарной недостаточности с низким содержанием ФСГ и Л Г в крови.
Фармакотерапия (основной метод лечения). Пер- гонал-500 — ежедневно в индивидуально подобранной дозе с учетом клинико-лабораторного и ультразвукового исследования. Условия для введения: 1) уровень эстрадиола (Е2) в плазме крови от 900 до 1200 нмоль/л (1200—2700 пмоль/л); 2) размер доминантного фолликула по данным УЗИ, равный или более 15 мм в диаметре. Наиболее эффективна индукция овуляции с помощью менопаузальных гонадотропинов (пергонал, неопергонал, хумсгон) в сочетании с хорионическим гонадотропином (ХГ). Основные принципы введения человеческого менопаузального гонадотропина (ЧМГ) заключаются в следующем. Лечение начинают без вызывания предварительной менструальноподобной реакции, т. е. на фоне аменореи. Одна ампула препарата содержит 75 ЕД ЛГ и 75 ЕД ФСГ. Начальная ежедневная доза вводимого препарата составляет 2—3 ампулы, через 5—7 дней (латентный период) необходимо повторное определение исследуемых параметров (осмотр шейки в зеркалах, оценка цервикального числа, бимануальное исследование, УЗИ, эстрадиол в крови). Выбранная ежедневная доза вводимого препарата является адекватной, если наблюдается трехкратное увеличение концентрации Е2 в крови, повышение цервикального числа до 5—6 баллов и в яичниках обнаруживают фолликулы диаметром 0,8—1 см. При отсутствии этих данных ежедневную дозу препарата необходимо увеличить на 1 ампулу; при обнаружении признаков гиперстимуляции — уменьшить на 1 ампулу. С 5—7-го дня лечения необходим ежедневный контроль за состоянием пациентки. При достижении предовуляторного периода (Е2 в крови 900— 1500 нмоль/л, наличие в яичниках доминантного фолликула диаметром 1,5 см и более, цервикальное число
- 12 баллов) курс ЧМГ прекращают и вводят однократно овуляторную дозу ХГ — 5000, 7500, 10 000 ЕД в/м, что позволяет вызвать овуляцию и сформировать активное желтое тело. На 5—7-й день подъема базальной температуры назначают небольшие поддерживающие дозы ХГ в/м (1500—2000 ЕД) 2—3 раза. При гипоталамической форме аменореи высокоэффективным методом лечения при прапильном подборе больных япляется пульсирующее ввсде- ние ЛГ-РГ с использованием аппарата Cyclomat (Германия), который с помощью эластического пояса укрепляют на теле женщины. В аппарат заправляют препарат ЛГ-РГ, содержащий активное вещество в дозе 0,8—3,2 мг, растворенное в 10 мл физиологического раствора. Через систему эластических трубок препарат автоматически поступает в локтевую вену пациентки через постоянный тефлоновый катетер. Режим подачи регулируется таймером аппарата: через 90 мин в течение 1 мин подается 20 мкг вещества. За 10 дней работы аппарата расходуется заправленная в него общая доза препарата. В дальнейшем пульсирующее введение Л Г-РГ продолжают в течение всей лютеиновой фазы (10—12 дн.) или аппарат снимают, но на 3—4 день после овуляции в/м вводят ХГ в дозе 3500— 4000 ЕД.
При гипоталамо-гипофизарной аменорее большое значение имеет завершенность соматополового развития больной к моменту начала заболевания. В зависимости от этого аменорея носит первичный или вторичный характер. Первичная аменорея возникает при гипофизарном нанизме, гипофизарном гигантизме, гипофизарном евнухоидизме; вторичная — развивается после наступления полового созревания у больных с акромегалией, болезнью Симондса, синдромом Шихсна, болезнью Иценко — Кушинга.
Источник: К.И. МАЛЕВИЧ П.С. РУСАКЕВИЧ, «ЛЕЧЕНИЕ РЕАБИЛИТАЦИЯ ПРИ ГИНЕКОЛОГИЧЕСКИХ ЗАБОЛЕВАНИЯХ» 1994
А так же в разделе «АМЕНОРЕЯ »
- АЛЬГОДИСМЕНОРЕЯ
- Гипофизарный нанизм (паигипопитуитаризм), евнухоидизм.
- Гипофизарный гигантизм и акромегалия.
- Синдром истощения яичников (СИЯ).
- БОЛЕЗНЬ ПОЛИКИСТОЗНЫХ ЯИЧНИКОВ
- Реабилитация после оперативного лечения.
- ГИПЕРПРОЛАКТИНЕМИЯ
- Лечение отдельных форм гиперпролактинемии
- КЛИМАКТЕРИЧЕСКИЙ СИНДРОМ