ХИРУРГИЯ БОЛИ
Невралгия тройничного нерва —довольно распространенное заболевание, которое протекает хронически, длительно. Наблюдается, как правило, в возрасте после 40 лет. Женщины болеют чаще. Двусторонняя невралгия встречается весьма редко.
Этиология и патогенез полностью не раскрыты. Установлен ряд факторов, способствующих развитию невралгии, в частности атеросклероз, в результате которого ухудшается кровоснабжение ветвей нерва или самого узла, нарушение обмена веществ, воспалительные процессы; немаловажную роль играет продолжительное воздействие интоксикации на нервные клетки и их волокна при наличии местной инфекции.
Клиническая картина характеризуется возникновением приступообразной мучительной боли в зоне иннервации тройничного нерва или его ветвей. В момент болевого приступа больные не разговаривают, принимают определенную позу, прижимают к лицу руки, отворачиваются от окружающих. Лицо их краснеет, отмечаются судорожные сокращения мимической мускулатуры. Боль обычно кратковременная, прекращается через несколько секунд или минут. В начале заболевания боль обычно ограничивается зоной иннервации одной ветви нерва, затем распространяется и на области, иннервируемые другими ветвями.
При невралгии первой ветви боль локализуется в области лба, надбровной дуги, глазного яблока. При поражении второй ветви отмечается боль в области верхней челюсти, виска, крыла носа, нижнего века, верхних зубов, неба. Невралгия третьей ветви характеризуется болью в области нижней челюсти, губы, подбородка, нижних зубов, языка.
Частота приступов боли разнообразная, от 2—3 раз в день до 10 и более в час. Продолжаются подобные приступы иногда несколько дней, недель и даже месяцев. Часто приступ боли провоцируется волнением, едой, разговором, умыванием, чисткой зубов. В результате этого больные стараются уклоняться от разговора, перестают умываться, чистить зубы, осторожно принимают пищу, нередко из-за страха возникновения приступа недостаточно питаются, что приводит к истощению. Больные с невралгией тройничного нерва находятся всегда в подавленном состоянии от страха перед возможным приступом боли. Без видимой причины боль прекращается, ремиссии, особенно в начале заболевания, имеют различную продолжительность — от нескольких недель до нескольких лет.
Кроме болевого синдрома, наблюдаются расстройства чувствительности, в основном в виде гипестезии в зоне иннервации пораженной ветви, часто вслед за приступом боли имеет место гиперестезия. Редко встречаются вазомоторно-трофические расстройства, выражающиеся в покраснении лица, слезотечении, ринорее. Возможны также появление острых высыпаний типа herpes zoster, пигментации, выпадение волос или поседение, изменение цвета кожи, в тяжелых случаях даже атрофия мягких тканей лица в области возникновения наиболее сильной боли. При поражении первой ветви могут наблюдаться конъюнктивит и кератит.
Характерно наличие болезненных точек, которые иногда соответствуют местам выхода ветвей тройничного нерва. Давлением на них можно спровоцировать приступ невралгии. Однако болезненность в этих точках отмечается не всегда. В одних случаях при типичных приступах боли точки безболезненны, в других — не соответствуют зонам приступов боли.
Для невралгии тройничного нерва характерно наличие так называемых курковых зон — небольших участков на коже лица, слизистой оболочке полости рта, губ, носа, легкое прикосновение к которым обычно вызывает болевой приступ, и, наоборот, сильное надавливание прекращает его. Курковая зона почти всегда соответствует области иннервации вовлеченного в процесс нерва. Иногда наблюдается несколько курковых зон с изменчивой локализацией, в отдельных случаях такой зоной могут быть зубы. Появление курковых зон может предшествовать рецидиву невралгии или наступлению очередного болевого приступа. В период ремиссии воздействие на курковые зоны обычно не провоцирует приступ невралгии.
Лечение. Эффективного способа, который гарантировал бы полное излечение при данном заболевании нет. В связи с ремиттирующим течением его лечение целесообразно начинать с консервативной терапии. Особое значение придается купированию болевого синдрома. С этой целью применяют анальгетики, седативные и десенсибилизирующие средства, нейролептики,
противосудорожные препараты (карбамазепин — финлепсин, тегретол), витамины группы В (тиамин, цианокобаламин), токоферола ацетат (витамин Е), поливитамины, местно — мази, содержащие пчелиный и змеиный яд, тепловые процедуры (соллюкс, инфракрасные лучи), электро
форез с обезболивающими средствами, УВЧ, диадинамические токи, массаж, иглоукалывание. При определении этиологического фактора показано соответствующее лечение.
В случае недостаточной эффективности медикаментозного и физиотерапевтического лечения, а также при выраженном болевом синдроме показана проводниковая блокада с алкоголизацией пораженных ветвей тройничного нерва. Внутристволовое введение этилового спирта приводит к стойкому нарушению проводимости и перерождению дистального отдела нерва. В ствол нерва вначале медленно вводят 1—2 мл 2 % раствора новокаина, а спустя несколько минут— 1—2 мл 80 % раствора этилового спирта. Введение сопровождается ощущением жжения в зоне иннервации блокируемой ветви.
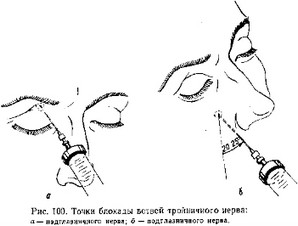
Для алкоголизации первой ветви тройничного нерва пальпаторно определяют надглазничную вырезку (отверстие) , в место проекции вводят иглу до кости (рис. 100, а), осторожно концом иглы нащупывая ход в отверстии или край вырезки, где располагается нерв. Соприкосновение иглы с нервом сопровождается болью. Убедившись в правильности расположения иглы, вводят новокаин, а затем этиловый спирт.
Вторую ветвь блокируют в подглазничном канале. Для этого иглу вкалывают в области носогубной складки ниже и кнутри от отверстия канала, затем по кости иглу направляют вверх и кнаружи (рис. 100, б). При попадании иглы в канал в момент укола возникает острая боль по ходу иннервации ветви. Раствор новокаина (1 мл) вводят очень медленно, по несколько капель, и под
 небольшим давлением, по достижении анестезии вводят этиловый спирт.
небольшим давлением, по достижении анестезии вводят этиловый спирт.
Блокаду второй ветви в крылонебной ямке производят в тех случаях, когда алкоголизация подглазничного нерва оказывается малоэффективной. Иглу вкалывают в центре нижнего края скуловой дуги, конец иглы продвигают несколько кзади и вверх под углом 40—45° к горизонтальной плоскости. Ориентиром является бугор верхней челюсти, по которому игла как бы скользит и попадает в крылонебную ямку. Иглу вводят на глубину не более 5 см из-за опасности повреждения структур, расположенных в глазнице, особенно зрительного и глазодвигательного нервов. Здесь же блокируют и крылонебный узел.
Блокада третьей ветви тройничного нерва осуществляется в подбородочном канале. Иглу вкалывают впереди подбородочного канала и направляют в сторону канала до кости, осторожными скользящими движениями обнаруживают отверстие канала, через которое продвигают иглу. Соприкосновение иглы с нервом в канале сопровождается интенсивной болью. Медленно вводят раствор новокаина, после наступления анестезии вводят этиловый спирт.
 Третью ветвь можно блокировать у отверстия нижней челюсти и у овального отверстия. В первом случае иглу вводят на 1,5 см кпереди от угла нижней челюсти и продвигают по внутренней поверхности ветви нижней челюсти все время в соприкосновении с костью. Нижечелюстной нерв находится на глубине 3—4 см. После того как контакт с иглой вызвал боль, производят блокирование нерва. Во втором случае иглу вводят под скуловой дугой посередине и продвигают ее до упора в крыловидный отросток клиновидной кости на глубину 4,5—5 см, эту глубину отмечают на игле резиновой насадкой. Затем иглу извлекают до подкожной клетчатки и наклоняют кпереди на угол 15—20° и снова погружают на ту же глубину, что соответствует расположению нижнечелюстного нерва на основании черепа у выхода из овального отверстия.
Третью ветвь можно блокировать у отверстия нижней челюсти и у овального отверстия. В первом случае иглу вводят на 1,5 см кпереди от угла нижней челюсти и продвигают по внутренней поверхности ветви нижней челюсти все время в соприкосновении с костью. Нижечелюстной нерв находится на глубине 3—4 см. После того как контакт с иглой вызвал боль, производят блокирование нерва. Во втором случае иглу вводят под скуловой дугой посередине и продвигают ее до упора в крыловидный отросток клиновидной кости на глубину 4,5—5 см, эту глубину отмечают на игле резиновой насадкой. Затем иглу извлекают до подкожной клетчатки и наклоняют кпереди на угол 15—20° и снова погружают на ту же глубину, что соответствует расположению нижнечелюстного нерва на основании черепа у выхода из овального отверстия.
Проводят блокаду с новокаином и этиловым спиртом. При правильном попадании иглы после блокирования на одноименной стороне возникает анестезия в области нижней губы, подбородка, десны, зубов, языка, нижней челюсти.
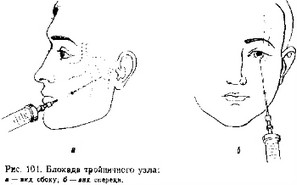
При тяжелой форме невралгии блокируют тройничный узел, подход к которому осуществляют через овальное отверстие (рис. 101).
Для достижения более длительного эффекта лечения блокады следует проводить курсами: 4—
- блокад с промежутками в 5—6 дней. В случае рецидива их можно повторять, однако в
последующем эффективность блокад уменьшается и для снятия боли прибегают к хирургическому лечению, которое направлено на прерывание потока болевых импульсов по нервным стволам.
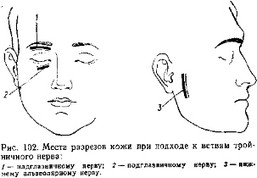
Внечерепные операции. Производят пересечение ветвей — нейротомию. Доступ к первой ветви тройничного нерва из разреза по внутренней части надбровной дуги. Для доступа к подглазничному нерву разрез кожи производят медиально под нижним краем глазницы. Подход к третьей ветви тройничного нерва осуществляется разрезом параллельно основанию нижней челюсти ис. 102). Освобождают кость от надкостницы, в средней части ветви нижней челюсти накладывают
резевое отверстие до вскрытия канала нижней челюсти, нерв отделяют от артерии и рассекают.
После простого пресечения периферических ветвей довольно часто наступает регенерация нервов (через 1—2 года) с восстановлением чувствительности и рецидивом приступообразной боли. Лучшие результаты наблюдаются при резецировании участка нерва, так как образовавшийся дефект препятствует процессам регенерации.
 Внутричерепные операции. Одной из эффективных и хорошо разработанных внутричерепных операций является перерезка чувствительного корешка тройничного нерва.
Внутричерепные операции. Одной из эффективных и хорошо разработанных внутричерепных операций является перерезка чувствительного корешка тройничного нерва.
Доступ височный или комбинированный—височно- затылочный. Менее травматичным является височный доступ. После трепанации в височной области твердую оболочку головного мозга отслаивают от основания черепа, на пути к
тройничному узлу коагулируют среднюю менингеальную артерию или в остистое отверстие большого крыла клиновидной кости вводят деревянный штифт. Достигнув тройничного узла, вскрывают его полость, выделяют чувствительный корешок и пресекают. Двигательный корешок остается сохраненным и функция жевательных мышц на стороне операции не страдает.
При затылочном доступе трепанируют заднюю черепную ямку и сдвигают мозжечок. Рана при этом доступе узкая, глубокая, при подходе к корешку могут травмироваться лицевой и преддверно- улйтковый нервы. Затылочно-височный доступ начинается с супратенториального подхода: трепанируют височную кость, приподнимают височную долю и вскрывают намет мозжечка вблизи гребня пирамиды. Затем доступ становится субтенториальным. Преимущество его в том, что удается точнее отделить чувствительный корешок от двигательного и избежать повреждения лицевого и преддверно-улиткового нервов. Однако рана остается глубокой и узкой, что усложняет хирургические манипуляции.
Бульбарная трактотомия (операция Шеквиста) заключается в пересечении чувствительного спинномозгового пути тройничного нерва в области продолговатого мозга. Эту операцию предпочтительно проводить под местным обезболиванием, так как при определении локализации чувствительного пути в продолговатом мозге требуется контакт с больным. Осуществляют трепанацию задней ямки срединным доступом. После вскрытия мозжечково-мозговой цистерны и отведения шпателем миндалины мозжечка обнажают боковую поверхность продолговатого мозга. На уровне нижнего угла IV желудочка на боковой поверхности продолговатого мозга между местом выхода спинномозговых корешков добавочного нерва и задним корешком Ci постукиванием или прикосновением пуговчатым зондом вызывают боль. Появление при этом боли и в области лица подтверждает локализацию чувствительного пути тройничного нерва. В бессосудистой зоне, соответственно месту, откуда получена иррадиирующая боль в области лица, специальный ин-
струмент — трактотом вкалывают в поперечном направлении и одним движением наносят разрез
 (рис. 103). В момент рассечения возникает жгучая острая боль в области лица, которая утихает спустя несколько минут. После удачно выполненной перерезки пути наступает онемение и прекращение боли в зоне иннервации тройничного нерва, тактильная чувствительность сохраняется. Показания к применению этой операции весьма опэаничены. Ее производят, главным образом, при упорной невралгии первой ветви и двусторонней невралгии в случаях, когда другие методы оказались неэффективными.
(рис. 103). В момент рассечения возникает жгучая острая боль в области лица, которая утихает спустя несколько минут. После удачно выполненной перерезки пути наступает онемение и прекращение боли в зоне иннервации тройничного нерва, тактильная чувствительность сохраняется. Показания к применению этой операции весьма опэаничены. Ее производят, главным образом, при упорной невралгии первой ветви и двусторонней невралгии в случаях, когда другие методы оказались неэффективными.
В настоящее время разработана методика стереотаксической перкутанной деструкции тройничного узла, которая является достаточно эффективной, практически безопасной и малотравматичной. Однако по мере внедрения в лечебную практику эффективных противоболевых медикаментозных средств показания к хирургическому лечению уменьшаются.
Невралгия языкоглоточного нерва. Характеризуется приступами острой, жгучей боли, возникающей у корня языка, небной миндалины с распространением на небную дужку, гортань,
барабанную перепонку, реже — в глазное яблоко, область шеи. Боль упорная, мучительная. Во время приступа отмечаются сухость в горле, покашливание, ощущение горького вкуса во рту, после приступа нередко повышена саливация. Продолжительность приступа несколько минут, частота варьирует в широких пределах. Без лечения приступы учащаются и болезнь прогрессирует. Наиболее часто приступы боли возникают во время разговора, приема пищи, особенно холодной или горячей. Боль может провоцироваться смехом, эмоциями, кашлем, зевотой. В связи с этим больные стараются меньше двигать языком, избегают разговоров, пищу и воду принимают медленными и малыми глотательными движениями. Заболевание часто диагностируется неправильно—как невралгия тройничного нерва. Диагноз подтверждается исчезновением боли во время приступа при смазывании корня языка или небной миндалины на пораженной стороне 5 % раствором кокаина.
Лечение вначале консервативное, как при невралгиях других нервов. Смазывание слизистой оболочки корня языка, небной миндалины и зева 10 % раствором новокаина приводит к прекращению приступов на непродолжительный период. В упорных и тяжелых случаях невралгии прибегают к хирургическому методу — перерезке языкоглоточного нерва. Производят трепанацию задней черепной ямки, вскрывают твердую оболочку, шпателем осторожно отводят полушарие мозжечка в медиальную сторону, обнажают мостомозжечковый угол и IX, X, XI черепные нервы. Осторожно разъединяют паутинную оболочку, выделяют и пересекают языкоглоточный нерв.
Затылочная невралгия наблюдается при поражении нервов, берущих начало от сегментов CI—cIV: большого затылочного нерва, иннервирующего кожу затылка и темени; малого затылочного нерва — кожу наружной части затылка; большого ушного нерва — околоушную область и область сосцевидного отростка; надключичных нервов, иннервирующих кожу надключичной области. Чаще боль локализуется по ходу большого затылочного нерва, возникает приступами самопроизвольно или под воздействием движения головой, кашля. Между приступами часто отмечается тупая боль. Болевые точки определяются посередине между сосцевидным отростком и I шейным позвонком. В зоне иннервации пораженных ветвей возможна гиперестезия.
При отсутствии эффекта от медикаментозной терапии, физиотерапевтического лечения и блокад показана перерезка пораженного нерва или резекция его на протяжении нескольких сантиметров.
Каузалгия — тяжелый болевой синдром, возникающий при частичном повреждении периферических нервов, особенно в результате огнестрельного ранения. Чаще всего каузалгия наблюдается при поражении срединного и седалищного нервов, что объясняется, по-видимому, наличием в них большого количества вегетативных волокон.
Каузалгия развивается быстро, через несколько дней после травмы и очень трудно поддается лечению. Клиническая картина характеризуется жестокой, жгучей болью в области иннервации поврежденного нерва, иррадиирующей по всей конечности. Движение, прикосновение, яркий свет, волнение, неожиданный громкий звук—все это обостряет боль, которая становится невыносимой. Крайне неприятно для больного даже легкое прикосновение к коже сухой рукой или каким-либо предметом и, наоборот, боль уменьшается при обкладывании поврежденной конечности мокрыми холодными полотенцами — симптом гигромании. При каузалгии наблюдаются резко выраженные вазомоторные, секреторные и трофические расстройства, распространяющиеся за пределы иннервации пораженного нерва, особенно они выражены в дистальных отделах конечности. Характерным для каузалгии является наклонность к генерализации в результате распространения раздражения по сегментарному аппарату спинного мозга, а также постепенного вовлечения симпатического ствола и таламо-кортикальных механизмов.
Лечение. Консервативное лечение показано при сдавлении и ушибе нерва, кровоизлиянии в него, других травматических повреждениях, не сопровождающихся нарушением анатомической целости. Из лекарственных средств назначают анальгетики, нейролептики, антигистаминные препараты, периодически, при сильно выраженном болевом синдроме—наркотические средства. Весьма эффективны новокаиновые блокады (местные, футлярные, проводниковые). В остром периоде и особенно при явлениях воспаления в ране показаны антибактериальная терапия, лучше всего антибиотиками, физиотерапевтические процедуры. В случаях анатомического повреждения нерва или выраженного сдавления проводят хирургическое вмешательство, желательно в более ранней стадии заболевания, пока каузалгический синдром нестоек.
В начале заболевания производят более простые операции на поврежденных нервах, в случае отсутствия эффекта — более сложные — на симпатической части нервной системы. Первой и самой простой операцией при частичном повреждении нерва и сдавлении его рубцами является невролиз. При отсутствии эффекта, а также при грубых изменениях в стволе нерва показана резекция поврежденного участка нерва с последующим сшиванием его концов. Если оперативное вмешательство на стволе нерва не дало эффекта и боль продолжается, показаны операции на симпатической части нервной системы в виде удаления соответствующих узлов (симпатэктомия) или пересечения их соединительных ветвей. При каузалгии верхней конечности показано удаление II и III грудных узлов, а в области нижних конечностей II—IV поясничных узлов на стороне боли. В диагностических целях симпатэктомии предшествует проведение новокаиновой блокады соответствующих симпатических узлов. При временном аналгезирующем эффекте блокады (10— 20 мл 1 % раствора новокаина) ставят вопрос о симпатэктомии. Следует отметить, что иногда новокаиновая блокада, проведенная повторно, может способствовать исчезновению каузалгии без оперативного вмешательства.
Ампутационная боль чаще всего встречается после ампутации нижних конечностей. Причиной может быть образование невром в концах отсеченных нервов, сдавление концов нервных стволов рубцами, экзостозы, остеофиты культи. Боль возникает через различные сроки после ампутации. Обычно боль локализуется в культе, резко усиливается при прикосновении в отдельных точках, нередко больной не позволяет прикоснуться к коже культи, не может носить протез.
В начале лечения проводят новокаиновые блокады, иногда с этиловым спиртом. Хирургическим путем удаляют неврому, иссекают рубцы культи, особенно вокруг сосудисто-нервных пучков. Нередко приходится прибегать к реампутации, которая, как и другие операции, не всегда приводит к желаемым результатам.
Фантомная боль—ложное ощущение наличия ампутированной конечности. Больной без конечности долгие годы ощущает ее, чувствует, как двигаются пальцы, испытывает боль в ране, послужившей причиной ампутации, зуд, прикосновение. Боль вызывается постоянным раздражением нервных окончаний в культе, которые включают корковые механизмы, обусловливающие представление схемы тела. Иногда фантомные ощущения сочетаются с болевым синдромом. Боль по характеру разнообразная: жгучая, стреляющая, режущая, рвущая, колющая, ноющая. В периоды обострения боль становится невыносимой. В настоящее время фантомную боль рассматривают не столько как следствие раздражения нервов культи, сколько как результат перераздражения болевых центров головного мозга. Периферическое раздражение играет роль пускового механизма.
Лечение представляет большие трудности и далеко не всегда дает положительные результаты. Консервативное лечение направлено на уменьшение болевого синдрома. С этой целью назначают нейролептики, снотворные, аналгезирующие средства, в критических случаях — наркотические. На область культи назначают УВЧ, ионофорез с новокаином, новокаиновые блокады.
Для устранения болевых раздражении в культе производят иссечение рубцов, невромы, реампутацию. Если прямое хирургическое вмешательство на культе не приводит к ликвидации фантомной боли, показана деструкция задних вентральных ядер таламуса стереотаксическим методом. Эффективным методом является электростимуляции задних канатиков спинного мозга.
Операции на болепроводящих путях. Хордотомия — пересечение латерального спинноталамического пути в спинном мозге на любом уровне. При этом выпадает только болевая и температурная чувствительность на противоположной стороне на 2—3 сегмента ниже уровня пересечения по проводниковому типу. Показанием к операции является наличие невыносимой боли. В зависимости от локализации боли хордотомию производят с одной или двух сторон.
Для выполнения операции производят обычную ламинэктомию, срединным разрезом вскрывают твердую оболочку, от нее отсекают зубчатую связку и захватывают зажимом, затем связку плавно поворачивают так, чтобы переднебоковая поверхность спинного мозга была хорошо доступной для нанесения разреза. Выше или ниже места прикрепления к спинному мозгу зубчатой связки в мозг перпендикулярно
погружают лезвие ножа одним движением на глубину 4—5 мм, и ширину — 5— 6 мм, кпереди достигая
выхода переднего корешка (рис. 104).
Границами разреза являются: сзади—место прикрепления к спинному мозгу зубчатой связки, спереди —линия выхода передних корешков из спинного мозга. Учитывая, что к латеральному спинно-таламическому пути сзади прилегает пирамидный путь, следует быть внимательным при нанесении разреза кзади—не заходить за
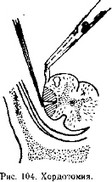
 линию прикрепления зубчатой связки, в противном случае возникают двигательные расстройства на стороне вмешательства.
линию прикрепления зубчатой связки, в противном случае возникают двигательные расстройства на стороне вмешательства.
Хордотомию можно выполнять и перкутанным методом при помощи стереотаксического доступа к спинному мозгу.
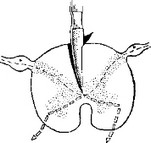
Комиссуротомия — срединнозаднее
пересечение в области белой спайки вторых нейронов поверхностной чувствительности. В основном эта операция производится при боли в случаях неоперабельных злокачественных опухолей органов малого таза. Для ее выполнения производят ламинэктомию позвонков TVI—TVIII и строго по средней линии в сагиттальной плоскости на глубину 4 мм по длиннику Рис. 105. Комиссуротомия (попе- рассекают спинной мозг на протяжении 4— 6 речный срез). см (ур0вень сегментов ТуШ—Тх) (рис. 105). При
этом достигается двусторонний эффект выпадения болевой и температурной чувствительности по сегментарному типу в нижней части живота и органах малого таза. При выполнении операции необходимо следить за тем, чтобы не ранить заднюю спинномозговую артерию и не нарушить в ней кровоток.
Таламотомия — разрушение ядер таламуса стереотаксическим способом. Разрушается та часть заднего вентрального ядра, в которой происходит контакт нейронов спинно-таламического пути с нейронами таламо-теменных волокон. Стойкий эффект таламотомии при тяжелом болевом синдроме наблюдается у 50 % оперированных. Это объясняется тем, что волокна спинно-таламического пути заканчиваются не только в ядрах таламуса противоположной стороны, но и частично в ядрах таламуса своей стороны, ретикулярной формации ствола, кроме того, на этом уровне имеются многочисленные коллатерали чувствительных путей. Поэтому при отсутствии эффекта одностороннего вмешательства в ряде случаев показана таламотомия с другой стороны.
Источник: Ромоданов А.П. Мосийчук Н.М., «Нейрохирургия» 1990
А так же в разделе «ХИРУРГИЯ БОЛИ »
- Введение ИСТОРИЧЕСКИЙ ОЧЕРК РАЗВИТИЯ НЕЙРОХИРУРГИИ
- ВСПОМОГАТЕЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
- Специальная часть. ОПУХОЛИ ГОЛОВНОГО МОЗГА
- НЕЙРОЭКТОДЕРМАЛЬНЫЕ ОПУХОЛИ
- ОБОЛОЧЕЧНО-СОСУДИСТЫЕ ОПУХОЛИ
- Очаговые симптомы
- ОПУХОЛИ ГОЛОВНОГО МОЗГА У ДЕТЕЙ
- ОПУХОЛИ ГОЛОВНОГО МОЗГА У ЛИЦ ПОЖИЛОГО И СТАРЧЕСКОГО ВОЗРАСТА
- ОПЕРАЦИИ ПРИ ОПУХОЛЯХ ПОЛУШАРИЙ БОЛЬШОГО МОЗГА
- ЧЕРЕПНО-МОЗГОВАЯ ТРАВМА
- ОСОБЕННОСТИ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЫ У ДЕТЕЙ
- ОСОБЕННОСТИ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЫ У ЛИЦ ПОЖИЛОГО И СТАРЧЕСКОГО ВОЗРАСТА
- ГНОЙНЫЕ ОСЛОЖНЕНИЯ ПРИ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЕ
- ХИРУРГИЧЕСКИЕ ВМЕШАТЕЛЬСТВА ПРИ ОТКРЫТОЙ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЕ
- АБСЦЕСС ГОЛОВНОГО МОЗГА
- ПАТОЛОГИЯ СОСУДОВ ГОЛОВНОГО МОЗГА.
- ИШЕМИЯ МОЗГА, ИНФАРКТ МОЗГА
- СТЕРЕОТАКСИЧЕСКАЯ НЕЙРОХИРУРГИЯ
- ЭПИЛЕПСИЯ
- ГИДРОЦЕФАЛИЯ
- КРАНИОСТЕНОЗ
- ПОЗВОНОЧНО-СПИННОМОЗГОВАЯ ТРАВМА
- ПАТОЛОГИЯ МЕЖПОЗВОНОЧНЫХ ДИСКОВ
- ПОВРЕЖДЕНИЯ ПЕРИФЕРИЧЕСКИХ НЕРВОВ