ПАТОЛОГИЯ МЕЖПОЗВОНОЧНЫХ ДИСКОВ
Межпозвоночные диски представляют собой фиброзно-хрящевые прокладки, расположенные
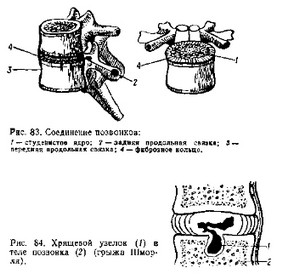 между телами позвонков. Они состоят снаружи из фиброзного кольца, в центре — студенистого ядра и двух хрящевых пластинок, расположенных между телами позвонков, которые как бы соединяют их (рис. 83). Межпозвоночные диски выполняют роль связок и суставов, являются буферами, смягчающими осевую нагрузку на позвоночный столб. Для межпозвоночных дисков, прежде всего хрящевых пластинок, характерны рано возникающие признаки изнашивания: хрящевая пластинка становится тоньше, в ней образуются трещины, через которые массы студенистого ядра проникают в ткань тела позвонка. В последующем они превращаются в хрящ с образованием хрящевого узелка (грыжа Шморля, рис. 84), который обычно клинически не проявляется и лишь свидетельствует о неполноценности межпозвоночного диска.
между телами позвонков. Они состоят снаружи из фиброзного кольца, в центре — студенистого ядра и двух хрящевых пластинок, расположенных между телами позвонков, которые как бы соединяют их (рис. 83). Межпозвоночные диски выполняют роль связок и суставов, являются буферами, смягчающими осевую нагрузку на позвоночный столб. Для межпозвоночных дисков, прежде всего хрящевых пластинок, характерны рано возникающие признаки изнашивания: хрящевая пластинка становится тоньше, в ней образуются трещины, через которые массы студенистого ядра проникают в ткань тела позвонка. В последующем они превращаются в хрящ с образованием хрящевого узелка (грыжа Шморля, рис. 84), который обычно клинически не проявляется и лишь свидетельствует о неполноценности межпозвоночного диска.
С возрастом возникают структурные изменения и в студенистом ядре, в нем уменьшается содержание воды, что влечет за собой потерю его основной функции равномерного распределения осевой нагрузки на фиброзное кольцо в поперечном направлении. В кольце появляются участки размягчения, щели, трещины, которые распространяются радиально (от центра к периферии), главным образом кзади и
по направлению к межпозвоночному отверстию. В конечной стадии дегенерации межпозвоночный
диск прорастает соединительной тканью, которая почти неподвижно скрепляет тела позвонков. В ряде случаев, наоборот, дегенеративные изменения приводят к нарушению прочности соединения позвонков, происходит смещение их по отношению друг к другу — спондилолистез.
 Дегенеративные процессы в дисках часто сопровождаются реактивными изменениями в губчатой структуре тел позвонков, появлением краевых костных разрастании, склерозирования хрящевой ткани. Совокупность де генеративных изменений в дисках и реактивных процессов в телах позвонков носит название остеохондроза — прогрессирующее заболевание, обусловливающее разрушение всех анатомических элементов диска и приводящее обычно (через определенный промежуток времени) к фиброзному анкилозу тел смежных позвонков.
Дегенеративные процессы в дисках часто сопровождаются реактивными изменениями в губчатой структуре тел позвонков, появлением краевых костных разрастании, склерозирования хрящевой ткани. Совокупность де генеративных изменений в дисках и реактивных процессов в телах позвонков носит название остеохондроза — прогрессирующее заболевание, обусловливающее разрушение всех анатомических элементов диска и приводящее обычно (через определенный промежуток времени) к фиброзному анкилозу тел смежных позвонков.
Встречаются формы патологии
межпозвоночных дисков, при которых дегенеративные изменения ограничиваются в основном поражением фиброзного кольца. Выпячивание тканей фиброзного кольца приводит к отрыву его наружных волокон от края тела позвонка, раздражению продольных связок с
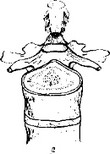
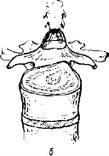
последующим обызвествлением их и образованием остеофитов (спондилез). Задние остеофиты могут вызывать сдавление корешков спинномозговых нервов. Разрастание и обызвествление суставных поверхностей суставных отростков позвонков в местах наибольших нагрузок формируют спондилоартроз. В ряде случаев в результате разрыва или растяжения дегенеративно измененных волокон фиброзного кольца происходит смещение элементов диска — переднее или заднее. В связи с тем что задняя продольная связка менее прочна, чем передняя, смещение диска происходит чаще кзади латерально в сторону межпозвоночного отверстия, реже—по средней линии (рис. 85). Передним смещением дисков обычно не придается большого значения, так как они клинически ничем себя не проявляют.
Смещение диска без прорыва фиброзного кольца обозначают термином «протрузия» диска. В тех случаях, когда прорыв фиброзного кольца сопровождается выходом за его пределы части дегенеративно измененного студенистого ядра, говорят о пролапсе или смещении диска. Наиболее часты смещения дисков между позвонками LIV—LV и LV—SI, поскольку на них приходится наиболее интенсивная статодинамическая нагрузка. В грудном отделе смещение дисков встречается редко.
 Клиническая картина при поражении межпозвоночных дисков обусловливается не только непосредственным воздействием элементов смещенного диска на спинной мозг и корешки спинномозговых нервов, но п сложными изменениями, которыми являются венозный застой, отек корешков и окружающих их мягких тканей. Поэтому нередко инфекция или незначительная травма усугубляет патологическое состояние и обостряет до того скрыто протекающий процесс, т. е. как бы играет роль этиологического фактора.
Клиническая картина при поражении межпозвоночных дисков обусловливается не только непосредственным воздействием элементов смещенного диска на спинной мозг и корешки спинномозговых нервов, но п сложными изменениями, которыми являются венозный застой, отек корешков и окружающих их мягких тканей. Поэтому нередко инфекция или незначительная травма усугубляет патологическое состояние и обостряет до того скрыто протекающий процесс, т. е. как бы играет роль этиологического фактора.
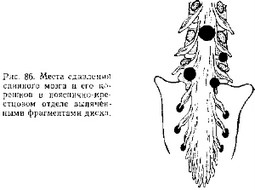
Патология межпозвоночных дисков в пояснично-крестцовом отделе встречается наиболее часто. Задние смещения диска могут быть срединными и латеральными. Поскольку средняя часть задней продольной связки прочнее боковых, то чаще всего диск смещается латерально к выходу корешка из твердой оболочки и сдавливает его (рис. 86). Основной жалобой при задних смещениях диска является боль. Лишь в редких случаях на первый план выступают другие расстройства. Обычно боль локализуется в пояснично-крестцовой области и иррадиирует в нижние конечности. Заболевание в одних случаях начинается исподволь, постепенно, в других — остро, неожиданно, с появлением резкой боли, которая может нарастать в течение нескольких часов, дней. Помимо постоянной боли, при резком движении, наклоне туловища, в момент поднятия тяжести возможно появление стреляющей острой боли, ощущаемой как прохождение электрического тока (люмбаго), с распространением на нижнюю конечность по ходу иннервации пораженного корешка. Характерно усиление боли при кашле, натуживании, что объясняется повышением давления в подпаутинном пространстве. В положении лежа и в вынужденной позе боль может уменьшаться.
Зоны иррадиации боли в нижнюю конечность имеют различную топографию и почти всегда носят отчетливый моно- или бирадикулярный характер. Обычно определяются узкой полосой с довольно ясными границами, реже расплывчаты. Иррадиация боли в область пятки или по наружному краю стопы чаще всего является следствием поражения корешка SI. Распространение боли на область тыла стопы, I—II пальцев указывает на сдавление корешка LV. Иногда вслед за этим остро развивается парез стопы.
Вторым по важности симптомом является расстройство чувствительности в зонах иннервации пораженных корешков в виде парестезий, гипестезии или анестезии. Обычно дерматом корешка по чувствительным расстройствам определяется значительно четче, чем по иррадиации боли. Изредка при сдавлении выпятившимся диском корешков LIV или LV возникает синдром поражения спинного мозга на уровне конуса. Это бывает в тех случаях, когда данный отдел кровоснабжается не спинномозговой ветвью (артерия Адамкевича), а артерией корешка LIV или LV (Депрож — Готтерона; синдром, вызванный ее сдавлением, носит такое же название).
При осмотре обращает на себя внимание наличие характерного сколиоза (гомо- или гетеролатерального, реже—альтернирующего), чаще—уплощение физиологического лордоза в поясничном отделе. Искривление позвоночника происходит в противоположную сторону, что способствует ослаблению компрессии корешка, уменьшению боли и чувства онемения. Почти всегда отмечается напряжение длинных мышц спины в поясничном отделе. Оно может быть одинаковым с обеих сторон, однако чаще преобладает на одной стороне, обычно на стороне боли. Ограничение подвижности в поясничном отделе позвоночного столба, боль при движении являются почти постоянными симптомами заднего смещения диска. Чаще всего затруднено сгибание и разгибание туловища, боковые наклоны ограничены больше в сторону боли.
При пальпации определяется болезненность остистых отростков позвонков LIV—LV и SI, а также параверте-брально на стороне поражения, нередко боль иррадиирует в нижнюю конечность. Наблюдаются изменения рефлексов. Для поражения корешка LIV характерно изменение коленного рефлекса, чаще всего выпадение, реже — повышение. Снижение пяточного рефлекса встречается при поражении корешков LV и SI, однако полное выпадение рефлекса бывает только при поражении SI.
Двигательные нарушения проявляются парезами длинных разгибателя и сгибателя большого пальца, длинного разгибателя пальцев. Парезы мышц имеют значение для топической диагностики: снижение силы разгибателей характерно для сдавления корешка LV, парез сгибателей — для поражения SI. При длительном сдавлении корешков спинномозговых нервов может возникать атрофия мышц на стороне поражения, более заметная в области голени и стопы (иногда только стопы за счет поражения короткого разгибателя пальцев).
Положительный симптом Ласега — один из наиболее постоянных симптомов при заднем смещении дисков нижних поясничных и первого крестцового позвонков.
Для диагностики поражения дисков поясничного отдела определенное значение имеет исследование ликвородинамики и состава спинномозговой жидкости. При заднесрединном
смещении с синдромом сдавления конского хвоста обычно выявляются та или иная степень нарушения проходимости подпаутинного пространства и белково-клеточная диссоциация. Боковые смещения дисков ликвородинамическими нарушениями обычно не сопровождаются, в жидкости в этих случаях может определяться небольшая белково-клеточная диссоциация.
Рентгенологи чески выделяют прямые и косвенные симптомы поражения дисков. К первым относятся облаковидная тень или точечные обызвествления выпавшего студенистого ядра, разрыв фиброзного кольца, обнаруживаемый в виде линейных просветвлений в диске. Косвенными симптомами являются задние и заднебоковые остеофиты тел позвонков, уменьшение высоты диска, сглаженность, вытянутость и заостренность краев, клювовидные и скобообразные костные разрастания по передней, боковым, редко по задней поверхности тел позвонков; неровность, уплотнение и склероз замыкающих пластин, обызвествление связочного аппарата и фиброзного кольца, нарушение взаимоотношений тел позвонков при функциональных пробах, изменение статики позвоночника, выправление физиологического лордоза, угловой сколиоз, кифоз, сужение межпозвоночных отверстий, внутрипозвоночные хрящевые узлы, деформирующий артроз межпозвоночных суставов.
В шейном отделе смещения дисков относительно редки, чаще всего здесь образуются задние остеофиты и про-трузия дисков, которые могут обусловить симптомы поражения спинного мозга, корешков, корешковых и позвоночных артерий, симпатического ствола. Наиболее часто встречается корешковый синдром: боль жгучего или тянущего характера с иррадиацией в надплечье, верхние конечности, затылочную и лопаточную области. Интенсивная в ночное время и в состоянии покоя боль утихает во время движения. В зоне иннервации поврежденных корешков появляются расстройства чувствительности в виде парестезий, гипестезии, мышечная гипотония и атрофия, снижение или выпадение сухожильных рефлексов.
Синдром поражения спинного мозга носит название миелопатии. Развитие этого синдрома обусловлено сдавлением сосудов, кровоснабжающих определенные отделы спинного мозга. Наиболее часто отмечается сдавление передней спинномозговой артерии, реже—передней корешковой артерии. Развитие миелопатии при сдавлении одного из питающих спинной мозг сосудов связано с тем, что в спинном мозге слабо развита система коллатера-лей и возникающие нарушения кровообращения фактически не компенсируются.
Клинически дискогенная шейная миелопатия проявляется медленно прогрессирующей спинальной симптоматикой. Боль и корешковые расстройства чувствительности нерезко выражены. На первый план выступают легкий парез верхних конечностей смешанного типа и спастический нижний парапарез. Нарушение поверхностной чувствительности, как правило, весьма незначительно, наиболее характерны парестезии в кистях. Расстройства глубокой чувствительности непостоянны. Остеофиты, направленные в межпозвоночное отверстие, обусловливают сдавление позвоночной артерии и ее симпатического сплетения. Это сдавление может быть постоянным или возникать периодически, в моменты изменения положения головы и шеи. Клинически отмечаются головокружение, шум и звон в ушах, мозжечковые нарушения, слабость в конечностях. Кроме затруднения кровотока в позвоночных артериях, имеет место раздражение сосудистого симпатического сплетения, в результате чего возникает спазм сосудов вертебробазилярной системы с развитием ишемии в кровоснабжаемых ими областях. В результате сдавления передней спинномозговой или корешковой артерии (остеофитом, смещенным диском) возникает ишемическое поражение определенных участков спинного мозга.
Патология межпозвоночных дисков в грудном отделе встречается редко. В основном поражаются нижние грудные диски. Боль при сдавлении задних корешков спинномозговых нервов может симулировать межреберную невралгию или патологию внутренных органов. Так, радикулярный болевой синдром на уровне Тш—TIV может симулировать картину болевого синдрома при коронарной недостаточности. Известны случаи проведения операций в связи с ошибочно предполагаемыми заболеваниями органов брюшной полости. Чаще клиника сводится к передней компрессии спинного мозга, что во многом напоминает клинику экстрадуральных опухолей передней локализации, за исключением того, что полная блокада подпаутинного пространства в первом случае бывает редко. Уровень компрессии устанавливают с помощью миелографии.
Лечение. При болевых формах патологии дисков начинают с консервативных методов, включающих применение лекарственных средств, физиотерапевтических процедур, специальной лечебной гимнастики, механической разгрузки, мануальной терапии, иглотерапии, а также санаторно-курортное лечение.
Основным патогенетическим принципом лечения при дискогенном радикулите поясничнокрестцового отдела следует считать декомпрессию сдавленного корешка, осуществляемую как консервативным, так и хирургическим способом. Декомпрессия корешка может быть произведена вытяжением за тазовый пояс на специальной койке. Предпочтение отдают курсу вытяжения небольшими грузами (2—6 кг) на каждую ногу в течение 2 недель. Продолжительность вытяжения в течение суток определяется самочувствием больного. Усиление боли в поясничном отделе в результате сокращения мышц спины является показателем для уменьшения массы груза. Можно производить и подводное вытяжение в бассейне вертикальным и горизонтальным способами. После прекращения боли все виды вытяжения отменяют, в противном случае дальнейшее раскрытие межпозвоночной щели может привести к повторному смещению диска. Существуют также способы, в основе которых лежат тракция позвоночника и комплекс сгибательно-вращательных движений с механическими ударами по позвоночнику для вправления диска.
Принципиальным является вопрос обезболивания, так как все эти манипуляции болезненны, а защитное сокращение мышц спины препятствует проведению нужного комплекса движений. Наиболее приемлемым является местное обезболивание с введением анестезирующего средства по ходу пораженных структур межпозвоночного диска, задней продольной связки и фиброзного кольца.
При смещении диска давностью более 6 месяцев и снижении высоты межпозвоночной щели больше чем на 1/3 все манипуляции закрытого вправления диска оказываются малоэффективными. В таких случаях показано оперативное лечение. Абсолютным показанием к операции является сдавление конского хвоста или спинного мозга. Во всех других случаях показания относительны. Операция показана также при болевом синдроме, не купирую-щемся всеми видами консервативной и мануальной терапии.
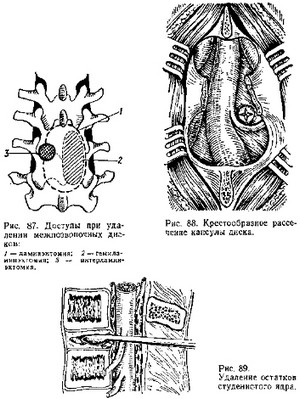
Существует несколько хирургических доступов для удаления смещенного диска: посредством ламинэктомин, гемиламинэктомии и интерламинэктомии (рис. 87). Обезболивание общее.
Во время операции на стороне поражения отсекают желтую связку от края дуг и от суставных отростков, обнажают корешок и смещенный под ним диск, осторожно крючком с диска сдвигают
кнутри корешок и по центру выпуклости диска рассекают заднюю продольную связку и капсулу
диска (рис. 88). После этого, как правило, в рану сразу пролабирует фиброзно-хрящевая измененная ткань диска, которая легко удаляется. Удалив свободно лежащие части смещенного диска, кюреткой выскабливают остатки его (рис. 89).
 Радикальное удаление диска создает лучшие условия для формирования фиброзного анкилоза между позвонками. Неудаленные части диска мешают образованию анкилоза и могут служить причиной рецидива заболевания. В случаях, когда смещенный диск расположен срединно и его трудно удалить экстрадурально, показан трансдуральный подход. При этом вскрывают заднюю стенку терминального желудочка, корешки конского хвоста отодвигают в стороны, над грыжей диска вскрывают передний листок желудочка и удаляют диск.
Радикальное удаление диска создает лучшие условия для формирования фиброзного анкилоза между позвонками. Неудаленные части диска мешают образованию анкилоза и могут служить причиной рецидива заболевания. В случаях, когда смещенный диск расположен срединно и его трудно удалить экстрадурально, показан трансдуральный подход. При этом вскрывают заднюю стенку терминального желудочка, корешки конского хвоста отодвигают в стороны, над грыжей диска вскрывают передний листок желудочка и удаляют диск.
При небольшом латеральном смещении диска может производиться гемиламинэктомия с удалением одной или двух дуг только с одной стороны и сохранением остисто го отростка либо интерламинэктомия, заключающаяся в удалении только желтой связки, что нередко удается произвести лишь путем наложения фрезевого отверстия; после этого через отверстие, образовавшееся между двумя смежными дугами позвонков, проникают в позвоночный канал и удаляют выпавший диск.
При патологии межпозвоночных дисков шейного отдела вначале ограничиваются консервативным лечением: периодически проводят вытяжение позвоночника, иммобилизацию шейного отдела пластическими воротниками, физиотерапевтические процедуры, блокады, санаторно-курортное лечение. При стойком болевом синдроме и недостаточности сосудов вертебробазилярной системы показано оперативное вмешательство передним доступом (как при травме позвоночника).
Если остеофиты распространяются в межпозвоночное отверстие и сдавливают корешок, производят расширение отверстия, при этом, если выявляется смещение диска, его удаляют. В случаях поражения позвоночной артерии и ее симпатического сплетения прибегают к декомпрессии артерии путем удаления передней и боковой стенок отверстия поперечного отростка, затем удаляют остеофиты. В большинстве случаев операцию завершают иммобилизацией позвонков путем переднего спондилодеза. При выраженной миелопатии чаще производят заднюю ламинэктомию, цель которой—декомпрессия спинного мозга.
Срединные смещения диска в грудном отделе позвоночного столба оперируют трансдурально, латеральные — так же, как и в поясничном отделе.
Источник: Ромоданов А.П. Мосийчук Н.М., «Нейрохирургия» 1990
А так же в разделе «ПАТОЛОГИЯ МЕЖПОЗВОНОЧНЫХ ДИСКОВ »
- Введение ИСТОРИЧЕСКИЙ ОЧЕРК РАЗВИТИЯ НЕЙРОХИРУРГИИ
- ВСПОМОГАТЕЛЬНЫЕ МЕТОДЫ ИССЛЕДОВАНИЯ
- Специальная часть. ОПУХОЛИ ГОЛОВНОГО МОЗГА
- НЕЙРОЭКТОДЕРМАЛЬНЫЕ ОПУХОЛИ
- ОБОЛОЧЕЧНО-СОСУДИСТЫЕ ОПУХОЛИ
- Очаговые симптомы
- ОПУХОЛИ ГОЛОВНОГО МОЗГА У ДЕТЕЙ
- ОПУХОЛИ ГОЛОВНОГО МОЗГА У ЛИЦ ПОЖИЛОГО И СТАРЧЕСКОГО ВОЗРАСТА
- ОПЕРАЦИИ ПРИ ОПУХОЛЯХ ПОЛУШАРИЙ БОЛЬШОГО МОЗГА
- ЧЕРЕПНО-МОЗГОВАЯ ТРАВМА
- ОСОБЕННОСТИ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЫ У ДЕТЕЙ
- ОСОБЕННОСТИ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЫ У ЛИЦ ПОЖИЛОГО И СТАРЧЕСКОГО ВОЗРАСТА
- ГНОЙНЫЕ ОСЛОЖНЕНИЯ ПРИ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЕ
- ХИРУРГИЧЕСКИЕ ВМЕШАТЕЛЬСТВА ПРИ ОТКРЫТОЙ ЧЕРЕПНО-МОЗГОВОЙ ТРАВМЕ
- АБСЦЕСС ГОЛОВНОГО МОЗГА
- ПАТОЛОГИЯ СОСУДОВ ГОЛОВНОГО МОЗГА.
- ИШЕМИЯ МОЗГА, ИНФАРКТ МОЗГА
- СТЕРЕОТАКСИЧЕСКАЯ НЕЙРОХИРУРГИЯ
- ЭПИЛЕПСИЯ
- ГИДРОЦЕФАЛИЯ
- КРАНИОСТЕНОЗ
- ПОЗВОНОЧНО-СПИННОМОЗГОВАЯ ТРАВМА
- ПОВРЕЖДЕНИЯ ПЕРИФЕРИЧЕСКИХ НЕРВОВ
- ХИРУРГИЯ БОЛИ