Консервативное лечение
В процессе комплексного консервативного лечения необходимо через каждые 6 месяцев проводить обследование пациента. При частых обострениях, пиелонефрите, ухудшении функции почки по сравнению с ранее полученными показателями целесообразно прибегнуть к оперативной коррекции, Как указывалось выше, наилучшие функциональные результаты консервативной тактики бывают тогда, когда причиной ПМР явился длительный воспалительный процесс в мочевом пузыре с незначительной потерей функции почки (до 30%). Консервативное лечение должно быть комплексным, направленным не только на ликвидацию воспалительного процесса в почке и мочевом пузыре, но и на нормализацию функции мочевого пузыря, его детрузора и антирефлюксного механизма.
Основной причиной рецидивирующего цистита (прежде всего у девочек) является восходящая инфекция из влагалища и уретры, поэтому всем пациенткам рекомендуют не подмываться, а делать сидячие ванночки с травами (ромашка, череда) утром и вечером в течение 10-15 минут. Половые губы осторожно промокаю! ватой и смазывают стерильным вазелиновым маслом. Вход во влагалище и наружное отверстие мочеиспускательного канала смазывают антисептической мазью (5-10% синтомициновая мазь и т.д.), Чистые проглаженные трусики надевают только после этих гигиенических

Рис. 15.22. Микционная цитограмма у ребенка 4 лет с ПМР и неврогенным мочевым пузырем
процедур. Такой гигиенический режим соблюдается не только в период лечения, но и в последующие 1-2 года во избежание рецидива воспаления мочевого пузыря.
Из пищевого рациона исключают продукты, вызывающие раздражение слизистой оболочки мочевого пузыря: шоколад, цитрусовые, копчености, горчицу, соленья, чеснок, лук, перец и т.д.
При создании схемы комплексного консервативного лечения цистита и восстановления нарушенного антирефлюксного механизма необходимо провести критический анализ ранее проводимого лечения у ребенка, его системность, сроки и степень его эффективности. Лечебную тактику определяют с учетом полученных анамнестических сведений.
Для максимального уменьшения патологического влияния ПМР на функцию почки ребенок должен обязательно мочиться каждые 1,5-2 ч даже при отсутствии к позывам.
Б домашних условиях рекомендуют тепло на область мочевого пузыря: нагретый сухой речной песок в мешочке, ежедневно, парафиновые аппликации 2-3 раза в течение всего периода лечения.
С учетом чувствительности микрофлоры назначают препараты нитрофуранового ряда, а для ликвидации пиелонефрита — один
Из современных антибиотиков на срок до 2 недель. При неэффективности лекарственные препараты заменяют. После значительного улучшения или нормализации мочи лечение продолжают еще 1 месяц.
Для получения высокой концентрации медикаментозных препаратов в стенке мочевого пузыря назначают 12--14 сеансов электрофореза на область пузыря одного из наиболее эффективных препаратов, определенного в процессе лечения ребенка (антисептик, антибиотик) — в условиях физиотерапевтического отделения поликлиники По окончании этого курса лечения делают электрофорез с витаминами Вг В6, В12 (совместно) — 12-14 сеансов, далее электрофорез с 0,05% раствором прозерииа — 12-14 сеансов или чрескожную, внутрипузырную, прямокишечную электростимуляцию. По показаниям прибшают к иглорефлексотерапии. Последние виды лечения направлены на восстановление функции детрузора и пузырно-уретс- рального антирсфлюксного механизма.
При длительно протекающем, рецидивном цистите, особенно при уменьшении в объеме мочевого пузыря и значительных морфологических изменениях его стенки, определенной при цистоскопическом исследовании и биопсией с последующим морфологическим исследованием, показан внутрипузырный иэнофорез с подбором медикаментозных препаратов, обусловленных морфологическими данными биоптата: гормональные препараты, антибиотики и антисептические препараты, масляные препараты и т.д. (более подробно смотри главы «Циститы»).
При курортном лечении предпочтение отдается грязевым аппликациям на область мочевого пузыря.
Поданным литературы, 80-90% положительных результатов консервативного лечения получают при интермиттирующей форме ПМР, а также при ПМР воспалительного генеза I—III степени. У этих пациентов утрачено менее 30% потери функции почки. Положительная динамика состоит в ликвидации ПМР и отсутствии лейкоцитурии, она отмечена у 78% детей, у остальных уменьшилась выраженность рефлюкса. Таким детям показан повторный курс консервативного лечения с определением сто эффективности через 3-4 месяца (Пугачев А,Г., 1987-2005, Алферов С.И., 2001, Москалева Н.К., 2002; и др.).
После ликвидации ПМР и лейкоцитурии необходима комплексная профилактика рецидивного цистита на протяжении как минимум 1,5- 2 лет.
При отсутствии положительного результата рекомендуется прибегать к оперативной коррекции ПМР. В последние 20 лет ряд авторов (в основном в западных странах) рекомендуют вначале прибегать к эндоскопическому вмешательству — введению коллагенообразующих веществ в парауретеральную клетчатку устья мочеточника (см. «Эндоскопическое лечение Г1МР»).
Оперативное лечение
До последних лет единственным оперативным методом лечения ПМР являлись антирефлюксные операции для восстановления нарушенного антирефлюксного механизма. С внедрением в практическое здравоохранение тефлона, других синтетических препаратов, а также различных коллагенообразующих белковых препаратов определенное место заняла эндоскопическая коррекция — введение в парауретеральную клетчатку в области устья мочеточника этих веществ (см. раздел «Эндоскопическое лечение ПМР»).
Пагубное влияние ПМР на функцию почки привело к разработке антирефлюксных операций еще в первые годы XIX в. В настоящее время насчитывается более 90 различных оперативных методов. Их число с каждым годом увеличивается, что свидетельствует о стремлении создать оптимальный вид оперативной коррекции. Основой большинства операций является удлинение интрамурального и подслизистого отделов мочеточника:
а) удлинение подслизистого отдела с перемещением устья или без перемещения;
б) восстановление антирефлюксного механизма путем погружения экстравезикального отдела в толщу стенки мочевого пузыря со вскрытием слизистой оболочки мочевого пузыря или без ее повреждения;
в) удлинение подслизистого тоннеля с перемещением устья мочеточника в дистальном направлен ии;
г) создание уретероцистоанастомоза с образованием «соска», играющего роль антирефлюксного механизма.
Для выполнения оперативного вмешательства чаще используют разрез по Пфанненштилю или клюшкообразный разрез. Последний используют в случае необходимости мобилизации тазового и интрамурального отделов мочеточника. Е редких случаях (при рецидиве ПМР, тяжелых осложнениях первичной операции: мочевых затеках, урогематоме и т.д.) прибегают к срединной лапаротомии. Мочевой пузырь вскрывают продольно.
Первую субмукозную антирефлюксную операцию в 1961 г. описал D. Williams. В последующие годы в различных модификациях нашли широкое, применение операции J. Hutch (1963), Р. Bishoff (1061), R Lich (1962), W. Gregoir (1966) ит.д. Клинический анализ полученных результатов обусловил поиск ботее эффективных оперативных методов, однако ряд из этих операций применяют и по настоящее время (W. Gregoir и т.д.).
Наибольшее распространение получили операции создания пассивного анти рефлюксного клапана путем удлинения внутри- пузырного подслизистого канала мочеточника в мочевом пузыре. Наибольшую популярность получил метод Политано-Ладбеттера (1958) (рис. 15.23). Устье и часть мочеточника выделяют из области подслизистого канала и интрамурального отдела до впадении мочеточника в наружную стевку мочевого пузыря. Б зависимости от возраста ребенка длина мобилизованной части составляет 3-5 см. На 1-3 см выше ранее расположенного устья вскрывают слизистую оболочку. Специальным инструментом создают дефект в толще мышечной стенки мочевого пузыря, захватывают за предварительно наложенные на стенку мобилизованного мочеточника держалки и мочеточник выводят внутрь мочевого пузыря. Создают подслизистый тоннель длиной не менее 3 см, через него проводят мочеточник, где формируется новое устье в месте расположения старого устья. Дефект мышечного слоя и слизистой оболочки ушивают.
Предложены модификации этой операции, что обусловлено рядом отрицательных факторов. Во-первых, данная операция выполняется полностью интравезикально и при проведении вслепую мобилизованного мочеточника из околопузырной клетчатки в мочевой пузырь возможно его введение в полость мочевого пузыря под острым углом, что вызывает в дальнейшем значительные уродинамические нарушения; во-вюрых, не исключено, что проведение мобилизованного мочеточника возможно через поврежденную брюшину, иногда с захватом петли кишки, маточной артерии у девочек и т.д. Во избежание этих осложнений рекомендуют выполнять операцию из интра- и экстравезикального доступов и по показаниям выполнить при выраженной дилатации и извитости тазового отдела мочеточника как его мобилизацию, так и клиновидную резекцию по длине для ликвидации дилатации (Пугачев А.Г., 1988; Mathison W., 1961; Campbell М., 1970; Allen, 1980; идр.).
Предложено также не проводить мобилизованный мочеточник в область ранее располагающегося устья, аформировать его медиальное
Рис. 15.23. Операция Полигано-Ладбеттера
 этой области на 0,5—0,7 см, предварительно выполнив иссечение 1,5-2 мм терминального отдела мочеточника. Необходимость иссечения обусловлена обнаруженными значительными морфослруктурными изменениями в этом отделе мочеточника. Последние являются следствием длительно существующего воспалительного процесса в мочевом пузыре, а подчас и пороками развития устья (Пугачев А,Г., 1987).
этой области на 0,5—0,7 см, предварительно выполнив иссечение 1,5-2 мм терминального отдела мочеточника. Необходимость иссечения обусловлена обнаруженными значительными морфослруктурными изменениями в этом отделе мочеточника. Последние являются следствием длительно существующего воспалительного процесса в мочевом пузыре, а подчас и пороками развития устья (Пугачев А,Г., 1987).
В последние 30 лет большое распространение получила операция Коэна (Cohen М., 1971), которая подкупает своей относительной простотой (рис, 15.24). Вокруг устья (предварительно в него введен катетер) вырезают участок слизистой оболочки до 1-1,5 см в диаметре. Потягивая за катетер, фиксированный к стенке мочеточника, мобилизуют его интрамуральный отдетт. Параллельио межмочеточниковой связке тупым путем в поперечном направлении создают подслизистый канал, длина которого должна быть не менее 3 см. Через него проводят мобилизованны й мочеточник и создают новое устье. Область старого устья ушивают (рис. 15.25, см. на вклейке). Возможно выполнение антирефлюксной операции с двух сторон (рис. 15.26). Большим преимуществом операции является сохранение оболочки Вальдейера, которая играет важную антирефлюксную роль.
Операция Коэна показана только у пациентов с нерезко выраженной дилатацией мочеточника, так как при выраженном расширении терминального отдела мочеточника при нктравезикальном доступе моделирование последнего на должную длину невозможно. Операция не показана и при коротком интрамуральном отделе и дисплазии стенки мочеточника.
При ПМР в эктопированное устье используют методику Глина- Ардерсона— мобилизованный внутрииузырпый отдел мочеточника проводят в созданный подслизистый тоннель в области шейки мочевого пузыря с формированием нового устья.
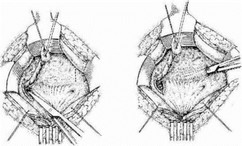
Рис. 15.24. Односторонняя операция Коэна
Экстравезикальный доступ используют при выполнении операций R. Lich (1962) и W Gregoiга (1964). При первой из них на боковой поверхности мочевого пузыря производят разрез серозного и мышечного слоев без вскрытия слизистой оболочки мочевого пузыря. Длина разреза соответствует длине мобилизованного дистального отдела мочеточника. Мочеточник помещают в образованный мышечный тоннель и прикрывают мышечными стенками канала наложением на них нескольких узловатых кетгутовых швов.
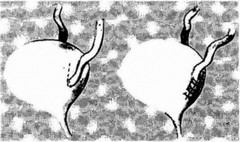
Рис. 15.26. Операция Gregoi га (описание в тексте)
W Gregoira использивал данную методику для создания антиреф- люксного механизма после мобилизации дистального и суженного отделов мочеточника при обструктивном мегауретсре: вскрывают слизистую оболочку мочевого пузыря, рассекают участок мочеточ ника и его стенки сшивают со слизистой оболочкой, Далее по методу Лиха создают антирефлюксный механизм из мышечных слоев стенки пузыря.
Экстравезикальный доступ со вскрытием слизистой мочевого пузыря используют и для выполнения антирефлюксной операции по Паку (1959). Мобилизованный мочеточник отсекают в месте его впадения в мочевой пузырь. Рану ушивают. Вскрывают мышечную стенку, специальным инструментом вслепую создают субмукозный канал в 4-5 раз длиннее мобилизованного дистального отдела мочеточника. В последующем вскрывают слизистую оболочку мочевого пузыря Интубированный мочеточник проводят через созданный субмукозный канал и стенки мочеточника сшивают со вскрытой слизистой оболочкой пузыря. У девочек стент выводят через уретру, у мальчиков— через переднюю стенку мочевого пузыря. Положительным моментом данной операции является отсутствие травмы передней стенки мочевого пузыря, отрицательным — создание нового устья мочеточника по сути вслепую без учета необходимости его расположения в области треугольника Льето. По существу нарушается основной принцип всех антирефлюксных операций — новое устье должно находиться в тех же анатомических условиях, что и старое, это и обеспечивает сохранение антирефлюксного механизма.
Те же недостатки свойственны и операции Bradic J. et М. Passini
До последних лет в медицинской литературе по-прежнему продолжается рекламирование новых антирефлюксных операций. Так, П.И Чумаков (2006) предлагает удлинять подслизистый канал за счет слизисто-подслизистого лоскута, выкроенного на задней стенке мочевого пузыря по межмочеточпиковой складке с захватом устья мочеточника. Туннель формируется двумя рядами швов. Нэ катетере, введенном в мочеточник и уложенном на лоскут, сначала сшивают внутренние края лоскута, а затем вторым рядом швов эти края покрывают слизисто-подслизистым слоем мочевого пузыря.
Наибольшие трудности возникают при создании антирефлюк- сного механизма при выраженной дилатации мочеточника, обусловленной ПМР. В этих условиях следует отдавать предпочтение смешанному доступу — экстравезикальному в сочетании с интраве- зикальиым (в практической медицине он называется клюшкообразным). Благодаря такому доступу удается произвести достаточную мобилизацию дилатированного дистального отдела мочеточника, его моделирование одним из методов (по Хандеру или Калинкински) (см. главу «Мегауретер»), создать подслизистый тоннель необходимой длины и сформировать новое устье в области треугольника Льето.
При двустороннем ПМР лечебную тактику определяют с учетом степени потери функции почек с обеих сторон, генеза данного патологического состояния, эффективности ранее проводимой консервативной терапии.
При потере более Зб% функции почек, что свидетельствует в большинстве случаев в пользу врожденного генеза ПМР, показана анги- рсфлюксная операция одномоментно на обоих устьях. Большинство урологов отдают предпочтение операции Коэна. При противопоказаниях к ней (дисплазия интрамурального отдела мочеточника) выполняют операцию Ледбеттсра-Политано. Ранее рекомендованная операция Ж Ил и-Верне при двустороннем ПМР дает до 35% рецидивов (Solok V., 1988, и др.).
При потере менее 30% функции одной из почек решающую роль играют результаты цистоскопического исследования. Без порока развития устья определенную роль в выборе лечебной тактики играет эффективность проводимого ранее комплексного консервативного лечения. При эффективности показаны односторонняя антирефлюк- сная операция и продолжение консервативной тактики с обязательным наблюдением за пациентом и проведением через 6 месяцев радионуклидного исследования функции почки. При положительной динамике продолжают консервативную тактику, при отрицательной выполняют оперативное вмешательство на противоположном устье (эндоскопическое или открытое)
При констатации порока развития контралатерального устья показано одномоментно выполняемое оперативное вмешательство.
Вид оперативной коррекции ПМР контралатерального устья зависит от пистоскопическон картины: при воспалительном генезе — введение коллоидных веществ в парауретеральную клетчатку (см. «Эндоскопическое лечение ПМР»), при врожденном генезе — анти- рефлюксная операция.
При ПМР в удвоенную почку с сохранением функции обеих ее сегментов показана органосохраняющая тактика (см. «Удвоенная почка»).
О ПМР, возникающих при врожденной иптравезикальной обструкции (клапаны уретры, болезнь Мариона), нейрогенной дисфункции мочевого пузыря, — см, соответствующие главы («Инфра- везикальная обструкция», «Неврогенный мочевой пузырь»).
До настоящего времени вызывает споры тактика при диагностировании пузырно-мочеточникового рефлюкса у новорожденных и грудных детей. Одни клиницисты являются сторонниками активного оперативного вмешательства с позиции сбережения функции почки на самых ранних этапах формирования детского организма и его мочевой системы (Lyon R., 1977; Mandel J. el Colodni A., 1980, идр.), другие предлагают подходить к лечению дифференцированно, с учетом клинических проявлений патологического состояния, его генеза и степени потери функции почки (Пугачев А.Г., 1990; Scott J., 1971; идр.). У большинства детей младшего возраста резко выраженная клиническая картина острого пиелонефрита обусловлена врожденным ПМР. Чаще это касается мальчиков (Пугачев А.Г., Кудрявцев Ю.В., 1989-2005; Дачевский В,А., 1997; Салимов Ш.С., 1999; Москалева Н.Т., 2002, идр.). У девочек 1-3 лет причиной рефлюкса чаще бывает воспалительный процесс в нижних мочевых путях. На цистограмме у мальчиков чаще определяются ПМР TV-V степени (но интернациональной классификации), у девочек - I—III степени. Во всех наблюдениях необходимо определение функции почки (радионуклидные исследования). В соответствии с общим состоянием ребенка этой возрастной группы урн диагностировании ПМР производят дрепирование мочевого пузыря (его катетеризация) и выполняют противовоспалительную и дезинтоксикационную терапию. В зависимости от эффективности, выраженности ПМР, его генеза и степени потери функции почки дальнейшая лечебная тактика заключается в следующем.
При выраженных нарушениях функции ночки, диагностировании врожденного 11МР и крайней тяжести ребенка (несмотря на лечение) показана чрескожная пункционная нефростомия. По улучшении общего состояния пациента, отсутствии тяжелых сопутству-
клцих заболеваний через 4-6 месяцев после наложения нефростомы выполняется антирефлюксная операция.
При положительных результатах медикаментозной терапии лечебная тактика зависит от генеза ПМР: при пороке развития анти- рефлк.'кеная операция показана через 3-4 месяцев, после начала консервативного лечения при воспалительном генезе ПМР продолжение консервативного лечения с обязательным контролем общего состояния ребенка и функции почки. При постепенной ликвидации или уменьшении выраженности рефлюкса без снижения функция почки и обострений пиелонефрита показано дальнейшее проведение консервативной тактики. При сохранении ПМР, постоянных обострениях пиелонефрита — антирефлюксная операция.
При ПМР I—III степени (особенно у девочек) воспалительного генеза проводится консервативная тактика. Только в отдельных наблюдениях при эффективном консервативном лечении прибегают к введению коллагеновых веществ или оперативно коррекции.
Такой дифференцированный подход обеспечивает большой процент положительных результатов лечения ПМР у детей этого возраста.
Среди общих вопросов, касающихся выполнения антирефлюк- сных операций, до настоящего времени дебатируется вопрос о сроках дренирования вновь созданного устья мочеточника и мочевого пузыря. Одни авторы рекомендуют ограничиваться 2--3 сутками, что способствует ускорению лечения послеоперационного цистита (Donnely J., 1972; Curris D., 1979, и др.); другие, а их большинство, удлиняют эти сроки до 7-9 суток с целью профилактики обструкции неоанастомоза и фиксации мочеточника в ране (Пугачев А.Г., 1987; Павлов А.Ю., 2004).
Активная противовоспалительная терапия, включающая лазерные аппликации, способствует ликвидации послеоперационного цистита (см. гл. «Цистит»),
До выписки из стационара назначают комплексную терапию, направленную на ликвидацию воспалительного прицесса в почке и мочевом пузыре, усиление перистальтической активности чашечнолоханочной системы и мочеточника и деятельности мочевого пузыря.
В литературе представлен большой разброс данных о степени эффективности оперативного лечения пузырно-мочеточникового рефлюкса, Он колеблется от 68 до 94%. К сожалению, не выделяются отдельно данные, касающиеся различных степеней рефлюкса, а представляются общие сведения без учета возникших послеопсраци- онных осложнений. Наилучшие результаты получены при антиреф- люксных операциях по Политано-Ледбеттеру и по Коэну.
В длительные катамнестические сроки установлено, что рост и развитие почек с ростом детского организма в первую очередь зависят от степени потери функции почки на дооперационном этапе, выраженности и генеза ПМР. Наилучшие результаты получены при потере менее 30% функции почки.
Итак, оперативная коррекция пузырно-мочеточникового рефлюкса должна производиться но четким показаниям. Среди большого числа методов наилучшие результаты дают операции Лед- беттера-Политано и Коена, при выполнении которых сохраняются анатомические взаимоотношения, необходимые для восстановления функции запирательного механизма
Определенное место в лечении ПМР в последние годы стали занимать эндоскопические методы.
Основной причиной рецидивирующего цистита (прежде всего у девочек) является восходящая инфекция из влагалища и уретры, поэтому всем пациенткам рекомендуют не подмываться, а делать сидячие ванночки с травами (ромашка, череда) утром и вечером в течение 10-15 минут. Половые губы осторожно промокаю! ватой и смазывают стерильным вазелиновым маслом. Вход во влагалище и наружное отверстие мочеиспускательного канала смазывают антисептической мазью (5-10% синтомициновая мазь и т.д.), Чистые проглаженные трусики надевают только после этих гигиенических

Рис. 15.22. Микционная цитограмма у ребенка 4 лет с ПМР и неврогенным мочевым пузырем
процедур. Такой гигиенический режим соблюдается не только в период лечения, но и в последующие 1-2 года во избежание рецидива воспаления мочевого пузыря.
Из пищевого рациона исключают продукты, вызывающие раздражение слизистой оболочки мочевого пузыря: шоколад, цитрусовые, копчености, горчицу, соленья, чеснок, лук, перец и т.д.
При создании схемы комплексного консервативного лечения цистита и восстановления нарушенного антирефлюксного механизма необходимо провести критический анализ ранее проводимого лечения у ребенка, его системность, сроки и степень его эффективности. Лечебную тактику определяют с учетом полученных анамнестических сведений.
Для максимального уменьшения патологического влияния ПМР на функцию почки ребенок должен обязательно мочиться каждые 1,5-2 ч даже при отсутствии к позывам.
Б домашних условиях рекомендуют тепло на область мочевого пузыря: нагретый сухой речной песок в мешочке, ежедневно, парафиновые аппликации 2-3 раза в течение всего периода лечения.
С учетом чувствительности микрофлоры назначают препараты нитрофуранового ряда, а для ликвидации пиелонефрита — один
Из современных антибиотиков на срок до 2 недель. При неэффективности лекарственные препараты заменяют. После значительного улучшения или нормализации мочи лечение продолжают еще 1 месяц.
Для получения высокой концентрации медикаментозных препаратов в стенке мочевого пузыря назначают 12--14 сеансов электрофореза на область пузыря одного из наиболее эффективных препаратов, определенного в процессе лечения ребенка (антисептик, антибиотик) — в условиях физиотерапевтического отделения поликлиники По окончании этого курса лечения делают электрофорез с витаминами Вг В6, В12 (совместно) — 12-14 сеансов, далее электрофорез с 0,05% раствором прозерииа — 12-14 сеансов или чрескожную, внутрипузырную, прямокишечную электростимуляцию. По показаниям прибшают к иглорефлексотерапии. Последние виды лечения направлены на восстановление функции детрузора и пузырно-уретс- рального антирсфлюксного механизма.
При длительно протекающем, рецидивном цистите, особенно при уменьшении в объеме мочевого пузыря и значительных морфологических изменениях его стенки, определенной при цистоскопическом исследовании и биопсией с последующим морфологическим исследованием, показан внутрипузырный иэнофорез с подбором медикаментозных препаратов, обусловленных морфологическими данными биоптата: гормональные препараты, антибиотики и антисептические препараты, масляные препараты и т.д. (более подробно смотри главы «Циститы»).
При курортном лечении предпочтение отдается грязевым аппликациям на область мочевого пузыря.
Поданным литературы, 80-90% положительных результатов консервативного лечения получают при интермиттирующей форме ПМР, а также при ПМР воспалительного генеза I—III степени. У этих пациентов утрачено менее 30% потери функции почки. Положительная динамика состоит в ликвидации ПМР и отсутствии лейкоцитурии, она отмечена у 78% детей, у остальных уменьшилась выраженность рефлюкса. Таким детям показан повторный курс консервативного лечения с определением сто эффективности через 3-4 месяца (Пугачев А,Г., 1987-2005, Алферов С.И., 2001, Москалева Н.К., 2002; и др.).
После ликвидации ПМР и лейкоцитурии необходима комплексная профилактика рецидивного цистита на протяжении как минимум 1,5- 2 лет.
При отсутствии положительного результата рекомендуется прибегать к оперативной коррекции ПМР. В последние 20 лет ряд авторов (в основном в западных странах) рекомендуют вначале прибегать к эндоскопическому вмешательству — введению коллагенообразующих веществ в парауретеральную клетчатку устья мочеточника (см. «Эндоскопическое лечение Г1МР»).
Оперативное лечение
До последних лет единственным оперативным методом лечения ПМР являлись антирефлюксные операции для восстановления нарушенного антирефлюксного механизма. С внедрением в практическое здравоохранение тефлона, других синтетических препаратов, а также различных коллагенообразующих белковых препаратов определенное место заняла эндоскопическая коррекция — введение в парауретеральную клетчатку в области устья мочеточника этих веществ (см. раздел «Эндоскопическое лечение ПМР»).
Пагубное влияние ПМР на функцию почки привело к разработке антирефлюксных операций еще в первые годы XIX в. В настоящее время насчитывается более 90 различных оперативных методов. Их число с каждым годом увеличивается, что свидетельствует о стремлении создать оптимальный вид оперативной коррекции. Основой большинства операций является удлинение интрамурального и подслизистого отделов мочеточника:
а) удлинение подслизистого отдела с перемещением устья или без перемещения;
б) восстановление антирефлюксного механизма путем погружения экстравезикального отдела в толщу стенки мочевого пузыря со вскрытием слизистой оболочки мочевого пузыря или без ее повреждения;
в) удлинение подслизистого тоннеля с перемещением устья мочеточника в дистальном направлен ии;
г) создание уретероцистоанастомоза с образованием «соска», играющего роль антирефлюксного механизма.
Для выполнения оперативного вмешательства чаще используют разрез по Пфанненштилю или клюшкообразный разрез. Последний используют в случае необходимости мобилизации тазового и интрамурального отделов мочеточника. Е редких случаях (при рецидиве ПМР, тяжелых осложнениях первичной операции: мочевых затеках, урогематоме и т.д.) прибегают к срединной лапаротомии. Мочевой пузырь вскрывают продольно.
Первую субмукозную антирефлюксную операцию в 1961 г. описал D. Williams. В последующие годы в различных модификациях нашли широкое, применение операции J. Hutch (1963), Р. Bishoff (1061), R Lich (1962), W. Gregoir (1966) ит.д. Клинический анализ полученных результатов обусловил поиск ботее эффективных оперативных методов, однако ряд из этих операций применяют и по настоящее время (W. Gregoir и т.д.).
Наибольшее распространение получили операции создания пассивного анти рефлюксного клапана путем удлинения внутри- пузырного подслизистого канала мочеточника в мочевом пузыре. Наибольшую популярность получил метод Политано-Ладбеттера (1958) (рис. 15.23). Устье и часть мочеточника выделяют из области подслизистого канала и интрамурального отдела до впадении мочеточника в наружную стевку мочевого пузыря. Б зависимости от возраста ребенка длина мобилизованной части составляет 3-5 см. На 1-3 см выше ранее расположенного устья вскрывают слизистую оболочку. Специальным инструментом создают дефект в толще мышечной стенки мочевого пузыря, захватывают за предварительно наложенные на стенку мобилизованного мочеточника держалки и мочеточник выводят внутрь мочевого пузыря. Создают подслизистый тоннель длиной не менее 3 см, через него проводят мочеточник, где формируется новое устье в месте расположения старого устья. Дефект мышечного слоя и слизистой оболочки ушивают.
Предложены модификации этой операции, что обусловлено рядом отрицательных факторов. Во-первых, данная операция выполняется полностью интравезикально и при проведении вслепую мобилизованного мочеточника из околопузырной клетчатки в мочевой пузырь возможно его введение в полость мочевого пузыря под острым углом, что вызывает в дальнейшем значительные уродинамические нарушения; во-вюрых, не исключено, что проведение мобилизованного мочеточника возможно через поврежденную брюшину, иногда с захватом петли кишки, маточной артерии у девочек и т.д. Во избежание этих осложнений рекомендуют выполнять операцию из интра- и экстравезикального доступов и по показаниям выполнить при выраженной дилатации и извитости тазового отдела мочеточника как его мобилизацию, так и клиновидную резекцию по длине для ликвидации дилатации (Пугачев А.Г., 1988; Mathison W., 1961; Campbell М., 1970; Allen, 1980; идр.).
Предложено также не проводить мобилизованный мочеточник в область ранее располагающегося устья, аформировать его медиальное
Рис. 15.23. Операция Полигано-Ладбеттера
 этой области на 0,5—0,7 см, предварительно выполнив иссечение 1,5-2 мм терминального отдела мочеточника. Необходимость иссечения обусловлена обнаруженными значительными морфослруктурными изменениями в этом отделе мочеточника. Последние являются следствием длительно существующего воспалительного процесса в мочевом пузыре, а подчас и пороками развития устья (Пугачев А,Г., 1987).
этой области на 0,5—0,7 см, предварительно выполнив иссечение 1,5-2 мм терминального отдела мочеточника. Необходимость иссечения обусловлена обнаруженными значительными морфослруктурными изменениями в этом отделе мочеточника. Последние являются следствием длительно существующего воспалительного процесса в мочевом пузыре, а подчас и пороками развития устья (Пугачев А,Г., 1987).
В последние 30 лет большое распространение получила операция Коэна (Cohen М., 1971), которая подкупает своей относительной простотой (рис, 15.24). Вокруг устья (предварительно в него введен катетер) вырезают участок слизистой оболочки до 1-1,5 см в диаметре. Потягивая за катетер, фиксированный к стенке мочеточника, мобилизуют его интрамуральный отдетт. Параллельио межмочеточниковой связке тупым путем в поперечном направлении создают подслизистый канал, длина которого должна быть не менее 3 см. Через него проводят мобилизованны й мочеточник и создают новое устье. Область старого устья ушивают (рис. 15.25, см. на вклейке). Возможно выполнение антирефлюксной операции с двух сторон (рис. 15.26). Большим преимуществом операции является сохранение оболочки Вальдейера, которая играет важную антирефлюксную роль.
Операция Коэна показана только у пациентов с нерезко выраженной дилатацией мочеточника, так как при выраженном расширении терминального отдела мочеточника при нктравезикальном доступе моделирование последнего на должную длину невозможно. Операция не показана и при коротком интрамуральном отделе и дисплазии стенки мочеточника.
При ПМР в эктопированное устье используют методику Глина- Ардерсона— мобилизованный внутрииузырпый отдел мочеточника проводят в созданный подслизистый тоннель в области шейки мочевого пузыря с формированием нового устья.

Рис. 15.24. Односторонняя операция Коэна
Экстравезикальный доступ используют при выполнении операций R. Lich (1962) и W Gregoiга (1964). При первой из них на боковой поверхности мочевого пузыря производят разрез серозного и мышечного слоев без вскрытия слизистой оболочки мочевого пузыря. Длина разреза соответствует длине мобилизованного дистального отдела мочеточника. Мочеточник помещают в образованный мышечный тоннель и прикрывают мышечными стенками канала наложением на них нескольких узловатых кетгутовых швов.

Рис. 15.26. Операция Gregoi га (описание в тексте)
W Gregoira использивал данную методику для создания антиреф- люксного механизма после мобилизации дистального и суженного отделов мочеточника при обструктивном мегауретсре: вскрывают слизистую оболочку мочевого пузыря, рассекают участок мочеточ ника и его стенки сшивают со слизистой оболочкой, Далее по методу Лиха создают антирефлюксный механизм из мышечных слоев стенки пузыря.
Экстравезикальный доступ со вскрытием слизистой мочевого пузыря используют и для выполнения антирефлюксной операции по Паку (1959). Мобилизованный мочеточник отсекают в месте его впадения в мочевой пузырь. Рану ушивают. Вскрывают мышечную стенку, специальным инструментом вслепую создают субмукозный канал в 4-5 раз длиннее мобилизованного дистального отдела мочеточника. В последующем вскрывают слизистую оболочку мочевого пузыря Интубированный мочеточник проводят через созданный субмукозный канал и стенки мочеточника сшивают со вскрытой слизистой оболочкой пузыря. У девочек стент выводят через уретру, у мальчиков— через переднюю стенку мочевого пузыря. Положительным моментом данной операции является отсутствие травмы передней стенки мочевого пузыря, отрицательным — создание нового устья мочеточника по сути вслепую без учета необходимости его расположения в области треугольника Льето. По существу нарушается основной принцип всех антирефлюксных операций — новое устье должно находиться в тех же анатомических условиях, что и старое, это и обеспечивает сохранение антирефлюксного механизма.
Те же недостатки свойственны и операции Bradic J. et М. Passini
- : латеральнее середины верхушки мобилизованного мочевого пузыря в направлении лонного сочленения производят разрез серозного и мышечного слоя. В верхнем углу разреза вскрывают слизистую оболочку пузыря, и ранее мобилизованный и отсеченный от пузыря мочеточник интубируют (катетер заранее вводят в пузырь через уретру) и укладывают в мышечный канал. Между стенками мочеточника и слизистой пузыря накладывают анастомоз — формируется новое устье. Степки мышечного канала ушивают над мочеточником узловыми кетгутовыми швами.
До последних лет в медицинской литературе по-прежнему продолжается рекламирование новых антирефлюксных операций. Так, П.И Чумаков (2006) предлагает удлинять подслизистый канал за счет слизисто-подслизистого лоскута, выкроенного на задней стенке мочевого пузыря по межмочеточпиковой складке с захватом устья мочеточника. Туннель формируется двумя рядами швов. Нэ катетере, введенном в мочеточник и уложенном на лоскут, сначала сшивают внутренние края лоскута, а затем вторым рядом швов эти края покрывают слизисто-подслизистым слоем мочевого пузыря.
Наибольшие трудности возникают при создании антирефлюк- сного механизма при выраженной дилатации мочеточника, обусловленной ПМР. В этих условиях следует отдавать предпочтение смешанному доступу — экстравезикальному в сочетании с интраве- зикальиым (в практической медицине он называется клюшкообразным). Благодаря такому доступу удается произвести достаточную мобилизацию дилатированного дистального отдела мочеточника, его моделирование одним из методов (по Хандеру или Калинкински) (см. главу «Мегауретер»), создать подслизистый тоннель необходимой длины и сформировать новое устье в области треугольника Льето.
При двустороннем ПМР лечебную тактику определяют с учетом степени потери функции почек с обеих сторон, генеза данного патологического состояния, эффективности ранее проводимой консервативной терапии.
При потере более Зб% функции почек, что свидетельствует в большинстве случаев в пользу врожденного генеза ПМР, показана анги- рсфлюксная операция одномоментно на обоих устьях. Большинство урологов отдают предпочтение операции Коэна. При противопоказаниях к ней (дисплазия интрамурального отдела мочеточника) выполняют операцию Ледбеттсра-Политано. Ранее рекомендованная операция Ж Ил и-Верне при двустороннем ПМР дает до 35% рецидивов (Solok V., 1988, и др.).
При потере менее 30% функции одной из почек решающую роль играют результаты цистоскопического исследования. Без порока развития устья определенную роль в выборе лечебной тактики играет эффективность проводимого ранее комплексного консервативного лечения. При эффективности показаны односторонняя антирефлюк- сная операция и продолжение консервативной тактики с обязательным наблюдением за пациентом и проведением через 6 месяцев радионуклидного исследования функции почки. При положительной динамике продолжают консервативную тактику, при отрицательной выполняют оперативное вмешательство на противоположном устье (эндоскопическое или открытое)
При констатации порока развития контралатерального устья показано одномоментно выполняемое оперативное вмешательство.
Вид оперативной коррекции ПМР контралатерального устья зависит от пистоскопическон картины: при воспалительном генезе — введение коллоидных веществ в парауретеральную клетчатку (см. «Эндоскопическое лечение ПМР»), при врожденном генезе — анти- рефлюксная операция.
При ПМР в удвоенную почку с сохранением функции обеих ее сегментов показана органосохраняющая тактика (см. «Удвоенная почка»).
О ПМР, возникающих при врожденной иптравезикальной обструкции (клапаны уретры, болезнь Мариона), нейрогенной дисфункции мочевого пузыря, — см, соответствующие главы («Инфра- везикальная обструкция», «Неврогенный мочевой пузырь»).
До настоящего времени вызывает споры тактика при диагностировании пузырно-мочеточникового рефлюкса у новорожденных и грудных детей. Одни клиницисты являются сторонниками активного оперативного вмешательства с позиции сбережения функции почки на самых ранних этапах формирования детского организма и его мочевой системы (Lyon R., 1977; Mandel J. el Colodni A., 1980, идр.), другие предлагают подходить к лечению дифференцированно, с учетом клинических проявлений патологического состояния, его генеза и степени потери функции почки (Пугачев А.Г., 1990; Scott J., 1971; идр.). У большинства детей младшего возраста резко выраженная клиническая картина острого пиелонефрита обусловлена врожденным ПМР. Чаще это касается мальчиков (Пугачев А.Г., Кудрявцев Ю.В., 1989-2005; Дачевский В,А., 1997; Салимов Ш.С., 1999; Москалева Н.Т., 2002, идр.). У девочек 1-3 лет причиной рефлюкса чаще бывает воспалительный процесс в нижних мочевых путях. На цистограмме у мальчиков чаще определяются ПМР TV-V степени (но интернациональной классификации), у девочек - I—III степени. Во всех наблюдениях необходимо определение функции почки (радионуклидные исследования). В соответствии с общим состоянием ребенка этой возрастной группы урн диагностировании ПМР производят дрепирование мочевого пузыря (его катетеризация) и выполняют противовоспалительную и дезинтоксикационную терапию. В зависимости от эффективности, выраженности ПМР, его генеза и степени потери функции почки дальнейшая лечебная тактика заключается в следующем.
При выраженных нарушениях функции ночки, диагностировании врожденного 11МР и крайней тяжести ребенка (несмотря на лечение) показана чрескожная пункционная нефростомия. По улучшении общего состояния пациента, отсутствии тяжелых сопутству-
клцих заболеваний через 4-6 месяцев после наложения нефростомы выполняется антирефлюксная операция.
При положительных результатах медикаментозной терапии лечебная тактика зависит от генеза ПМР: при пороке развития анти- рефлк.'кеная операция показана через 3-4 месяцев, после начала консервативного лечения при воспалительном генезе ПМР продолжение консервативного лечения с обязательным контролем общего состояния ребенка и функции почки. При постепенной ликвидации или уменьшении выраженности рефлюкса без снижения функция почки и обострений пиелонефрита показано дальнейшее проведение консервативной тактики. При сохранении ПМР, постоянных обострениях пиелонефрита — антирефлюксная операция.
При ПМР I—III степени (особенно у девочек) воспалительного генеза проводится консервативная тактика. Только в отдельных наблюдениях при эффективном консервативном лечении прибегают к введению коллагеновых веществ или оперативно коррекции.
Такой дифференцированный подход обеспечивает большой процент положительных результатов лечения ПМР у детей этого возраста.
Среди общих вопросов, касающихся выполнения антирефлюк- сных операций, до настоящего времени дебатируется вопрос о сроках дренирования вновь созданного устья мочеточника и мочевого пузыря. Одни авторы рекомендуют ограничиваться 2--3 сутками, что способствует ускорению лечения послеоперационного цистита (Donnely J., 1972; Curris D., 1979, и др.); другие, а их большинство, удлиняют эти сроки до 7-9 суток с целью профилактики обструкции неоанастомоза и фиксации мочеточника в ране (Пугачев А.Г., 1987; Павлов А.Ю., 2004).
Активная противовоспалительная терапия, включающая лазерные аппликации, способствует ликвидации послеоперационного цистита (см. гл. «Цистит»),
До выписки из стационара назначают комплексную терапию, направленную на ликвидацию воспалительного прицесса в почке и мочевом пузыре, усиление перистальтической активности чашечнолоханочной системы и мочеточника и деятельности мочевого пузыря.
В литературе представлен большой разброс данных о степени эффективности оперативного лечения пузырно-мочеточникового рефлюкса, Он колеблется от 68 до 94%. К сожалению, не выделяются отдельно данные, касающиеся различных степеней рефлюкса, а представляются общие сведения без учета возникших послеопсраци- онных осложнений. Наилучшие результаты получены при антиреф- люксных операциях по Политано-Ледбеттеру и по Коэну.
В длительные катамнестические сроки установлено, что рост и развитие почек с ростом детского организма в первую очередь зависят от степени потери функции почки на дооперационном этапе, выраженности и генеза ПМР. Наилучшие результаты получены при потере менее 30% функции почки.
Итак, оперативная коррекция пузырно-мочеточникового рефлюкса должна производиться но четким показаниям. Среди большого числа методов наилучшие результаты дают операции Лед- беттера-Политано и Коена, при выполнении которых сохраняются анатомические взаимоотношения, необходимые для восстановления функции запирательного механизма
Определенное место в лечении ПМР в последние годы стали занимать эндоскопические методы.
Источник: Пугачев А.Г, «Детская урология: Руководство доя врачей» 2009
А так же в разделе « Консервативное лечение »
- ПОРОКИ РАЗВИТИЯ ПОЧЕК
- ПОРОКИ РАЗВИТИЯ ЛОХАНКИ И МОЧЕТОЧНИКА
- ГИДРОНЕФРОЗ (ГИДРОНЕФРОТИЧЕСКАЯ ТРАНСФОРМАЦИЯ)
- МЕГАУРЕТЕР
- УРЕТЕРОЦЕЛЕ
- ПУЗЫРНО ОЧЕТОЧНИКОВЫЙ РЕФЛЮКС
- Методика газовой цистографии
- Эндоскопическое лечение ПМР
- Техника введения коллагеновых веществ
- РЕКОНСТРУКТИВНЫЕ ПОВТОРНЫЕ ОПЕРАЦИИ НА МОЧЕТОЧНИКЕ
- СИНДРОМ ПРУНЕ-БЕЛЛИ (PRUNF-BELLY)
- ПОРОКИ РАЗВИТИЯ МОЧЕВОГО ПУЗЫРЯ
- Гипертрофия межмочеточниковой связки
- Незаращение урахуса (мочевой проток)
- ПОРОКИ РАЗВИТИЯ МОЧЕИСПУСКАТЕЛЬНОГО КАНАЛА
- Врожденное сужение мочеиспускательного канала
- Врожденный дивертикул мочеиспускательного канала
- Удвоение мочеиспускательного канала
- КИШЕЧНО-МОЧЕВЫЕ СВИЩИ