Кровь выполняет свои функции, находясь в постоянном движении в кровеносных сосудах. Движение крови в сосудах обусловлено сокращениями сердца. Сердце и сосуды образуют замкнутую разветвлённую сеть — сердечно-сосудистую систему.
А. Сосуды. Кровеносные сосуды присутствуют почти во всех тканях. Их нет лишь в эпителиях, ногтях, хрящах, эмали зубов, в некоторых участках клапанов сердца и в ряде других областей, которые питаются за счёт диффузии необходимых веществ из крови. В зависимости от строения стенки кровеносного сосуда и его калибра в сосудистой системе различают артерии, артериолы, капилляры, венулы и вены.
- Артерии — кровеносные сосуды, транспортирующие кровь от сердца. Стенка артерий амортизирует ударную волну крови (систолический выброс) и переправляет далее выбрасываемую с каждым ударом сердца кровь. Артерии, расположенные вблизи сердца (магистральные сосуды), испытывают наибольший перепад давления. Поэтому они обладают выраженной эластичностью,, (артерии эластического типа). Периферические артерии (распределительные сосуды) имеют развитую мышечную стенку (артерии мышечного типа), способны изменять величину просвета, а следовательно, скорость кровотока и распределение крови в сосудистом русле.
а. План строения кровеносных сосудов (рис. 10-11,10-12). Стенка артерий и других сосудов (кроме капилляров) состоит из трёх оболочек: внутренней (t. intima), средней (t. media) и наружной (t. adventitia).
- Внутренняя оболочка
(а) Эндотелий. Поверхность t. intima выстлана пластом находящихся на базальной мембране эндотелиальных клеток. Последние в зависимости от калибра сосуда имеют различные форму и размеры.
(б) Подэндотелиальный слой. Под пластом эндотелия расположена прослойка рыхлой соединительной ткани.
(в) Внутренняя эластическая мембрана (membrana elastica interna) отделяет внутреннюю оболочку сосуда от средней.
- Средняя оболочка. В состав t. media, помимо соединительнотканного матрикса с небольшим количеством фибробластов, входят ГМК и эластические структуры (эластические мембраны и эластические волокна). Соотношение этих элементов — главный критерий классификации артерий: в артериях мышечного типа преобладают ГМК, а в артериях эластического типа — эластические элементы.
- Наружная оболочка образована волокнистой соединительной тканью с сетью кровеносных сосудов (vasa vasorum) и сопровождающими их нервными волокнами (преимущественно терминальные ветвления постганглионарных аксонов симпатического отдела нервной системы).
б. Артерии эластического типа (рис. 10-13). К ним относят аорту, лёгочные, общую сонную и подвздошные артерии. В состав их стенки в большом количестве входят эластические мембраны и эластические волокна. Толщина стенки артерий эластического типа составляет примерно 15% диаметра их просвета.
- Внутренняя оболочка
(а) Эндотелий. Просвет аорты выстлан крупными эндотелиальными клетками полигональной или округлой формы, связанными плотными и щелевыми контактами. В цитоплазме присутствуют электроноплотные гранулы, многочисленные светлые пиноцитозные пузырьки, митохондрии. В области ядра клетка выпячивается в просвет сосуда. Эндотелий отделён от подлежащей соединительной ткани хорошо выраженной базальной мембраной.
(б) Подэндотелиальный слой. В подэндотелиальной соединительной ткани (слой Лангханса) присутствуют эластические и коллагеновые волокна (коллагены I и III). Здесь же встречаются чередующиеся с фибробластами продольно ориентированные ГМК. Внутренняя оболочка аорты содержит также коллаген типа VI — компонент микрофибрилл. Микрофибриллы находятся в непосредственной близости от клеток и коллагеновых фибрилл, «заякоривая» их в межклеточном матриксе.
- Средняя оболочка имеет толщину около 500 мкм и содержит окончатые эластические мембраны, ГМК, коллагеновые и эластические волокна.
(а) Окончатые эластические мембраны имеют толщину 2-3 мкм, их около 50-75. С возрастом количество и толщина окончатых эластических мембран увеличиваются.
(б) ГМК. Между эластическими мембранами располагаются ГМК. Направление хода ГМК — по спирали. ГМК артерий эластического типа специализированы для синтеза эластина, коллагена и компонентов аморфного межклеточного вещества. Последнее базофильно, что связано с высоким содержанием суль- фатированных гликозаминогликанов.
(в) Кардиомиоциты присутствуют в средней оболочке аорты и лёгочной артерии.
- Наружная оболочка содержит пучки коллагеновых и эластических волокон, ориентированных продольно или идущих по спирали. Адвентиция содержит мелкие кровеносные и лимфатические сосуды, а также миелиновые и безмиелиновые нервные волокна. Vasa vasorum кровоснабжают наружную оболочку и наружную треть средней оболочки. Считают, что ткани внутренней оболочки и внутренних двух третей средней оболочки питаются за счёт диффузии веществ из крови, находящейся в просвете сосуда.
в. Артерии мышечного типа (рис. 10-12). Их суммарный диаметр (толщина стенки + диаметр просвета) достигает I см, диаметр просвета варьирует от 0,3 до 10 мм. Артерии мышечного типа относят к распределительным, т.к. именно эти сосуды (благодаря выраженной способности к изменению просвета) контролируют интенсивность кровотока (перфузию) отдельных органов.
- Внутренняя эластическая мембрана расположена между внутренней и средней оболочками. He во всех артериях мышечного типа внутренняя эластическая мембрана развита одинаково хорошо. Сравнительно слабо она выражена в артериях мозга и его оболочек, в ветвях лёгочной артерии, а в пупочной артерии полностью отсутствует.
- Средняя оболочка. В артериях мышечного типа большого диаметра средняя оболочка содержит 10-40 плотно упакованных слоёв ГМК. ГМК ориентированы циркулярно (точнее — спирально) по отношению к просвету сосуда, что обеспечивает регуляцию просвета сосуда в зависимости от тонуса ГМК.
(а) Вазоконстрикция — сужение просвета артерии, происходит при сокращении ГМК средней оболочки.
(б) Вазодилатация — расширение просвета артерии, происходит при расслаблении ГМК.
- Наружная эластическая мембрана. Снаружи средняя оболочка отграничена эластической пластинкой, выраженной слабее, чем внутренняя эластическая мембрана. Наружная эластическая мембрана хорошо развита лишь в крупных артериях мышечного типа. В мышечных артериях меньшего калибра эта структура может отсутствовать совсем.
- Наружная оболочка в артериях мышечного типа развита хорошо. Внутренний её слой — плотная волокнистая соединительная ткань, а наружный — рыхлая соединительная ткань. Обычно в наружной оболочке присутствуют многочисленные нервные волокна и окончания, сосуды сосудов, жировые клетки. В наружной оболочке коронарных и селезёночной артерий присутствуют ориентированные продольно (по отношению к длиннику сосуда) ГМК.
- Коронарные артерии. К артериям мышечного типа относят и кровоснабжающие миокард венечные артерии. В большинстве участков этих сосудов эндотелий максимально приближен к внутренней эластической мембране. В участках ветвления коронаров (особенно в раннем детском возрасте) внутренняя оболочка утолщена. Здесь малодифференцированные ГМК, мигрирующие через фенестры внутренней эластической мембраны из средней оболочки, вырабатывают эластин.
- Артериолы. Артерии мышечного типа переходят в артериолы — короткие сосуды, имеющие важное значение для регуляции артериального давления (АД). Стенка артериолы состоит из эндотелия, внутренней эластической мембраны, нескольких слоёв циркулярно ориентированных ГМК и наружной оболочки. Снаружи к артериоле прилегают перивас- кулярные соединительнотканные клетки. Здесь же видны профили безмиелиновых нервных волокон, а также пучки коллагеновых волокон.
(а) Терминальные артериолы содержат продольно ориентированные эндотелиальные клетки и вытянутые ГМК. От терминальной артериолы отходит капилляр. В этом месте обычно располагается скопление циркулярно ориентированных ГМК, образующих прекапиллярный сфинктер. Снаружи от ГМК расположены фибробласты. Прекапиллярный сфинктер — единственная структура капиллярной сети, содержащая ГМК.
(б) Приносящие артериолы почки. В артериолах наименьшего диаметра внутренняя эластическая мембрана отсутствует, исключение составляют приносящие артериолы в почке. Несмотря на свой малый диаметр (10-15 мкм), они имеют прерывистую эластическую мембрану. Отростки эндотелиальных клеток проходят через отверстия во внутренней эластической мембране и образуют с ГМК щелевые контакты.
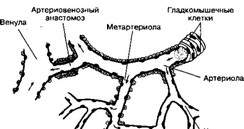
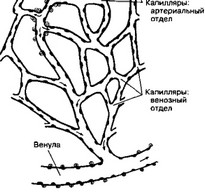
- Капилляры. Разветвлённая капиллярная сеть соединяет артериальное и венозное русла. Капилляры участвуют в обмене веществ между кровью и тканями. Общая обменная поверхность (поверхность капилляров и венул) составляет не менее 1000 м2, а в пересчёте на 100 г ткани — 1,5 м2. В регуляции капиллярного кровотока принимают непосредственное участие артериолы и венулы. В совокупности эти сосуды (от артериол до венул включительно) образуют структурно-функциональную единицу сердечно-сосудис- той системы — терминальное, или микроциркуляторное русло.
а. Плотность капилляров в различных органах существенно варьирует. Так, на I мм3 миокарда, головного мозга, печени, почек приходится 2500-3000 капилляров; в скелетной мышце — 300-1000 капилляров; в соединительной, жировой и костной тканях их значительно меньше.
б. Микроциркуляторное русло (рис. 10-1) организовано следующим образом: под прямым углом от артериолы отходят т.н. метартериолы (терминальные артериолы), а уже от них берут начало анастомозирующие истинные капилляры, образующие сеть. В местах отделения капилляров от метартериолы имеются прекапиллярные сфинктеры, контролирующие локальный объём крови, проходящий через истинные капилляры. Объём же крови, проходящей через терминальное сосудистое русло в целом, определяется тонусом ГМК артериол. В микроциркуляторном русле присутствуют артериовенозные анастомозы, связывающие артериолы непосредственно с венулами или мелкие артерии с мелкими венами. Стенка сосудов анастомоза содержит много ГМК. Артериовенозные анастомозы в большом количестве присутствуют в некоторых участках кожи, где они играют важную роль в терморегуляции (мочка уха, пальцы).
в. Структура. Стенка капилляра образована эндотелием, его базальной мембраной и перицитами (см. главу 6.2 Б 2 ж). Различают три основных типа капилляров (рис. 10-2): с непрерывным эндотелием (I), с фенестрированным эндотелием (2) и с прерывистым эндотелием (3).
 (I) Капилляры с непрерывным эндотелием — наиболее распространённый тип. Диаметр их просвета менее 10 мкм. Эндотелиальные клетки связаны при помощи плотных контактов, содержат множество пиноцитозных пузырьков, участвующих
(I) Капилляры с непрерывным эндотелием — наиболее распространённый тип. Диаметр их просвета менее 10 мкм. Эндотелиальные клетки связаны при помощи плотных контактов, содержат множество пиноцитозных пузырьков, участвующихЭндотелиальные
клетки
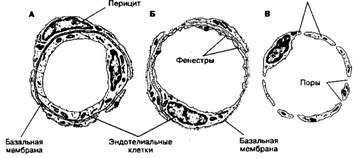
Рис. 10-2. Типы капилляров: А — капилляр с непрерывным эндотелием, Б — с фенестрированным эндотелием, В — капилляр синусоидного типа [из Hees Н, Sinowatz F, 1992]
в транспорте метаболитов между кровью и тканями. Капилляры этого типа характерны для мышц и лёгких.
Барьеры. Частный случай капилляров с непрерывным эндотелием — капилляры, формирующие гематоэнцефалический (А 3 г) и гематотимический барьеры. Для эндотелия капилляров барьерного типа характерно умеренное количество пиноцитозных пузырьков и плотные межэндотелиальные контакты.
- Капилляры с фенестрированным эндотелием присутствуют в капиллярных клубочках почки, эндокринных железах, ворсинках кишки, в экзокринной части поджелудочной железы. Фенестра — истончённый участок эндотелиальной клетки диаметром 50-80 нм. Предполагают, что фенестры облегчают транспорт веществ через эндотелий. Наиболее чётко фенестры видны на электроног- раммах капилляров почечных телец (см. главу 14 Б 2 в).
- Капилляр с прерывистым эндотелием называют также капилляром синусоидного типа, или синусоидом. Подобный тип капилляров присутствует в кроветворных органах, состоит из эндотелиальных клеток с щелями между ними и прерывистой базальной мембраны.
г. Гематоэнцефалический барьер (рис. 10-3) надёжно изолирует мозг от временных изменений состава крови. Непрерывный эндотелий капилляров — основа гематоэн- цефалического барьера. Снаружи эндотелиальная трубка покрыта базальной мембраной. Капилляры мозга почти полностью окружены отростками астроцитов.
- Эндотелиальные клетки. В капиллярах мозга эндотелиальные клетки связаны при помощи непрерывных цепочек плотных контактов.
- Функция. Гематоэнцефалический барьер функционирует как избирательный фильтр.
(а) Липофильные вещества. Наибольшей проницаемостью обладают вещества, растворимые в липидах (например, никотин, этиловый спирт, героин).
(б) Транспортные системы
(i) Глюкоза транспортируется из крови в мозг при помощи соответствующих транспортёров [глава 2 I В I б (I) (а) (01.
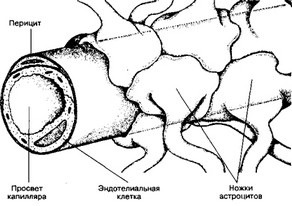
Рис. 10-3. Гематоэнцефалический барьер образован эндотелиальными клетками капилляров мозга. Базальная мембрана, окружающая эндотелий, и перициты, а также астроциты, ножки которых полностью охватывают капилляр снаружи, не являются компонентами барьера [из Goldstein GW, BetzAL, 1986]
- Глицин. Особое значение для мозга имеет система транспорта тормозного нейромедиатора — аминокислоты глицина. Его концентрация в непосредственной близости от нейронов должна быть значительно ниже, чем в крови. Эти различия в концентрации глицина обеспечивают транспортные системы эндотелия.
(в) Лекарственные препараты. Многие препараты плохо растворимы в липидах, поэтому медленно или (Говеем не проникают в мозг. Казалось бы, с увеличением концентрации лекарственного препарата в крови можно было ожидать увеличения его транспорта через гематоэнцефалический барьер. Однако это допустимо только в случае использования малотоксичных препаратов (например, пенициллина). Большинство препаратов дают побочные эффекты, поэтому их нельзя вводить в избытке в расчёте на то, что часть дозы достигнет мишени в мозге. Один из путей введения лекарства в мозг наметился после установления феномена резкого усиления проницаемости гематоэнцефалического барьера при введении в сонную артерию гипертонического раствора сахара, что связано с эффектом временного ослабления контактов между эндотелиальными клетками гематоэнцефалического барьера.
- Венулы как никакие другие сосуды имеют прямое отношение к течению воспалительных реакций. Через их стенку при воспалении проходят массы лейкоцитов (диапедез) и плазма. Кровь из капилляров терминальной сети последовательно поступает в постка- пиллярные, собирательные, мышечные венулы и попадает в вены,
а. Посткапиллярная венула. Венозная часть капилляров плавно переходит в постка- пиллярную венулу. Её диаметр может достигать 30 мкм. По мере увеличения диаметра посткапиллярной венулы увеличивается количество перицитов.
Гистамин (через гистаминовые рецепторы) вызывает резкое увеличение проницаемости эндотелия посткапиллярных венул, что приводит к отёку окружающих тканей.
б. Собирательная венула. Посткапиллярные венулы впадают в собирательную венулу, имеющую наружную оболочку из фибробластов и коллагеновых волокон.
в. Мышечная венула. Собирательные венулы впадают в мышечные венулы диаметром до 100 мкм. Название сосуда — мышечная венула — определяет присутствие ГМК. Эндотелиальные клетки мышечной венулы содержат большое количество актиновых микрофиламентов, играющих важную роль для изменения формы эндотелиальных клеток. Отчётливо видна базальная мембрана, разделяющая клетки двух главных типов (эндотелиальные клетки и ГМК). Наружная оболочка сосуда содержит пучки коллагеновых волокон, ориентированных в различных направлениях, фибробласты.
- Вены — сосуды, по которым кровь оттекает от органов и тканей к сердцу. Около 70% объёма циркулирующей крови находится в венах. В стенке вен, как и в стенке артерий, различают те же три оболочки: внутреннюю (йнтиму), среднюю и наружную (адвентициальную). Вены, как правило, имеют больший диаметр, чем одноимённые артерии. Их просвет, в отличие от артерий, не зияет. Стенка вены тоньше. Если сравнивать размеры отдельных оболочек одноимённых артерии и вены, то легко заметить, что у вен средняя оболочка тоньше, а наружная оболочка, напротив, более выражена. Некоторые вены имеют клапаны.
а. Внутренняя оболочка состоит из эндотелия, снаружи от которого расположен субэндотелиальный слой (рыхлая соединительная ткань и ГМК). Внутренняя эластическая мембрана выражена слабо и часто отсутствует.
б. Средняя оболочка содержит циркулярно ориентированные ГМК. Между ними располагаются преимущественно коллагеновые и в меньшем количестве эластические волокна. Количество ГМК в средней оболочке вен существенно меньше, чем в средней оболочке, сопровождающей артерии. В этом отношении отдельно стоят вены нижних конечностей. Здесь (преимущественно в подкожных венах) средняя оболочка содержит значительное количество ГМК, во внутренней части средней оболочки они ориентированы продольно, а в наружной — циркулярно.
в. Полиморфность. Структура стенки различных вен характеризуется многообразием. He во всех венах имеются все три оболочки. Средняя оболочка отсутствует во всех безмышечных венах — головного мозга, мозговых оболочек, сетчатки глаза, трабекул селезёнки, костей, в мелких венах внутренних органов. Верхняя полая вена, плечеголовные и яремные вены содержат безмышечные участки (нет средней оболочки). Средняя и наружная оболочки отсутствуют в синусах твёрдой мозговой оболочки, а также в её венах.
г. Клапаны. Вены, особенно конечностей, имеют клапаны, пропускающие кровь только к сердцу. Соединительная ткань образует структурную основу створок клапанов, а вблизи их фиксированного края располагаются ГМК. В целом клапаны можно рассматривать как складки интимы.
- Сосудистые афференты. Изменения р02, рС02 крови, концентрация H+, молочной кислоты, пирувата и ряда других метаболитов оказывают как локальные эффекты на стенку сосудов, так и регистрируются вмонтированными в стенку сосудов хеморецепторами, а также барорецепторами, реагирующими на давление в просвете сосудов. Эти сигналы достигают центров регуляции кровообращения и дыхания. Ответы ЦНС реализует двигательная вегетативная иннервация ГМК стенки сосудов (см. главу 7III Г) и миокарда (см. главу 7 II В). Кроме того, существует мощная система гуморальных регуляторов ГМК стенки сосудов (вазоконстрикторы и вазодилататоры) и проницаемости эндотелия.
а. Барорецепторы особенно многочисленны в дуге аорты и в стенке крупных вен, лежащих близко к сердцу. Эти нервные окончания образованы терминалями волокон, проходящих в составе блуждающего нерва.
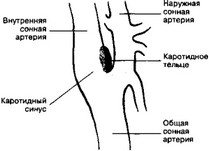
б. Специализированные сенсорные структуры. В рефлекторной регуляции кровообращения участвуют каротидный синус и каротидное тельце (рис. 10-4), а также подобные им образования дуги аорты, лёгочного ствола, правой подключичной артерии.
- Каротидный синус расположен вблизи бифуркации общей сонной артерии, это расширение просвета внутренней сонной артерии тотчас у места её ответвления от общей сонной артерии. В области расширения средняя оболочка сосуда истончена, а наружная, напротив, утолщена. Здесь, в наружной оболочке, присутствуют многочисленные барорецепторы. Если учесть, что средняя оболочка сосуда в пределах каротидного синуса относительно тонка, то легко представить, что нервные окончания в наружной оболочке высокочувствительны к любым изменениям АД. Отсюда информация поступает в центры, регулирующие деятельность сер- дечно-сосудистой системы.
 Нервные окончания барорецепторов каротидного синуса — терминали волокон, проходящих в составе синусного нерва (Хёринга) — ветви языкоглоточного нерва.
Нервные окончания барорецепторов каротидного синуса — терминали волокон, проходящих в составе синусного нерва (Хёринга) — ветви языкоглоточного нерва.
Рис. 10-4. Локализация каротидного синуса и каротидного тельца.
Каротидный синус расположен в утолщении стенки внутренней сонной артерии вблизи бифуркации общей сонной артерии. Здесь же, тотчас в области бифуркации, находится каротидное тельце [из Ham AW, 1974]
- Каротидное тельце (рис. 10-5) реагирует на изменения химического состава крови. Тельце расположено в стенке внутренней сонной артерии и состоит из клеточных скоплений, погружённых в густую сеть широких капилляров синусоидоподобного типа. Каждый клубочек каротидного тельца (гломус) содержит 2-3 гломусных клетки, или клетки I типа, а на периферии клубочка расположены 1-3 клетки Il типа. Афферентные волокна для каротидного тельца содержат вещество P и относящиеся к кальцитониновому гену пептиды (см. главу 9 IV В 2 б (3)).
(а) Клетки I типа образуют синаптические контакты с терминалями афферентных волокон. Для клеток I типа характерно обилие митохондрий, светлых и электроноплотных синаптических пузырьков. Клетки I типа синтезируют ацетилхолин, содержат фермент синтеза этого нейромедиатора (холинацетилтрансфераза), а также эффективно работающую систему захвата холина. Физиологическая роль ацетилхолина остаётся неясной. Клетки I типа имеют н- и м-холинорецепторы. Активация любого из этих типов холинорецепторов вызывает или облегчает освобождение из клеток I типа другого нейромедиатора — дофамина. При снижении р02 секреция дофамина из клеток I типа возрастает. Клетки I типа могут формировать между собой контакты, похожие на синапсы.
(б) Эфферентная иннервация. На гломусных клетках заканчиваются волокна, проходящие в составе синусного нерва (Хёринга), и постганглионарные волокна из верхнего шейного симпатического ганглия. Терминали этих волокон содержат светлые (ацетилхолин) или гранулярные (катехоламины) синаптические пузырьки.
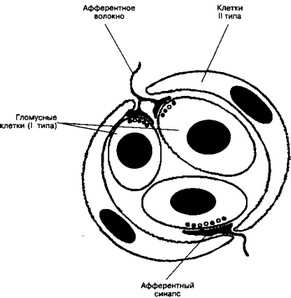
Рис. 10-5. Клубочек каротидного тельца состоит из 2-3 клеток I типа (гломусные клетки), окружённых 1-3 клетками II типа. Клетки I типа образуют синапсы (нейромедиатор — дофамин) с терминалямн афферентных нервных волокон
(в) Функция. Каротидное тельце регистрирует изменения рС02 и р02, а также сдвиги pH крови. Возбуждение передаётся через синапсы на афферентные нервные волокна, по которым импульсы поступают в центры, регулирующие деятельность сердца и сосудов. Афферентные волокна от каротидного тельца проходят в составе блуждающего и синусного нервов (Хёринга).
- Главные клеточные типы сосудистой стенки — ГМК и эндотелиальные клетки,
а. Гладкомышечные клетки. Просвет кровеносных сосудов уменьшается при сокращении гладкомышечных клеток средней оболочки или увеличивается при их расслаблении, что изменяет кровоснабжение органов и величину АД.
- Структура (см. главу 7III Б). ГМК сосудов имеют отростки, образующие с соседними ГМК многочисленные щелевые контакты. Такие клетки электрически сопряжены, через щелевые контакты возбуждение (ионный ток) передаётся от клетки к клетке. Это обстоятельство важно, т.к. в контакте с двигательными терминалями находятся только ГМК, расположенные в наружных слоях Lmedia. ГМК стенки сосудов (в особенности артериол) имеют рецепторы к разным гуморальным факторам.
- Эффект вазоконстрикции реализуется при взаимодействии агонистов с а-адрено- рецепторами, рецепторами серотонина, ангиотензина П, вазопрессина, тромбоксана A2.
а-Адренорецепторы. Стимуляция а-адренорецепторов приводит к сокращению ГМК сосудов.
- Норадреналин — по преимуществу агонист а-адренорецепторов.
- Адреналин — агонист а- и p-адренорецепторов. Если сосуд имеет ГМК с преобладанием а-адренорецепторов, то адреналин вызывает сужение просвета таких сосудов.
- Вазодилататоры. Если в ГМК преобладают p-адренорецепторы, то адреналин вызывает расширение просвета сосуда. Агонисты, вызывающие в большинстве случаев расслабление ГМК: атриопептин (см. Б 2 б (3)), брадикинин, VIP1 гистамин, относящиеся к кальцитониновому гену пептиды (см. главу 9 IV В 2 б (3)), простагландины, оксид азота — NO.
- Двигательная вегетативная иннервация. Вегетативная нервная система регулирует величину просвета сосудов.
(а) Адренергическая иннервация расценивается как преимущественно сосудосуживающая.
Сосудосуживающие симпатические волокна обильно иннервируют мелкие артерии и артериолы кожи, скелетных мышц, почек и чревной области. Плотность иннервации одноимённых вен значительно меньше. Сосудосуживающий эффект реализуется при помощи норадреналина — агониста а-адренорецепторов.
(б) Холинергическая иннервация. Парасимпатические холинергические волокна иннервируют сосуды наружных половых органов. При половом возбуждении вследствие активации парасимпатической холинергической иннервации происходит выраженное расширение сосудов половых органов и увеличение в них кровотока. Холинергический сосудорасширяющий эффект прослежен также в отношении мелких артерий мягкой мозговой оболочки.
- Пролиферация. Численность популяции ГМК сосудистой стенки контролируют факторы роста и цитокины. Так, цитокины макрофагов и Т-лимфоцитов (трансформирующий фактор роста р, ИЛ-1, у-ИФН) сдерживают пролиферацию ГМК. Эта проблема имеет важное значение при атеросклерозе, когда пролиферация ГМК усиливается под действием факторов роста, вырабатываемых в сосудистой стенке (тромбоцитарный фактор роста (PDGF], фактор роста фибробластов [bFGF], инсулиноподобный фактор роста I [IGF-1] и фактор некроза опухоли a [TNFa]).
- Фенотипы ГМК. Различают два варианта ГМК сосудистой стенки: сократительный и синтетический.
(а) Сократительный фенотип. ГМК, экспрессирующие сократительный фенотип, имеют многочисленные миофиламенты и отвечают на воздействие вазоконстрикторов и вазодилататоров. Гранулярная эндоплазматическая сеть в них выражена умеренно. Подобные ГМК не способны к миграции и не вступают в митозы, т.к. нечувствительны к эффектам факторов роста.
(б) Синтетический фенотип. ГМК, экспрессирующие синтетический фенотип, имеют хорошо развитые гранулярную эндоплазматическую сеть и комплекс Гольджи; клетки синтезируют компоненты межклеточного вещества (коллаген, эластин, протеогликан), цитокины и факторы роста. ГМК в области атеросклеротического поражения сосудистой стенки перепрограммируются с сократительного на синтетический фенотип. При атеросклерозе ГМК вырабатывают факторы роста (например, тромбоцитарный фактор роста [PDGF], щелочной фактор роста фибробластов [bFGF]), усиливающие пролиферацию соседних ГМК.
б. Эндотелиальная клетка. Стенка кровеносного сосуда очень тонко реагирует на
изменения гемодинамики и химического состава крови. Своеобразным чувствительным
элементом, улавливающим эти изменения, является эндотелиальная клетка, которая с одной стороны омывается кровью, а другой обращена к структурам сосудистой стенки.
- Влияние на ГМК сосудистой стенки
(а) Восстановление кровотока при тромбозе. Воздействие лигандов (АДФ и серотонин, тромбин) на эндотелиальную клетку стимулирует секрецию расслабляющего фактора. Его мишени — расположенные поблизости ГМК. В результате расслабления ГМК просвет сосуда в области тромба увеличивается, и кровоток может восстановиться. К аналогичному эффекту приводит активация других рецепторов эндотелиальной клетки: гистамина, м-холиноре- цепторов, а2-адренорецепторов.
Оксид азота — эндотелием освобождаемый фактор вазодилатации, образующийся из /-аргинина в клетках эндотелия сосудов. Недостаточность NO вызывает повышение АД, образование атеросклеротических бляшек; избыток NO может привести к коллапсу.
(б) Секреция факторов паракринной регуляции. Эндотелиальные клетки контролируют тонус сосудов, выделяя ряд факторов паракринной регуляции (см. главу 9 I К 2). Одни из них вызывают вазодилатацию (например, простациклин), а другие — вазоконстрикцию (например, эндотелин-1).
Эндотелин-1 участвует также в аутокринной регуляции эндотелиальных клеток, индуцируя выработку окиси азота и простациклина; стимулирует секрецию атриопептина и альдостерона, подавляет секрецию ренина. В наибольшей мере способность синтезировать эндотелин-1 проявляют эндотелиальные клетки вен, коронарных артерий и артерий мозга.
(в) Регуляция фенотипа ГМК. Эндотелий вырабатывает и секретирует гепариноподобные вещества, поддерживающие сократительный фенотип ГМК.
- Свёртывание крови. Эндотелиальная клетка — важный компонент процесса гемокоагуляции (см. главу 6.1 II В 7). На поверхности эндотелиальных клеток может происходить активация протромбина факторами свёртывания. С другой стороны, эндотелиальная клетка проявляет антикоагуляционные свойства.
(а) Факторы свёртывания. Прямое участие эндотелия в свёртывании крови состоит в секреции эндотелиальными клетками некоторых плазменных факторов свёртывания (например, фактора фон Вйллебранда).
(б) Поддержание нетромбогенной поверхности. В нормальных условиях эндотелий слабо взаимодействует с форменными элементами крови, как и с факторами свёртывания крови.
(в) Торможение агрегации тромбоцитов. Эндотелиальная клетка вырабатывает простациклин, тормозящий агрегацию тромбоцитов.
- Факторы роста и цитокины. Эндотелиальные клетки синтезируют и секрети- руют факторы роста и цитокины, влияющие на поведение других клеток сосудистой стенки. Этот аспект имеет важное значение в механизме развития атеросклероза, когда в ответ на патологическое воздействие со стороны тромбоцитов, макрофагов и ГМК эндотелиальные клетки вырабатывают тромбоцитарный фактор роста (PDGF)1 щелочной фактор роста фибробластов (bFGF), инсулиноподобный фактор роста I (IGF-1), ИЛ-1, трансформирующий фактор роста р (TGFp). С другой стороны, эндотелиальные клетки являются мишенями факторов роста и цитокинов. Например, митозы эндотелиальных клеток вызывает щелочной фактор роста фибробластов (bFGF), а пролиферацию только эндотелиальных клеток стимулирует фактор роста эндотелиальных клеток, вырабатываемый тромбоцитами. Цитокины из макрофагов и Т-лимфоцитов — трансформирующий фактор роста р (TGFp)1 ИЛ-1 и у-ИФН — угнетают пролиферацию эндотелиальных клеток.
- Метаболическая функция
(а) Процессинг гормонов. Эндотелий участвует в модификации циркулирующих в крови гормонов и других биологически активных веществ. Так, в эндотелии сосудов лёгких происходит конверсия ангиотензина I в ангиотензин И.
(б) Инактивация биологически активных веществ. Эндотелиальные клетки метаболизируют норадреналин, серотонин, брадикинин, простагландины.
(в) Расщепление липопротеинов. В эндотелиальных клетках происходит расщепление липопротеинов с образованием триглицеридов и холестерина.
- Хоминг лимфоцитов. Слизистая оболочка ЖКТ и ряда других трубчатых органов содержит скопления лимфоцитов. Вены в этих областях, а также в лимфатических узлах имеют высокий эндотелий, экспрессирующий на своей поверхности т.н. сосудистый адрессин, узнаваемый молекулой CD44 циркулирующих в крови лимфоцитов. В результате лимфоциты фиксируются в этих областях (хоминг).
- Барьерная функция. Эндотелий контролирует проницаемость сосудистой стенки. Наиболее наглядно эта функция проявляется в гематоэнцефалическом (А 3 г) и гематотимическом [глава 11II А 3 а (2)] барьерах.
- Ангиогенез — процесс образования и роста кровеносных сосудов. Он происходит как в нормальных условиях (например, в области фолликула яичника после овуляции), так и в патологических (при заживлении ран, росте опухоли, в ходе иммунных реакций; наблюдается при неоваскулярной глаукоме, ревматоидном артрите и т.д.).
а. Ангиогенные факторы. Факторы, стимулирующие образование кровеносных сосудов, называют ангиогенными. К ним относят факторы роста фибробластов (aFGF — кислый и bFGF — основный), ангиогенин, трансформирующий фактор роста a (TGFa). Все ангиогенные факторы можно подразделить на две группы: первая — прямо действующие на эндотелиальные клетки и стимулирующие их митозы и подвижность, и вторая — факторы непрямого влияния, воздействующие на макрофаги, которые, в свою очередь, выделяют факторы роста и цитокины. К факторам второй группы относят, в частности, ангиогенин.
б. Торможение ангиогенеза имеет важное значение, его можно рассматривать как потенциально эффективный метод борьбы с развитием опухолей на ранних стадиях, а также других заболеваний, связанных с ростом кровеносных сосудов (например, не- оваскулярная глаукома, ревматоидный артрит).
- Опухоли. Злокачественные опухоли требуют для роста интенсивного кровоснабжения и достигают заметных размеров после развития в них системы кровоснабжения. В опухолях происходит активный ангиогенез, связанный с синтезом и секрецией опухолевыми клетками ангиогенных факторов.
- Ингибиторы ангиогенеза — факторы, тормозящие пролиферацию главных клеточных типов сосудистой стенки, — секретируемые макрофагами и Т-лимфо- цитами цитокины: трансформирующий фактор роста P (TGFp), HJI-I и у-ИФН. Источники. Естественный источник факторов, тормозящих ангиогенез, — ткани, не содержащие кровеносных сосудов. Речь идет об эпителии и хряще. Исходя из предположения о том, что отсутствие кровеносных сосудов в указанных тканях может быть связано с выработкой в них факторов, подавляющих ангиогенез, проводятся работы по выделению и очистке подобных факторов из хряща.
Б. Сердце
- Развитие (рис. 10-6 и 10-7). Сердце закладывается на 3-й неделе внутриутробного развития. В мезенхиме между энтодермой и висцеральным листком спланхнотома образуются две эндокардиальные трубки, выстланные эндотелием. Эти трубки — зачаток эндокарда. Трубки растут и окружаются висцеральным листком спланхнотома. Эти участки
спланхнотома утолщаются и дают начало миоэпикардиальным пластинкам. По мере смыкания кишечной трубки обе закладки сердца сближаются и срастаются. Теперь общая закладка сердца (сердечная трубка) имеет вид двухслойной трубки. Из эндокардиальной её части развивается эндокард, а из миоэпикардиальной пластинки — миокард и эпикард.
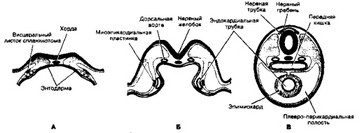
Рис. 10-6. Закладка сердца. А — 17-суточный эмбрион; Б — 18-суточный эмбрион; В — эмбрион на стадии 4-х сомитов (21 сутки)
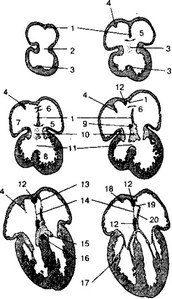 Рис. 10-7. Развитие сердца. I — первичная межпредсердная перегородка; 2 — атриовентирку- лярный (AB) канал; 3 — межжелудочковая перегородка; 4 — septum spurium; 5 — первичное отверстие; 6 — вторичное отверстие; 7 — правое предсердие; 8 — левый желудочек; 9 — вторичная перегородка; 10 — подушка АВ-канала; 11 — межжелудочковое отверстие; 12 — вторичная перегородка; 13 — вторичное отверстие в первичной перегородке; 14 — овальное отверстие; 15 — AB- клапаны; 16 — предсердно-желудочковый пучок; 17 — сосочковая мышца; 18 — пограничный гребень; 19 — функциональное овальное отверс
Рис. 10-7. Развитие сердца. I — первичная межпредсердная перегородка; 2 — атриовентирку- лярный (AB) канал; 3 — межжелудочковая перегородка; 4 — septum spurium; 5 — первичное отверстие; 6 — вторичное отверстие; 7 — правое предсердие; 8 — левый желудочек; 9 — вторичная перегородка; 10 — подушка АВ-канала; 11 — межжелудочковое отверстие; 12 — вторичная перегородка; 13 — вторичное отверстие в первичной перегородке; 14 — овальное отверстие; 15 — AB- клапаны; 16 — предсердно-желудочковый пучок; 17 — сосочковая мышца; 18 — пограничный гребень; 19 — функциональное овальное отверс