СОВРЕМЕННЫЕ МЕТОДЫ КОНТРАЦЕПЦИИ
«Планирование семьи» — в соответствии с определением ВОЗ, включает комплекс мероприятий, способствующий решению одновременно нескольких задач:
а) избежать наступления нежелательной беременности;
б) иметь только желанных детей;
в) регулировать интервалы между беременностями;
г) контролировать выбор времени рождения ребенка в зависимости от возраста родителей;
д) устанавливать число детей в семье.
Практическому решению этих задач служат санитарное
просвещение и консультирование по вопросам планирования семьи и брака, медико-генетическое консультирование и т. д. Немаловажная роль принадлежит методам контрацепции, применение которых позволяет регулировать рождаемость, главным образом путем предупреждения нежелательной беременности, что позволяет снизить материнскую смертность от искусственных абортов на 25 — 50%.
Существующие в настоящее время контрацептивные средства принято классифицировать следующим образом:
Особым видом регулирования рождаемости является добровольная хирургическая стерилизация (ДХС), характеризующаяся необратимостью.
Контрацептивные средства должны отвечать изложенным ниже требованиям:
Контрацептивную эффективность (надежность) средства принято определять с помощью индекса Перля (коэффициент беременности, К), который рассчитывают по формуле:
Рч = количество зачатий х 1200/время наблюдения (мес).
Данный показатель отражает количество беременностей, наступивших в течение года среди 100 женщин, использующих конкретное контрацептивное средство: чем ниже индекс Перля, тем выше контрацептивная эффективность средства. Несомненно, идеального средства контрацепции не существует: традиционные методы обладают сравнительно невысокой контрацептивной эффективностью, а использование современных ограничивается рядом противопоказаний и побочных реакций. Не существует также и универсального метода для конкретной пациентки, так как на протяжении репродуктивного периода большинству женщин приходится применять различные контрацептивные средства в зависимости от возраста, особенностей половой жизни, отношения к контрацепции половых партнеров, наличия гинекологических и соматических заболеваний. Таким образом, выбор метода контрацепции является сложной задачей, решение которой должно осуществляться совместно гинекологом и пациенткой (а зачастую и партнером), с учетом таких основных факторов, как:
а) контрацептивная эффективность;
б) приемлемость;
в) безопасность;
г) неконтрацептивные свойства метода (в частности, лечебные);
д) возможность развития побочных реакций;
е) степень риска в случае наступления нежелательной беременности;
ж) восстановление фертильности;
з) планирование будущих беременностей.
Барьерные методы контрацепции (БМ):
Диафрагмы Шеечные колпачки Губки
Презервативы
Механизм контрацептивного действия БМ основан на предотвращении проникновения сперматозоидов через канал шейки матки в верхний отдел репродуктивной системы благодаря созданию механического препятствия (барьера). По данным мировой статистики в 1990 г. традиционные методы контрацепции использовали около 72 миллионов супружеских пар. БМ могут применяться изолированно, однако более целесообразно использовать их рекомендуют в комплексе со спермицидами для усиления контрацептивного действия.
Спермициды. Механизм контрацептивного действия спер- мицидов (или химических средств контрацепции) основан на способности активного ингредиента, входящего в их состав, разрушать сперматозоиды в течение нескольких секунд (не более 2 минут). Столь жесткое требование к временному интервалу объясняется способностью сперматозоидов спустя несколько секунд после эякуляции проникать в канал шейки матки, а через 90 секунд — достигать маточных труб. В качестве активного ингредиента современных сперм ицидов используют:
— сурфактанты: ноноксинол-9, октоксилон, менфегол, хлорид бензапкония (хлорид бензалкония — диме- тил-алкил-бензил-аммоний-хлористый бензалко- ний — вызывает тотальное разрушение сперматозоидов в течение 20 секунд в концентрации 0,005%, что превосходит эффект ноноксинола-9; обладает бакте-
рицидным и вирусоцидным действием против вирусов герпеса тип 1 и 2, цитомегаловируса, ВИЧ),
Помимо активного вещества в состав спермицидов входит носитель — вещество, обеспечивающее дисперсию и обволакивающий эффект во влагалище, благодаря которым возникает своеобразный барьер вокруг шейки матки.
Контрацептивная эффективность — невысокая — 25—30 беременностей на 100 женщин/лет.
Ритмический метод (биологический) основан на воздержании от половой жизни на протяжении периовуляторного (фертильного) периода или использовании в эти сроки других средств предохранения от беременности. Метод базируется на следующих принципах:
Существует 4 варианта ритмического метода:
Например:
Самый короткий менструальный цикл = 28 дней
Самый длинный = 30
Начало фертильного периода = 28—18 = 10 день цикла
Конец фертильного периода = 30—11 = 19 день цикла
Определение фертильного периода. День предовуляторно-
го спада базальной температуры принимается за 0 день, т. е. день наивысшей фертильности. С учетом жизнеспособности сперматозоидов и яйцеклетки начало фертильного периода приходится на день менструального цикла —6, а конец — +3. После трех дней повышенной базальной температуры наступает безопасный период (рис. 23).
нием слизистых выделений из влагалища и ощущением влажности вульвы. В остальные дни цикла шеечная слизь вязкая, вырабатывается в небольшом количестве, имеет беловатый или желтоватый оттенок; вульва сухая. Овуляция обычно происходит спустя 24 часа после исчезновения обильной и светлой слизи, а фертильный период продолжается после этого еще 4 дня (с учетом колебаний времени овуляции и жизнеспособности яйцеклетки и сперматозоидов).
Внутриматочная контрацепция. В настоящее время этим методом предохранения от беременности пользуются более 70 млн женщин во всем мире. Развитие внутриматочной контрацепции связано с предложением И. Шсгпег (1909) вводить в полость матки кольцо, изготовленное из кишки шелковичного червя.
Классификация современных ВМС:
Механизм контрацептивного действия ВМС окончательно не изучен, существует несколько теорий:
Показания к применению ВМС:
— ВМС представляет оптимальный метод контрацепции для рожавших женщин (особенно после рождения последнего ребенка) и имеющих одного постоянного партнера (так как отсутствует риск возникновения заболеваний, передаваемых половым путем). Противопоказания к применению ВМС:
а) абсолютные:
б) относительные:
Гормональная контрацепция. Свыше 120 миллионов женщин во всем мире используют гормональный метод предохранения от нежелательной беременности. Современные гормональные контрацептивы в зависимости от состава и способа их применения подразделяются на:
а) комбинированные эстроген-гестагенные;
б) мини-пили (чистые прогестагены);
в) инъекционные (пролонгированные);
, г) подкожные импланты.
Комбинированные эстроген-гестагенные препараты. Препараты данной группы принято называть «комбинированными оральными контрацептивами» (КОК). В каждой таблетке КОК содержатся эстроген и прогестаген. В качестве эстрогенного компонента используется, главным образом, этинилэстрадиол, реже — местранол (последний в организме женщины частично трансформируется в этинилэстрадиол). По активности этинилэстрадиол незначительно превосходит местранол. Прогестагенный компонент представлен производными 19-нортестостерона: норэтинодрел (1 поколение); норэтистерон, этинодиол диацетат, линест- ренол, левоноргестрел, норгестрел (2 поколение); дезогес- трел, гестоден, норгестимат (3 поколение); и производными 17а-гидроксипрогестерона — медроксипрогестерона ацетат. Прогестероновая активность левоноргестрела и нор- гестрела в 10 раз выше по сравнению с норэтинодрелом и этинодиол диацетатом.
Новые дериваты 19-норстероидов (гестоден, дезогестрел и норгестимат) — химически близки к левоноргестрелу, однако обладают более выраженным селективным действием на рецепторы прогестерона, подавляя овуляцию в меньших дозах, чем левоноргестрел, норэтистерон и норэтинод- рел (норэтинодрел и этинодиол диацетат в организме женщины трансформируются в норэтистерон).
Андрогенная активность прогестагенов третьего поколения в сравнении с левоноргестрелом значительно снижена и, следовательно, характеризуется низкой частотой побочных реакций андрогенного типа. Кроме этого прогестаге- ны третьего поколения не нарушают метаболизм липидов, не оказывают влияния на массу тела, не повышают риск развития сердечно-сосудистых заболеваний. Новые соеди-
нения прогестагенов обеспечивают адекватный контроль менструального цикла и, следовательно, наименьшую частоту нарушений менструальной функции.
В современных КОК содержание эстрогенного компонента снижено до 30—35 мкг, прогестагенного — до 50 — 150 мкг, что в соотношении с первыми комбинированными препаратами составляет 1/5—1/10. КОК с более высокой дозой эстрогенов целесообразно использовать не для предупреждения беременности, а с целью лечения ряда гинекологических заболеваний. В зависимости от вида и дозы эстрогена и прогестагена КОК обладают преимущественно эстрогенным, гестагенным, андрогенным или анаболическим действием, и поэтому отличаются как структурой побочных реакций, так и биологическим действием на организм.
Механизм контрацептивного действия КОК. Контрацептивное действие комбинированных эстроген-гестагенных препаратов основано на синергизме центрального и периферического механизмов, т. е. на подавлении овуляции в результате ингибирующего влияния на гипоталамо-гипофи- зарно-яичниковую систему, изменении характера шеечной слизи и изменениях эндометрия, препятствующих имплантации. Степень воздействия на систему гипоталамус—гипо- физ—яичники—матка зависит от дозы, состава, длительности применения препарата, а также исходного функционального уровня этой системы.
Влияние КОК на репродуктивную систему:
-~ эндометрий: при монофазной контрацепции в слизистой тела матки происходит быстрая регрессия про-
лиферативных изменений и преждевременное (10 день цикла) развитие неполноценных секреторных преобразований, отек стромы с децидуальной трансформацией, степень которой варьирует в зависимости от дозы прогестагенного компонента; при длительном приеме КОК нередко развивается атрофия желез эндометрия; многофазные препараты обеспечивают циклические изменения эндометрия, характерные для поздней стадий секреции нормального менструального цикла, более полноценную пролиферацию и развитие спиральных артерий, что обеспечивает низкую частоту нарушений менструального цикла по типу межменструальных кровянистых выделений;
Изложенные выше изменения репродуктивной системы носят преходящий характер. Восстановление циклической гормональной секреции и, следовательно, овуляции, а также всех параметров до исходного уровня зависит от вида препарата и длительности его применения (после приема трехфазных и современных монофазных препаратов в течение 6—12 месяцев функция репродуктивной системы восстанавливается уже в первые 1—3 месяцев).
Контрацептивный эффект КОК составляет 0—0,9 беременностей на 100 женщин/лет. «Контрацептивные неудачи» обусловлены, главным образом, ошибками в приеме препаратов (в частности, в пропуске таблеток, особенно в начале или конце менструального цикла).
Так, по мнению большинства исследователей, правильное использование КОК обеспечивает 160% контрацептивный эффект, включая 7-дневные интервалы между приемом препарата.
В зависимости от содержания эстрогенного и/или гес- тагенного компонентов КОК подразделяются на моно- и многофазные.
Преимущества трехфазной контрацепции и монофазных препаратов, содержащих прогестагены третьего поколения:
Показания:
ется препаратам, содержащим прогестагены третьего поколения — Марвелон, Мерсилон, Силест);
Условия:
Противопоказания подразделяются на абсолютные и относительные. Абсолютные противопоказания к применению КОК: беременность, тромбоэмболические заболевания, поражение сосудов системы головного мозга, злокачественные опухоли репродуктивной системы и молочных желез, тяжелые нарушения функции печени, цирроз (перечисленные заболевания имеются в настоящее время или отмечались ранее).
Относительные противопоказания к применению КОК: тяжелый токсикоз второй половины беременности, идиопатическая желтуха в анамнезе, герпес беременных, зуд во время беременности, тяжелая депрессия, психозы, бронхиальная астма, эпилепсия, тяжелая гипертензия (160/100 ммН§), серповидно-клеточная анемия, тяжелый сахарный диабет, ревматический порок сердца, отосклероз, гиперлипидемия, тяжелые заболевания почек, варикозное расширение вен и тромбофлебит, калькулезный холецистит, пузырный занос (до исчезновения хорионического гонадотропина в крови), кровотечения из половых путей неясной этиологии, гиперпролактинемия, ожирение 3—4 степени, активное курение (свыше 10—12 сигарет/сутки), особенно в возрасте старше 35 лет.
Побочные реакции и осложнения, обусловленные приемом КОК, связаны с нарушением эстроген-гестагенного баланса и могут возникнуть как при избытке гормонов, так
и при их дефиците. Указанные осложнения (побочные эффекты) принято подразделять на эстроген- и гестагензави- симые.
Эстрогензависимые побочные эффекты: тошнота, чувствительность и/или увеличение молочных желез, задержка жидкости и связанная с этим циклическая прибавка массы, усиление влагалищных слизистых выделений, эктопия цилиндрического эпителия шейки матки, головная боль, головокружение, раздражительность, судороги ног, вздутие живота, хлоазма, гипертензия, тромбофлебит.
Гестагензависимые (андрогензависимые) побочные эффекты: повышение аппетита и массы тела, депрессия, повышенная утомляемость, понижение либидо, акне, увеличение сальности кожи, нейродермит, зуд, сыпь, головная боль (между приемом препарата), увеличение и болезненность молочных желез, скудные менструации, приливы, сухость во влагалище, кандидоз влагалища, холестатическая желтуха. При недостатке эстрогенов могут возникнуть раздражительность, мажущие межменструальные кровянистые выделения в начале и/или середине цикла, скудная менструальноподобная реакция или ее отсутствие, снижение либидо, уменьшение молочных желез, головная боль, депрессия. При недостатке прогестагенов: межменструальные кровянистые выделения в конце цикла, обильная менструальноподобная реакция или ее задержка. Приемлемость КОК определяется развитием, длительностью и выраженностью побочных реакций, имеющих сугубо индивидуальный характер. В зависимости от времени появления побочных явлений реакции подразделяются на ранние и поздние. Ранние (тошнота, головокружение, болезненность и увеличение молочных желез, межменструальные кровянистые выделения, боли в животе) — формируются, как правило, в первые 3 месяца применения препарата и, в большинстве случаев, со временем самостоятельно исчезают. Поздние (утомляемость, раздражительность, депрессия, акне, увеличение массы, снижение либидо, нарушение зрения, задержка менструальноподобной реакции) развиваются в более поздние сроки (свыше 3—6 месяцев).
Неконтрацептивные (лечебные) свойства КОК:
Для обеспечения «аварийной» контрацепции с помощью КОК разработана специальная схема (метод Уигре), отличающаяся высокой контрацептивной эффективностью: в первые 72 часа после «неприкрытого» полового акта принимают 3 таблетки монофазного КОК; через 12 час прием препарата повторяют в той же дозе. Как правило, через двое - суток после использования схемы «аварийной» контрацепции появляются кровянистые выделения из половых путей. Несмотря на высокую контрацептивную надежность «аварийного» метода, следует учитывать, что данная схема предусмотрена лишь для эксклюзивных ситуаций и не может быть применена более 1 раза в течение года.
Мини-пили. «Мини-пили» (МП) содержат только микродозы прогестагенов (300—500 мкг), что составляет 15— 30% дозы прогестагена в комбинированных эстроген-гес- тагенных препаратах.
Механизм контрацептивного действия МП складывается из нескольких факторов:
а) «шеечный фактор» — под влиянием МП уменьшается количество шеечной слизи, повышается ее вязкость, что обеспечивает снижение пенетрирующей способности сперматозоидов в периовуляторном периоде;
б) «маточный фактор» — применение МП приводит к изменениям в эндометрии, препятствующим имплантации;
в) «трубный фактор» — МП обусловливают замедление миграции яйцеклетки по маточной трубе;
г) «центральный фактор» — у 50% пациенток МП подавляют овуляцию (дериваты 19-нортестостерона в сравнении с производными 17а-оксипрогестерона обладают более выраженным ингибирующим влиянием на гипоталамо-гкпо- физарную систему).
Контрацептивная эффективность МП — 0,3—9,6 беременностей на 100 женщин/лет. Ниже представлены основные препараты класса «мини-пили».
Инъекционный метод контрацепции (ИК) применяют более 18 миллионов женщин во всем мире. В состав ИК входят прогестагены пролонгированного действия, лишенные эстрогенной и андрогенной активности:
Механизм контрацептивного действия ИК:
Контрацептивная эффективность ИК — 0,5 —1,5 беременностей на 100 женщин/лет.
Подкожные импланты. Норплант («Norplant») — производитель «Leiras Pharmaceuticals*, Финляндия. Представлен
гибкими силастиковыми капсулами длиною 3,4 см и диаметром 2,5 мм, каждая из которых содержит 35 мглевонор- гестрела. Норплант-2 — состоит из 2 капсул длиною 44 мм и диаметром 2,4 мм, содержащих 35 мг левоноргестрела.
Механизм контрацептивного действия основан на выделении капсулами норпланта левоноргестрела с постоянной скоростью (30 мкг/сутки), что обеспечивает следующие эффекты:
Контрацептивная эффективность норпланта — 0,5—1,5 беременностей на 100 женщин/лет.
Добровольной хирургической стерилизации (ДХС) отводится особое место в программе планирования семьи, так как, во-первых, данный метод сопряжен с хирургическим вмешательством и, во-вторых, отличается необратимостью. В настоящее время ДХС является наиболее распространенным методом регулирования рождаемости как в развитых, так и в развивающихся странах (по данным мировой статистики, в 1990 г. ДХС подверглись 145 миллионов женщин и 45 миллионов мужчин). По мнению большинства исследователей, ДХС представляет наиболее эффективный и, вместе с тем, экономичный метод контрацепции. Однако не вызывает сомнений, что ДХС женщин далеко не самый безопасный способ предохранения. Женская стерилизация основана на создании искусственной непроходимости маточных труб хирургическим путем во время лапароскопии, мини-лапаротомии или традиционного чревосечения (например, во время кесарева сечения). В современной медицине предпочтительным является использование лапароскопического доступа как наименее травматичного вмешательства.
В литературе описаны различные способы создания искусственной окклюзии маточных труб, среди которых можно выделить 4 группы:
Хирургическая стерилизация вызывает необратимые изменения в репродуктивной системе. Несмотря на отдельные случаи восстановления фертильности после дорогостоящих консервативно-пластических микрохирургических операций, частота отрицательных результатов значительно превышает успешные. Именно необратимость ДХС ограничивает спектр ее применения.
Контрацептивный эффект ДХС — 0,05—0,4 беременностей на 100 женщин/лет.
Показания:
— медицинские: наличие противопоказаний к беременности и родам по состоянию здоровья женщины (тяжелые пороки развития и расстройства сердечнососудистой, дыхательной, мочевыделительной и
нервной системы, злокачественные новообразования, заболевания крови и т. д.);
— желание женщины (в соответствии с законодательством Российской Федерации, ДХС может быть выполнена при условии: а) возраст женщины превышает 32 года при наличии в семье одного ребенка и более; б) наличие в семье двух и более детей).
Следует отметить, что в собственной практике мы используем только лапароскопический метод инактивации маточных труб. При этом предпочтение отдаем коагуляционному способу как наиболее эффективной методике ДХС (рис. 24). Эндохирургическое вмешательство осуществляем через единственное отверстие в передней брюшной стенке (нижний край пупочного кольца), используя для этих целей телескоп с операционным каналом.
Мужская стерилизация или вазэктомия заключается в пересечении семявыводящих протоков (УЭБЭ оеГегеш1а) и является широко распространенным методом необратимой мужской контрацепции благодаря своей надежности и простоте выполнения. Вазэктомия — недорогостоящая операция, не требующая сложного инструментария, аппаратуры, общей анестезии. Так же, как и женская стерилизация, ваз- эктомия является необратимым методом контрацепции —
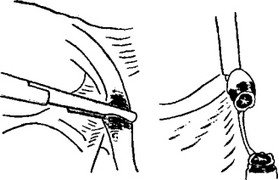
Рис. 24. Коагуляционная инактивация маточных труб
восстановление фертильности является сложной, дорогостоящей и не всегда разрешимой задачей.
Существует несколько модификаций вазэктомии:
Контрацептивный эффект: вазэктомия считается самым эффективным методом мужской контрацепции. Индекс Перля варьирует в пределах 0,1 — 0,5%. Причинами «неудач» могут быть: реканализация семявыводящего(их) протока- (ов), операционный дефект, врожденная дупликатура протока.
Контрацепция является важной составляющей программы планирования семьи. Несмотря на определенные недостатки современных методов предохранения от нежелательной беременности, их применение, безусловно, безопасней искусственного аборта.
Основу выбора метода контрацепции составляет принцип индивидуального подхода. В различные периоды репродуктивной жизни женщины необходимо подобрать оптимальный метод контрацепции с учетом множества факторов, среди которых следует выделить: а) эффективность метода, б) его приемлемость, в) особенности соматического и гинекологического статуса, г) репродуктивный анамнез, д) возраст, е) семейный статус, ж) национальные и религиозные особенности, з) темперамент, и) отношение партнеров к различным методам контрацепции.
Особенности каждого из существующих в настоящее время методов контрацепции с перечнем показаний и противопоказаний, преимуществ и недостатков и т. д. представ-
лены в соответствующих разделах. В дополнении к изложенному материалу представим здесь разработанную нами схема (схема 2), сведения которой позволяют выбрать рациональный метод предохранения от нежелательной беременности с учетом таких факторов, как возраст пациентки, особенности ее репродуктивного анамнеза и сексуальной активности.
Схема 1
ПОДРОСТКОВЫЙ ПЕРИОД
Основные требования:
Рекомендуемые методы:
МОЛОДОЙ РЕПРОДУКТИВНЫЙ ВОЗРАСТ
(ДО ПЕРВЫХ РОД
а) избежать наступления нежелательной беременности;
б) иметь только желанных детей;
в) регулировать интервалы между беременностями;
г) контролировать выбор времени рождения ребенка в зависимости от возраста родителей;
д) устанавливать число детей в семье.
Практическому решению этих задач служат санитарное
просвещение и консультирование по вопросам планирования семьи и брака, медико-генетическое консультирование и т. д. Немаловажная роль принадлежит методам контрацепции, применение которых позволяет регулировать рождаемость, главным образом путем предупреждения нежелательной беременности, что позволяет снизить материнскую смертность от искусственных абортов на 25 — 50%.
Существующие в настоящее время контрацептивные средства принято классифицировать следующим образом:
- традиционные методы контрацепции:
- барьерные (или механические),
- спермициды (или химические),
- ритмические (или биологические),
- прерванное половое сношение;
- современные методы контрацепции:
- внутриматочная,
- гормональная.
Особым видом регулирования рождаемости является добровольная хирургическая стерилизация (ДХС), характеризующаяся необратимостью.
Контрацептивные средства должны отвечать изложенным ниже требованиям:
- обладать высокой контрацептивной эффективностью;
- не оказывать патологического воздействия на организм женщины и полового партнера;
- не иметь тератогенного действия на последующее потомство;
- быть простыми в употреблении;
- обладать обратимостью действия (т. е. обеспечивать временную стерильность);
- являться доступными и недорогими, а также эстетичными и конфиденциальными.
Контрацептивную эффективность (надежность) средства принято определять с помощью индекса Перля (коэффициент беременности, К), который рассчитывают по формуле:
Рч = количество зачатий х 1200/время наблюдения (мес).
Данный показатель отражает количество беременностей, наступивших в течение года среди 100 женщин, использующих конкретное контрацептивное средство: чем ниже индекс Перля, тем выше контрацептивная эффективность средства. Несомненно, идеального средства контрацепции не существует: традиционные методы обладают сравнительно невысокой контрацептивной эффективностью, а использование современных ограничивается рядом противопоказаний и побочных реакций. Не существует также и универсального метода для конкретной пациентки, так как на протяжении репродуктивного периода большинству женщин приходится применять различные контрацептивные средства в зависимости от возраста, особенностей половой жизни, отношения к контрацепции половых партнеров, наличия гинекологических и соматических заболеваний. Таким образом, выбор метода контрацепции является сложной задачей, решение которой должно осуществляться совместно гинекологом и пациенткой (а зачастую и партнером), с учетом таких основных факторов, как:
а) контрацептивная эффективность;
б) приемлемость;
в) безопасность;
г) неконтрацептивные свойства метода (в частности, лечебные);
д) возможность развития побочных реакций;
е) степень риска в случае наступления нежелательной беременности;
ж) восстановление фертильности;
з) планирование будущих беременностей.
Барьерные методы контрацепции (БМ):
Диафрагмы Шеечные колпачки Губки
Презервативы
Механизм контрацептивного действия БМ основан на предотвращении проникновения сперматозоидов через канал шейки матки в верхний отдел репродуктивной системы благодаря созданию механического препятствия (барьера). По данным мировой статистики в 1990 г. традиционные методы контрацепции использовали около 72 миллионов супружеских пар. БМ могут применяться изолированно, однако более целесообразно использовать их рекомендуют в комплексе со спермицидами для усиления контрацептивного действия.
Спермициды. Механизм контрацептивного действия спер- мицидов (или химических средств контрацепции) основан на способности активного ингредиента, входящего в их состав, разрушать сперматозоиды в течение нескольких секунд (не более 2 минут). Столь жесткое требование к временному интервалу объясняется способностью сперматозоидов спустя несколько секунд после эякуляции проникать в канал шейки матки, а через 90 секунд — достигать маточных труб. В качестве активного ингредиента современных сперм ицидов используют:
— сурфактанты: ноноксинол-9, октоксилон, менфегол, хлорид бензапкония (хлорид бензалкония — диме- тил-алкил-бензил-аммоний-хлористый бензалко- ний — вызывает тотальное разрушение сперматозоидов в течение 20 секунд в концентрации 0,005%, что превосходит эффект ноноксинола-9; обладает бакте-
рицидным и вирусоцидным действием против вирусов герпеса тип 1 и 2, цитомегаловируса, ВИЧ),
- ингибиторы активных ферментов: А-ген 53 (А«П 53), син-а-ген (Буп-а-веп).
Помимо активного вещества в состав спермицидов входит носитель — вещество, обеспечивающее дисперсию и обволакивающий эффект во влагалище, благодаря которым возникает своеобразный барьер вокруг шейки матки.
Контрацептивная эффективность — невысокая — 25—30 беременностей на 100 женщин/лет.
Ритмический метод (биологический) основан на воздержании от половой жизни на протяжении периовуляторного (фертильного) периода или использовании в эти сроки других средств предохранения от беременности. Метод базируется на следующих принципах:
- овуляция происходит за 14—15 дней до начала очередной менструации (при условии, что женщина не страдает гинекологическими заболеваниями и пребывает в благоприятных, постоянных условиях окружающей среды);
- период жизни яйцеклетки составляет 24—48 час после овуляции;
- жизнеспособность сперматозоидов в организме женщины составляет — 7—8 дней.
Существует 4 варианта ритмического метода:
- календарный (метод Овшо—Кпаш);
- температурный;
- цервикальный (метод Биллинга);
- симптотермальный (мультикомпонентный).
- Календарный метод, или метод Оamp;по—Кпаю, позволяет вычислить фертильный период, исходя из продолжительности менструальных циклов за последние 8—12 мес. Начало фертильного периода определяют путем вычитания «18» из самого короткого цикла, а конец — вычитанием «11» из самого длинного цикла.
Например:
Самый короткий менструальный цикл = 28 дней
Самый длинный = 30
Начало фертильного периода = 28—18 = 10 день цикла
Конец фертильного периода = 30—11 = 19 день цикла
- Температурный метод основан на определении фертильного периода путем утреннего измерения базальной температуры. Базальную температуру измеряют на протяжении всего менструального цикла, каждое утро, не вставая с постели, в течение 7—10 мин, вводя термометр на 3 — 4 см в прямую кишку. Полученные данные заносят в график. Следует пользоваться одним и тем же термометром (или электронно-программированным термометром фер- тильносте, или специальным термометром с иной градуировкой).
Определение фертильного периода. День предовуляторно-
го спада базальной температуры принимается за 0 день, т. е. день наивысшей фертильности. С учетом жизнеспособности сперматозоидов и яйцеклетки начало фертильного периода приходится на день менструального цикла —6, а конец — +3. После трех дней повышенной базальной температуры наступает безопасный период (рис. 23).
- Цервикальный метод — метод Биллинга основан на изменении характера шеечной слизи в течение менструального цикла под влиянием эстрогенов. Во время периовуля- торного периода слизь становится светлой, прозрачной, тягучей, обильной (под влиянием пика эстрогенов) и напоминает сырой яичный белок. Это сопровождается появле-
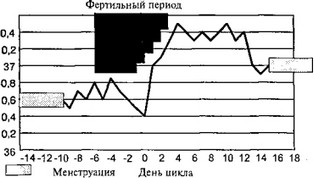
Рис. 23. Методика определения фертильности
нием слизистых выделений из влагалища и ощущением влажности вульвы. В остальные дни цикла шеечная слизь вязкая, вырабатывается в небольшом количестве, имеет беловатый или желтоватый оттенок; вульва сухая. Овуляция обычно происходит спустя 24 часа после исчезновения обильной и светлой слизи, а фертильный период продолжается после этого еще 4 дня (с учетом колебаний времени овуляции и жизнеспособности яйцеклетки и сперматозоидов).
Внутриматочная контрацепция. В настоящее время этим методом предохранения от беременности пользуются более 70 млн женщин во всем мире. Развитие внутриматочной контрацепции связано с предложением И. Шсгпег (1909) вводить в полость матки кольцо, изготовленное из кишки шелковичного червя.
Классификация современных ВМС:
- инертные (или нейтральные), изготовленные из полиэтилена с добавлением сульфата бария (для рентгеноконтрастности),
- медикаментозные, содержащие медь и гестагены.
Механизм контрацептивного действия ВМС окончательно не изучен, существует несколько теорий:
- теория спермато- и овотоксического действия ионов меди;
- теория абортивного действия — ВМС приводят к повышению синтеза простагландинов, усиливающих тонус миометрия;
- теория ускоренной перистальтики маточных труб — ВМС способствуют усилению перистальтики труб, что обеспечивает преждевременное проникновение оплодотворенной яйцеклетки в полость матки; в подобной ситуации имплантация становится невозможной вследствие неподготовленности эндометрия и трофобласта;
- теория асептического воспаления — ВМС вызывают воспалительные изменения в эндометрии (полиморфноядерная лейкоцитарная инфильтрация, увеличение количества макрофагов и т. д.), препятствующие имплантации;
- теория сперматотоксического действия — ВМС усиливают фагоцитоз сперматозоидов макрофагами и тормозят миграцию сперматозоидов;
- теория энзимных нарушений в эндометрии — ВМС повышают содержание кислой и щелочной фосфатаз в слизистой тела матки, что нарушает процесс имплантации;
- теория подавления функциональной активности эндометрия — ВМС, содержащие гестагены, приводят к атрофии эндометрия, а также тормозят развитие секреторных преобразований.
Показания к применению ВМС:
— ВМС представляет оптимальный метод контрацепции для рожавших женщин (особенно после рождения последнего ребенка) и имеющих одного постоянного партнера (так как отсутствует риск возникновения заболеваний, передаваемых половым путем). Противопоказания к применению ВМС:
а) абсолютные:
- беременность;
- острые и подострые воспалительные процессы наружных и внутренних половых органов;
- отсутствие в анамнезе родов;
- подростковый период.
б) относительные:
- аномалии развития половой системы;
- миома матки;
- эндометриоз;
- инфантильная матка (длина полости матки менее 6 см);
- деформация шейки матки;
- эрозия шейки матки;
- подозрение на гиперпластический процесс эндометрия, нарушения менструального цикла;
- рецидивирующие воспалительные процессы матки и ее придатков;
- заболевания крови, анемия;
- экстрагенитальные заболевания (подострый эндокардит, диабет, хронические воспалительные экстрагенитальные заболевания с частыми обострениями);
- аллергия на медь;
- внематочная беременность в анамнезе;
- стеноз шеечного канала.
Гормональная контрацепция. Свыше 120 миллионов женщин во всем мире используют гормональный метод предохранения от нежелательной беременности. Современные гормональные контрацептивы в зависимости от состава и способа их применения подразделяются на:
а) комбинированные эстроген-гестагенные;
б) мини-пили (чистые прогестагены);
в) инъекционные (пролонгированные);
, г) подкожные импланты.
Комбинированные эстроген-гестагенные препараты. Препараты данной группы принято называть «комбинированными оральными контрацептивами» (КОК). В каждой таблетке КОК содержатся эстроген и прогестаген. В качестве эстрогенного компонента используется, главным образом, этинилэстрадиол, реже — местранол (последний в организме женщины частично трансформируется в этинилэстрадиол). По активности этинилэстрадиол незначительно превосходит местранол. Прогестагенный компонент представлен производными 19-нортестостерона: норэтинодрел (1 поколение); норэтистерон, этинодиол диацетат, линест- ренол, левоноргестрел, норгестрел (2 поколение); дезогес- трел, гестоден, норгестимат (3 поколение); и производными 17а-гидроксипрогестерона — медроксипрогестерона ацетат. Прогестероновая активность левоноргестрела и нор- гестрела в 10 раз выше по сравнению с норэтинодрелом и этинодиол диацетатом.
Новые дериваты 19-норстероидов (гестоден, дезогестрел и норгестимат) — химически близки к левоноргестрелу, однако обладают более выраженным селективным действием на рецепторы прогестерона, подавляя овуляцию в меньших дозах, чем левоноргестрел, норэтистерон и норэтинод- рел (норэтинодрел и этинодиол диацетат в организме женщины трансформируются в норэтистерон).
Андрогенная активность прогестагенов третьего поколения в сравнении с левоноргестрелом значительно снижена и, следовательно, характеризуется низкой частотой побочных реакций андрогенного типа. Кроме этого прогестаге- ны третьего поколения не нарушают метаболизм липидов, не оказывают влияния на массу тела, не повышают риск развития сердечно-сосудистых заболеваний. Новые соеди-
нения прогестагенов обеспечивают адекватный контроль менструального цикла и, следовательно, наименьшую частоту нарушений менструальной функции.
В современных КОК содержание эстрогенного компонента снижено до 30—35 мкг, прогестагенного — до 50 — 150 мкг, что в соотношении с первыми комбинированными препаратами составляет 1/5—1/10. КОК с более высокой дозой эстрогенов целесообразно использовать не для предупреждения беременности, а с целью лечения ряда гинекологических заболеваний. В зависимости от вида и дозы эстрогена и прогестагена КОК обладают преимущественно эстрогенным, гестагенным, андрогенным или анаболическим действием, и поэтому отличаются как структурой побочных реакций, так и биологическим действием на организм.
Механизм контрацептивного действия КОК. Контрацептивное действие комбинированных эстроген-гестагенных препаратов основано на синергизме центрального и периферического механизмов, т. е. на подавлении овуляции в результате ингибирующего влияния на гипоталамо-гипофи- зарно-яичниковую систему, изменении характера шеечной слизи и изменениях эндометрия, препятствующих имплантации. Степень воздействия на систему гипоталамус—гипо- физ—яичники—матка зависит от дозы, состава, длительности применения препарата, а также исходного функционального уровня этой системы.
Влияние КОК на репродуктивную систему:
- гипоталамус-гипофиз: уровень ЛГ и ФСГ снижается до цифр, соответствующих ранней фолликулиновой фазе менструального цикла; предовуляторные пики отсутствуют;
- яичники уменьшаются в размерах уже в первые 6 месяцев приема препаратов, макроструктура их соответствует периоду постменопаузы; гистостроение яичников характеризуется наличием атлетических фолликулов и развитием фиброзных изменений стромы; отмечается нарушение ответной реакции яичников на введение экзогенных гонадотропинов;
-~ эндометрий: при монофазной контрацепции в слизистой тела матки происходит быстрая регрессия про-
лиферативных изменений и преждевременное (10 день цикла) развитие неполноценных секреторных преобразований, отек стромы с децидуальной трансформацией, степень которой варьирует в зависимости от дозы прогестагенного компонента; при длительном приеме КОК нередко развивается атрофия желез эндометрия; многофазные препараты обеспечивают циклические изменения эндометрия, характерные для поздней стадий секреции нормального менструального цикла, более полноценную пролиферацию и развитие спиральных артерий, что обеспечивает низкую частоту нарушений менструального цикла по типу межменструальных кровянистых выделений;
- шейка матки: наблюдаются гиперсекреция и изменение физико-химических свойств слизи цервикального канала (повышается ее вязкость и волокнистость), препятствующие пенетрации как сперматозоидов, так и микроорганизмов;
- в эпителии влагалища отмечаются преобразования, идентичные таковым в прогестероновую фазу менструального цикла (вследствие этого может повыситься частота кандидоза влагалища).
Изложенные выше изменения репродуктивной системы носят преходящий характер. Восстановление циклической гормональной секреции и, следовательно, овуляции, а также всех параметров до исходного уровня зависит от вида препарата и длительности его применения (после приема трехфазных и современных монофазных препаратов в течение 6—12 месяцев функция репродуктивной системы восстанавливается уже в первые 1—3 месяцев).
Контрацептивный эффект КОК составляет 0—0,9 беременностей на 100 женщин/лет. «Контрацептивные неудачи» обусловлены, главным образом, ошибками в приеме препаратов (в частности, в пропуске таблеток, особенно в начале или конце менструального цикла).
Так, по мнению большинства исследователей, правильное использование КОК обеспечивает 160% контрацептивный эффект, включая 7-дневные интервалы между приемом препарата.
В зависимости от содержания эстрогенного и/или гес- тагенного компонентов КОК подразделяются на моно- и многофазные.
Преимущества трехфазной контрацепции и монофазных препаратов, содержащих прогестагены третьего поколения:
- низкое содержание гормонов обеспечивает уменьшение ингибирующего влияния на гипоталамо-гипофизарную систему при сохранении высокой контрацептивной эффективности;
- в многофазных препаратах колеблющиеся соотношения эстрогена и прогестагена имитируют циклические изменения уровня гормонов при физиологическом цикле;
- циклические изменения в эндометрии при многофазной контрацепции (короткая пролиферативная фаза, формирование секреторной трансформации, идентичной средней стадии секреции физиологического цикла; более полноценная пролиферация и развитие спиральных артерий) обусловливают низкую частоту нарушений менструальной функции;
- хорошая переносимость, низкая частота побочных реакций;
- раннее восстановление фертильности (после 6—12 месяцев приема овуляция восстанавливается в течение 1 — 3 циклов);
- адекватный лечебный эффект при функциональных нарушениях менструального цикла;
- минимальное воздействие на свертывающую систему крови, липидный и углеводный обмен.
Показания:
- необходимость надежной контрацепции;
- терапевтическое воздействие при нарушениях менструальной функции и/или некоторых патологических состояниях (дисменорея, функциональные кисты яичников, предменструальный синдром, климактерический синдром, постгеморрагическая анемия, воспалительные процессы матки и ее придатков в стадии разрешения, эндокринное бесплодие, реабилитация после эктопической беременности, акне, жирная себорея, гирсутизм; следует подчеркнуть, что при трех последних состояниях предпочтение отда-
ется препаратам, содержащим прогестагены третьего поколения — Марвелон, Мерсилон, Силест);
- необходимость обратимого контроля рождаемости и/ или соответствующего интервала между родами;
- сексуальная активность молодых нерожавших женщин (подросткам рекомендуется прием многофазных КОК или монофазных препаратов, содержащих про- гестагены третьего поколения);
- состояние после аборта или родов (безусловно, после прекращения грудного кормления);
- семейный анамнез рака яичников.
Условия:
- возможность соблюдения режима приема препарата,
- отсутствие активного курения (свыше 10—12 сигарет/ сутки).
Противопоказания подразделяются на абсолютные и относительные. Абсолютные противопоказания к применению КОК: беременность, тромбоэмболические заболевания, поражение сосудов системы головного мозга, злокачественные опухоли репродуктивной системы и молочных желез, тяжелые нарушения функции печени, цирроз (перечисленные заболевания имеются в настоящее время или отмечались ранее).
Относительные противопоказания к применению КОК: тяжелый токсикоз второй половины беременности, идиопатическая желтуха в анамнезе, герпес беременных, зуд во время беременности, тяжелая депрессия, психозы, бронхиальная астма, эпилепсия, тяжелая гипертензия (160/100 ммН§), серповидно-клеточная анемия, тяжелый сахарный диабет, ревматический порок сердца, отосклероз, гиперлипидемия, тяжелые заболевания почек, варикозное расширение вен и тромбофлебит, калькулезный холецистит, пузырный занос (до исчезновения хорионического гонадотропина в крови), кровотечения из половых путей неясной этиологии, гиперпролактинемия, ожирение 3—4 степени, активное курение (свыше 10—12 сигарет/сутки), особенно в возрасте старше 35 лет.
Побочные реакции и осложнения, обусловленные приемом КОК, связаны с нарушением эстроген-гестагенного баланса и могут возникнуть как при избытке гормонов, так
и при их дефиците. Указанные осложнения (побочные эффекты) принято подразделять на эстроген- и гестагензави- симые.
Эстрогензависимые побочные эффекты: тошнота, чувствительность и/или увеличение молочных желез, задержка жидкости и связанная с этим циклическая прибавка массы, усиление влагалищных слизистых выделений, эктопия цилиндрического эпителия шейки матки, головная боль, головокружение, раздражительность, судороги ног, вздутие живота, хлоазма, гипертензия, тромбофлебит.
Гестагензависимые (андрогензависимые) побочные эффекты: повышение аппетита и массы тела, депрессия, повышенная утомляемость, понижение либидо, акне, увеличение сальности кожи, нейродермит, зуд, сыпь, головная боль (между приемом препарата), увеличение и болезненность молочных желез, скудные менструации, приливы, сухость во влагалище, кандидоз влагалища, холестатическая желтуха. При недостатке эстрогенов могут возникнуть раздражительность, мажущие межменструальные кровянистые выделения в начале и/или середине цикла, скудная менструальноподобная реакция или ее отсутствие, снижение либидо, уменьшение молочных желез, головная боль, депрессия. При недостатке прогестагенов: межменструальные кровянистые выделения в конце цикла, обильная менструальноподобная реакция или ее задержка. Приемлемость КОК определяется развитием, длительностью и выраженностью побочных реакций, имеющих сугубо индивидуальный характер. В зависимости от времени появления побочных явлений реакции подразделяются на ранние и поздние. Ранние (тошнота, головокружение, болезненность и увеличение молочных желез, межменструальные кровянистые выделения, боли в животе) — формируются, как правило, в первые 3 месяца применения препарата и, в большинстве случаев, со временем самостоятельно исчезают. Поздние (утомляемость, раздражительность, депрессия, акне, увеличение массы, снижение либидо, нарушение зрения, задержка менструальноподобной реакции) развиваются в более поздние сроки (свыше 3—6 месяцев).
Неконтрацептивные (лечебные) свойства КОК:
- регуляция менструального цикла (купирование аль- годисменореи, гиперполименореи, овуляторных болей, отдельных симптомов предменструального синдрома);
- профилактика доброкачественных и злокачественных опухолей яичников, рака эндометрия, кистозной мастопатии, а также доброкачественных опухолей молочных желез (применение КОК в течение четырех и более лет на 50% уменьшает риск развития этих заболеваний);
- профилактика постменопаузального остеопороза;
- профилактика миомы матки, эндометриоза, функциональных кист яичников;
- КОК предотвращают развитие эктопической беременности; воспалительных процессов половых органов благодаря изменению физико-химических свойств шеечной слизи (последняя обеспечивает плотный барьер не только для сперматозоидов, но и для патогенной флоры, включая гонококков);
- профилактика ревматоидного артрита, язвенной болезни желудка;
- терапия акне, себореи, гирсутизма;
- наличие «геЬошю'-эффекта», используемого для лечения некоторых форм бесплодия.
Для обеспечения «аварийной» контрацепции с помощью КОК разработана специальная схема (метод Уигре), отличающаяся высокой контрацептивной эффективностью: в первые 72 часа после «неприкрытого» полового акта принимают 3 таблетки монофазного КОК; через 12 час прием препарата повторяют в той же дозе. Как правило, через двое - суток после использования схемы «аварийной» контрацепции появляются кровянистые выделения из половых путей. Несмотря на высокую контрацептивную надежность «аварийного» метода, следует учитывать, что данная схема предусмотрена лишь для эксклюзивных ситуаций и не может быть применена более 1 раза в течение года.
Мини-пили. «Мини-пили» (МП) содержат только микродозы прогестагенов (300—500 мкг), что составляет 15— 30% дозы прогестагена в комбинированных эстроген-гес- тагенных препаратах.
Механизм контрацептивного действия МП складывается из нескольких факторов:
а) «шеечный фактор» — под влиянием МП уменьшается количество шеечной слизи, повышается ее вязкость, что обеспечивает снижение пенетрирующей способности сперматозоидов в периовуляторном периоде;
б) «маточный фактор» — применение МП приводит к изменениям в эндометрии, препятствующим имплантации;
в) «трубный фактор» — МП обусловливают замедление миграции яйцеклетки по маточной трубе;
г) «центральный фактор» — у 50% пациенток МП подавляют овуляцию (дериваты 19-нортестостерона в сравнении с производными 17а-оксипрогестерона обладают более выраженным ингибирующим влиянием на гипоталамо-гкпо- физарную систему).
Контрацептивная эффективность МП — 0,3—9,6 беременностей на 100 женщин/лет. Ниже представлены основные препараты класса «мини-пили».
Инъекционный метод контрацепции (ИК) применяют более 18 миллионов женщин во всем мире. В состав ИК входят прогестагены пролонгированного действия, лишенные эстрогенной и андрогенной активности:
- депо-медроксипрогестерона ацетат («Депо-Провера»),
- норэтистерона энантат («НЭТ-ЭН»).
Механизм контрацептивного действия ИК:
- подавление овуляции (ингибирующее влияние на ги- поталамо-гипофизарную систему);
- изменение физико-химических свойств слизи цервикального канала (повышается ее вязкость и волокнистость), препятствующее пенетрации сперматозоидов;
- нарушение уровня ферментов, «отвечающих» за процесс оплодотворения;
- преобразования в эндометрии, препятствующие имплантации.
Контрацептивная эффективность ИК — 0,5 —1,5 беременностей на 100 женщин/лет.
Подкожные импланты. Норплант («Norplant») — производитель «Leiras Pharmaceuticals*, Финляндия. Представлен
гибкими силастиковыми капсулами длиною 3,4 см и диаметром 2,5 мм, каждая из которых содержит 35 мглевонор- гестрела. Норплант-2 — состоит из 2 капсул длиною 44 мм и диаметром 2,4 мм, содержащих 35 мг левоноргестрела.
Механизм контрацептивного действия основан на выделении капсулами норпланта левоноргестрела с постоянной скоростью (30 мкг/сутки), что обеспечивает следующие эффекты:
- подавление овуляции;
- изменение характера шеечной слизи, затруднение пенетрации сперматозоидов;
- атрофию эндометрия, препятствующую имплантации бластоцисты;
- преждевременный лютеолиз.
Контрацептивная эффективность норпланта — 0,5—1,5 беременностей на 100 женщин/лет.
Добровольной хирургической стерилизации (ДХС) отводится особое место в программе планирования семьи, так как, во-первых, данный метод сопряжен с хирургическим вмешательством и, во-вторых, отличается необратимостью. В настоящее время ДХС является наиболее распространенным методом регулирования рождаемости как в развитых, так и в развивающихся странах (по данным мировой статистики, в 1990 г. ДХС подверглись 145 миллионов женщин и 45 миллионов мужчин). По мнению большинства исследователей, ДХС представляет наиболее эффективный и, вместе с тем, экономичный метод контрацепции. Однако не вызывает сомнений, что ДХС женщин далеко не самый безопасный способ предохранения. Женская стерилизация основана на создании искусственной непроходимости маточных труб хирургическим путем во время лапароскопии, мини-лапаротомии или традиционного чревосечения (например, во время кесарева сечения). В современной медицине предпочтительным является использование лапароскопического доступа как наименее травматичного вмешательства.
В литературе описаны различные способы создания искусственной окклюзии маточных труб, среди которых можно выделить 4 группы:
- Методы перевязки и разделения (по Померою, по Паркланду) — маточные трубы лигируют с помощью шовного материала (перевязка) с последующим пересечением (разделение) или иссечением (резекция) фрагмента трубы. Метод Помероя — маточную трубу складыают с образованием петли, перетягивают рассасывающейся лигатурой и иссекают вблизи места перевязки. Метод Паркланда — маточную трубу перевязывают в двух местах с удалением небольшого внутреннего участка.
- Механические методы основаны на блокировании маточной трубы с помощью специальных устройств — силиконовых колец, зажимов (зажим Фильши, изготовленный из титана, покрытого силиконом; пружинный зажим Халка— Вульфа). Зажимы или кольца накладывают на истмическую часть маточной трубы на расстоянии 1—2 см от матки. Преимуществом зажимов является меньшая травматизация тканей трубы, что облегчает проведение реконструктивных операций с целью восстановления фертильности.
- Методы с использованием теплоэнергетического воздействия (моно- и биполярная электрохирургия, фульгура- ция, диатермия) заключаются в коагуляции и блокировании маточных труб на расстоянии 3 см от матки.
- Прочие методы — введение в маточные трубы удаляемой пробки, жидких химических веществ, вызывающих образование рубцовой стриктуры трубы.
Хирургическая стерилизация вызывает необратимые изменения в репродуктивной системе. Несмотря на отдельные случаи восстановления фертильности после дорогостоящих консервативно-пластических микрохирургических операций, частота отрицательных результатов значительно превышает успешные. Именно необратимость ДХС ограничивает спектр ее применения.
Контрацептивный эффект ДХС — 0,05—0,4 беременностей на 100 женщин/лет.
Показания:
— медицинские: наличие противопоказаний к беременности и родам по состоянию здоровья женщины (тяжелые пороки развития и расстройства сердечнососудистой, дыхательной, мочевыделительной и
нервной системы, злокачественные новообразования, заболевания крови и т. д.);
— желание женщины (в соответствии с законодательством Российской Федерации, ДХС может быть выполнена при условии: а) возраст женщины превышает 32 года при наличии в семье одного ребенка и более; б) наличие в семье двух и более детей).
Следует отметить, что в собственной практике мы используем только лапароскопический метод инактивации маточных труб. При этом предпочтение отдаем коагуляционному способу как наиболее эффективной методике ДХС (рис. 24). Эндохирургическое вмешательство осуществляем через единственное отверстие в передней брюшной стенке (нижний край пупочного кольца), используя для этих целей телескоп с операционным каналом.
Мужская стерилизация или вазэктомия заключается в пересечении семявыводящих протоков (УЭБЭ оеГегеш1а) и является широко распространенным методом необратимой мужской контрацепции благодаря своей надежности и простоте выполнения. Вазэктомия — недорогостоящая операция, не требующая сложного инструментария, аппаратуры, общей анестезии. Так же, как и женская стерилизация, ваз- эктомия является необратимым методом контрацепции —

Рис. 24. Коагуляционная инактивация маточных труб
восстановление фертильности является сложной, дорогостоящей и не всегда разрешимой задачей.
Существует несколько модификаций вазэктомии:
- семявыводящие протоки перевязывают, пересекают и коагулируют через разрезы кожи и мышечного слоя;
- вазэктомия с открытым концом семявыводящего протока — отличие этой модификации от предыдущей состоит в пересечении протоков без перевязки и электрокоагуляции их абдоминальных концов (уменьшается опасность развития застойного эпидидимита);
- бесскальпельная вазэктомия; предложена в Китае в 1974 г.; для выделения протоков прибегают к пункции с помощью специального препаровального зажима, которым проводят небольшой разрез кожи и стенки семявыводяще- го протока; данная методика позволяет снизить риск формирования послеоперационных осложнений.
Контрацептивный эффект: вазэктомия считается самым эффективным методом мужской контрацепции. Индекс Перля варьирует в пределах 0,1 — 0,5%. Причинами «неудач» могут быть: реканализация семявыводящего(их) протока- (ов), операционный дефект, врожденная дупликатура протока.
Контрацепция является важной составляющей программы планирования семьи. Несмотря на определенные недостатки современных методов предохранения от нежелательной беременности, их применение, безусловно, безопасней искусственного аборта.
Основу выбора метода контрацепции составляет принцип индивидуального подхода. В различные периоды репродуктивной жизни женщины необходимо подобрать оптимальный метод контрацепции с учетом множества факторов, среди которых следует выделить: а) эффективность метода, б) его приемлемость, в) особенности соматического и гинекологического статуса, г) репродуктивный анамнез, д) возраст, е) семейный статус, ж) национальные и религиозные особенности, з) темперамент, и) отношение партнеров к различным методам контрацепции.
Особенности каждого из существующих в настоящее время методов контрацепции с перечнем показаний и противопоказаний, преимуществ и недостатков и т. д. представ-
лены в соответствующих разделах. В дополнении к изложенному материалу представим здесь разработанную нами схема (схема 2), сведения которой позволяют выбрать рациональный метод предохранения от нежелательной беременности с учетом таких факторов, как возраст пациентки, особенности ее репродуктивного анамнеза и сексуальной активности.
Схема 1
ПОДРОСТКОВЫЙ ПЕРИОД
Основные требования:
- надежная контрацепция,
- защита от заболеваний, передаваемых половым путем,
- обратимость.
Рекомендуемые методы:
- барьерные методы (презерватив) + спермициды;
- КОК (спустя 2 года после менархе) — монофазные, содержащие прогестагены третьего поколения, или многофазные препараты,
- при наличии нескольких партнеров — «двойной голландский метод» — КОК + презерватив)
МОЛОДОЙ РЕПРОДУКТИВНЫЙ ВОЗРАСТ
(ДО ПЕРВЫХ РОД