Эпидемиология, терминология и классификация. Во второй половине XX столетия наметилась стойкая тенденция к возрастанию частоты внематочной беременности во всем мире независимо от способа расчета данного показателя: к общему числу беременностей и/или родов; по отношению к 10 ООО или 100 000 женщин репродуктивного возраста. Согласно данным эпидемиологических исследований, в индустриально развитых странах средняя статистическая частота внематочной беременности составляет 1.2—1,4% по отношению к общему числу беременностей и 0,8—2,4% — по отношению к родам. В последние годы наблюдается значительный рост заболеваемости в двух возрастных группах: среди подростков и женщин от 30 до 39 лет. К разряду необъяснимых фактов можно отнести определенную сезонность внематочной беременности с небольшим спадом частоты весной и летом.
В настоящее время летальность при внематочной беременности снизилась на 90%, главным образом, благодаря успехам в ранней диагностике, обусловленным широким применением современных инструментальных методов исследования.
Таким образом, на протяжении последних десятилетий уходящего столетия зарегистрировано достоверное увеличение частоты эктопической беременности во всех странах: согласно результатам мировой статистики, в настоящее время около 1% всех беременностей — внематочные. Данная закономерность определяется рядом факторов, сложившихся за указанный период, среди которых необходимо выделить следующие:
а) неуклонный рост числа воспалительных заболеваний внутренних половых органов, в основном, специфической этиологии (подобная тенденция, в свою очередь, объясня-
ется возрастанием сексуальной активности, наличием нескольких половых партнеров, увеличением числа абортов);
б) широкое распространение оперативных методов и/ или методов экстракорпорального оплодотворения в лечении трубного и трубно-перитонеального форм бесплодия;
в) увеличение числа женщин, применяющих внутриматочные средства контрацепции.
****
В разделе «Беременности с абортивным исходом» Международного классификатора болезней ВОЗ 10 пересмотра зарегистрированы два термина, не исключающие друг друга, — внематочная и эктопическая беременность.
В классификации ВОЗ, основанной на локализации плодного яйца, выделяют следующие формы эктопической беременности:
Беременность в маточной трубе
Разрыв маточной трубы вследствие беременности
Трубный аборт
000.2 Яичниковая беременность 000.8 Другие формы внематочной беременности Шеечная В роге матки Интралигаментарная Стеночная 000.9 Неуточненная.
Наиболее распространенной формой эктопической беременности является трубная беременность — 96,5—98,5%. Удельная частота остальных форм (их объединяют в так называемые «редкие» формы) распределяется следующим образом: яичниковая — 0,4—1,3%; брюшная — 0,1% —0,9%; беременность в роге матки (рудиментарный рог) — 0,19%— 0,9%; шеечная — 0,1 — 0,4% и интралигаментарная — 0,1%.
Этиология внематочной беременности представляет один из наиболее спорных аспектов данной проблемы, поскольку причины, вызвавшие эктопическую нидацию плодного яйца, до настоящего времени остаются неуточненными. Безусловно, основу механизма формирования внематочной беременности составляют различные патологические процессы, нарушающие транспорт оплодотворенной яйцеклетки по маточной трубе и/или изменяющие свойства плодного яйца. Вместе с тем, отсутствие фактов, обоснованных с методологических позиций и подтвержденных в экспериментальных и/или клинических условиях, существенным образом затрудняет установление истинной причины эктопической беременности. Поэтому целесообразно рассматривать вопросы не этиологии внематочной беременности, а факторы, потенциально способствующие ее развитию, т. е. факторыриска. В настоящее время известны более десятка факторов риска эктопической беременности, которые принято выделять по групповым признакам:
Ниже изложена клиническая концепция различных факторов риска развития внематочной беременности.
чение трубно-перитонеального бесплодия, хирургическая стерилизация, органосохраняющее хирургическое лечение трубной беременности) варьирует в зависимости от техники (чревосечение-микрохирургия, лапароскопия) и типа оперативного вмешательства (сальпинго-овариолизис, фимбриопластика, неосальпингостомия, сальпинго-саль- пингоанастомоз, трубно-маточный анастомоз, сальпинго- томия и др.).
Выбор типа хирургического вмешательства диктуется особенностями морфоструктурных изменений в маточных трубах (в первую очередь, состоянием эндосальпинкса) и степенью спаечного процесса в малом тазу:
определенную роль играют не только анатомо-функциональные поражения маточных труб (вследствие перенесенного воспалительного процесса и/или пластической операции), но и нарушения перистальтики труб в результате изменения физиологических факторов, ответственных за их сократительную функцию (секреция гормонов, простаглан- динов, адренергические факторы).
Кроме этого стимуляторы овуляции повышают вероятность развития многоплодной беременности, в том числе и гетеротопической: частота сочетания маточной и внематочной беременностей при оплодотворении in vitro достигает 1:100. В литературе описан уникальный случай имплантации шести эмбрионов в матке и одного в правой маточной трубе после индукции овуляции менопаузальным и хорионическим гонадотропинами.
Как известно, при физиологической беременности уже на 8—9 сутки после оплодотворения трофобласт дифференцируется на два слоя: внутренний — цитотрофобласт, обращенный к полости бластоцисты, и наружный — синцитио-
трофобласт, прилежащий к слизистой оболочке матки. Первичный трофобласт выделяет протеолитические, гликолитические и другие ферменты, вызывающие лизис эндометрия и, тем самым, способствующие инвазии бластоцисты в подлежащие ткани. При ускоренном развитии и дифферен- цировке трофобласта (раньше физиологического срока) возрастает вероятность эктопической (преждевременной) имплантации бластоцисты до ее проникновения в полость матки.
настоящее время изучены несколько возможных вариантов трансмиграции яйцеклетки и/или сперматозоидов:
переход яйцеклетки через брюшную полость в маточную, противоположную от овулировавшего яичника, трубу; например, возникновение беременности в единственной маточной трубе при наличие у пациентки только контралатерального яичника; существование этого механизма подтверждается выявлением желтого тела в противоположном трубной беременности яичнике (по нашим данным, подобная ситуация встречается в 46% наблюдений);
а) «рефлюкс» зиготы в маточную трубу во время искусственной имплантации эмбриона вследствие повышения возбудимости миометрия;
б) запоздалая овуляция, в результате которой в матку попадает несозревшее и неспособное к нидации плодное яйцо; поскольку имплантации не происходит, секреторная активность желтого тела угасает и начинается очередная менструация, в течение которой плодное яйцо «забрасывается» в маточную трубу; гипотеза столь сложного механизма внематочной беременности возникла при выявлении несоответствия между сроком трубной беременности (по
величине эмбриона) и датой последней менструации — установлено, что в 75% наблюдений размеры «эктопических» эмбрионов опережали их предполагаемый гестационный возраст, но соответствовали срокам периовуляторного периода предпоследнего менструального цикла (рис. 20).
Таким образом, внематочную беременность необходимо рассматривать как полиэтиологическое заболевание, причем ни один из известных в настоящее время факторов непосредственно не объясняет сравнительно высокую частоту эктопической имплантации плодного яйца. Мультифакторность внематочной беременности подтверждается выявлением одновременно нескольких факторов риска у одной пациентки. Вместе с тем, в ряде наблюдений генез эктопической беременности остается неуточненным.
Основу патогенеза эктопической беременности составляют нарушения физиологического транспорта оплодотворенной яйцеклетки, обусловливающие ее имплантацию вне полости матки. При трубной беременности (наиболее распространенная форма заболевания) внедрение бластоцисты в эндосальпинкс завершается формированием плодовместилища из оболочек маточной трубы: слизистая
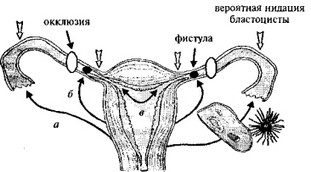
Рис. 20. Потенциальные варианты трансмиграции яйцеклетки и/или сперматозоидов: а) наружная трансабдоминальная миграция яйцеклетки; б) трансабдоминальная миграция сперматозоидов; в) внутренняя миграция зиготы в маточную трубу из полости матки
оболочка покрывает плодное яйцо со стороны просвета трубы, образуя внутреннюю капсулу шюдовместилища; мышечная и серозная оболочки — составляют его наружную капсулу. Процесс формирования шюдовместилища полностью отражает ироничное высказывание \\еггп «яйцо роет себе в стенке трубы не только гнездо, но и могилу». Неизбежный трагический финал — прерывание трубной беременности — обеспечивается, главным образом, двумя факторами:
Прерывание трубной беременности происходит либо по типу трубного аборта, либо по типу разрыва трубы. Механизм патогенеза трубного аборта, описанный более 50 лет назад, заключается в следующем: рост плодного яйца приводит к растяжению просвета маточной трубы, локальному увеличению ее размеров и истончению и/или повреждению слизистой оболочки, покрывающей плодное яйцо со стороны просвета трубы (ркешю-аеЫаиа сарвШапв). В то же время прогрессирование беременности сопровождается достаточно быстрым разрушением кровеносных сосудов трубы ворсинами хориона, в результате которого между
плодным яйцом и плодовместилищем формируются кровоизлияния и нарушается кровоснабжение зародыша. Из-за внутреннего разрыва плодовместилища и постепенной отслойки от стенки маточной трубы плодное яйцо погибает. Антиперистальтические сокращения миосальпинкса изгоняют плодное яйцо из просвета трубы в брюшную полость. Процесс прерывания беременности сопровождается кровотечением в просвет трубы, откуда кровь проникает в брюшную полость через брюшное отверстие. По аналогии с маточной беременностью выделяют полный трубный аборт (плодное яйцо полностью отделяется от стенки маточной трубы и в дальнейшем целиком изгоняется в брюшную полость) и неполный трубный аборт (связь между плодным яйцом и плодовместилищем или между плодным яйцом и фимбриями частично сохраняется).
Разрыв маточной трубы происходит вследствие прорастания трофобластом, активно внедряющимся в стенку маточной трубы, всех трех ее оболочек — слизистой, мышечной, серозной; основным источником внутрибрюшного кровотечения в этой ситуации являются поврежденные сосуды трубы, однако кровь может выделяться также и через брюшное отверстие.
Процесс формирования плодовместилища, характер роста трофобласта, а также патогенетические механизмы прерывания трубной беременности в значительной степени определяются морфофункциональными особенностями того отдела маточной трубы, в котором произошла имплантация бластоцисты. Максимальная степень деструкции стенки маточной трубы, сопровождающейся разрушением ворсинами хориона слизистой, мышечной и серозной оболочек, наблюдается, как правило, в интерстициальном и истмическом отделах. По направлению к дистальному концу трубы степень инвазии трофобласта в мышечную оболочку убывает, ограничиваясь в ампулярном отделе пределами эндосальпинкса.
При истмической локализации плодного яйца перфорация стенки трубы возникает достаточно быстро — через 4 — 6 недель после оплодотворения (ускоренной инвазии трофобласта способствует наличие слабо выраженной собственной пластинки слизистой оболочки, а также плот-
ное прилегание мышечной и серозной оболочек). Интерстициальная беременность может существовать в течение более продолжительного времени (до 10—16 недель) благодаря мощной мышечной оболочке и богатому кровоснабжению этого отдела. Вместе с тем, особенности васкуляризации интерстициального отдела, значительно усиленной при беременности, являются причиной массивного кровотечения при его разрыве, представляющего смертельную опасность для пациентки.
В ампулярном отделе трубы глубина инвазивного роста трофобласта ограничивается пределами слизистой оболочки, поэтому плодное яйцо располагается преимущественно в просвете маточной трубы и постепенно растягивает его. По мере растяжения ампулярного отдела растущим тро- фобластом маточная труба увеличивается и приобретает веретенообразную форму. Разрыв стенки трубы в этом отделе нетипичен. Прерывание ампулярной трубной беременности происходит обычно через 4—8 недель из-за нарушения целостности внутренней капсулы плодовместилища, постепенного отслаивания плодного яйца от стенки трубы и кровотечения в ее просвет — беременность прерывается по типу трубного аборта.
Таким образом, прослеживается определенная взаимосвязь между топографией беременности в одном из отделов маточной трубы и патогенетическим вариантом ее прерывания: по мере удаления от ампулярного отдела возрастает частота прерывания беременности по типу разрыва трубы.
Диагностика. Не вызывает сомнений необходимость детального клинического обследования больных при подозрении на эктопическую беременность. Однако с клинических позиций диагноз «эктопическая беременность» можно трактовать как наиболее легкий, так и наиболее сложный. Данное положение подчеркивает выраженный полиморфизм клинического картины этого заболевания. В ряде наблюдений диагностика нарушенной внематочной беременности не сопряжена со значительными сложностями, так как ее клиника соответствует представлениям о «классическом» течении заболевания — наличие гемодинамических нарушений, характерной иррадиацией болей (в прямую кишку, лопатку), выраженной болезненности при контрла-
теральных смещениях шейки матки, пастозности и выбухании заднего свода влагалища. Применение в подобной ситуации (естественно, при необходимости) рутинного куль- доцентеза позволяет достаточно ясно определить показания к хирургическому лечению (наличие в аспирате темной несворачивающейся крови).
У более чем 600 больных внематочной беременностью, обследованных нами, клинически диагноз заподозрен в 89% наблюдений, однако показания к терапии с определенной точностью сформулированы только после применения специальных методов исследования. Объяснением изложенному служит отсутствие четких критериев, позволивших бы уже на этапе клинического обследования установить диагноз (т. е. в большинстве наблюдений течение заболевания характеризовалось как «стертое»). Таким образом, несмотря на необходимость и важность детального изучения сведений клинико-анамнестического исследования, при «стертой» симптоматике эктопической беременности, для уточнения диагноза и оценки развития эктопического плодного яйца данные клинического исследования следует дополнять результатами дополнительных методов диагностики.
Безусловно, наиболее информативным инструментальным методом диагностики внематочной беременности является лапароскопия, использование которой позволяет объективно (визуально) оценить состояние матки, яичников, маточных труб, объем кровопотери, локализацию эктопического плодного яйца. Вместе с тем, лапароскопия — хирургическое вмешательство, потенциальными осложнениями которого могут быть газовая эмболия, повреждение органов и сосудов брюшной полости, эмфизема и другие. Поэтому применение лапароскопии с диагностической целью оправдано лишь в тех наблюдениях, когда результаты менее инвазивных исследований не позволяют установить окончательный диагноз.
Трансвагинальная эхография. Анализ многочисленных клинических наблюдений убеждает, что трансвагинальное ультразвуковое сканирование является первым и обязательным этапом в комплексе дополнительных диагностических мероприятий при подозрении на эктопическую беремен-
ность. С указанных позиций преимущества трансвагинальной эхографии заключаются в следующем:
Принимая во внимание крайне редкую частоту гетеро- топной беременности, важное внимание уделяют идентификации признаков маточной беременности: обнаружение плодного яйца или его элементов в полости матки позволяет с высокой вероятностью точности исключить эктопическую нидацию бластоцисты. Следует отметить, что с помощью высокочастотных трансвагинальных эхо-преобразователей удается диагностировать прогрессирующую маточную беременность уже с 1,5 нед. после оплодотворения.
Патогномоничными ультразвуковыми критериями внематочной беременности следует считать:
а) увеличение матки при отсутствии органических изменений миометрия или маточной беременности;
б) утолщение срединного М-эха;
в) выявление в проекции придатков матки (изолировано от яичников) образований с негомогенной эхо-структурой и повышенным уровнем звукопоглощаемости;
г) обнаружение «свободной» жидкости в углублениях малого таза.
Ультразвуковая картина маточных труб при трубном аборте отличается выраженным полиморфизмом, от округлой с ровными контурами до тубусовидной с «волнообраз-
ными» краями (рис. 21). Следует отметить, что при гемо- перитонеуме свыше 300—400 мл возможна идентификация не только маточных труб, но и связочного аппарата матки, а также неизмененных отделов труб (рис. 22).
Безусловно, наиболее достоверный акустический критерий внематочной беременности — обнаружение вне полости матки плодного яйца с живым эмбрионом (т. е. прогрес-
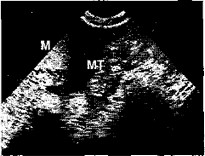
Рис. 2 1. Трансвагинальное ультразвуковое сканирование. Трубный аборт. МТ — маточная труба
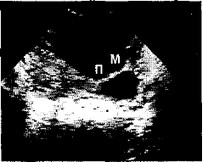
Рис. 22. Трансвагинальное ультразвуковое сканирование. Трубный аборт
На фоне гемоперитонеума определяются неизмененный перешеек (П) и маточный отдел трубы (М)
сирующая эктопическая беременность). Вместе с тем опыт собственных исследований и данные литературы убеждают, что ультразвуковая диагностика прогрессирующей внематочной беременности возможна лишь в 5—8% наблюдений. Среди причин, обусловливающих сравнительно низкую выявляемость прогрессирующей эктопической беременности, необходимо выделить:
а) позднее обращение пациенток (подавляющее большинство больных внематочной беременностью обращается в лечебные учреждения при появлении признаков нарушения целостности плодного яйца);
б) сложность диагностики эктопической нидации тро- фобласта на ранних этапах его развития.
По данным некоторых источников литературы, диагностическая ценность трансвагинального ультразвукового сканирования варьирует в достаточно широких пределах — от сверхнизких (9,2%) до сверхвысоких (98%) показателей. Следует отметить, что, во-первых, подобные показатели не имеют реальной основы, а во-вторых, возможности трансвагинальной эхографии при подозрении на внематочную беременность необходимо рассматривать только в комплексе диагностических мероприятий. Т. е. информация, полученная в ходе трансвагинального ультразвукового сканирования, позволяет дополнить детальное клиническое обследование и, тем самым, определить рациональную тактику ведения больных с подозрением на внематочную беременность.
Хорионический гонадотропин. В клинической практике определение уровня хорионического гонадотропина, который впервые выявляется в крови беременной женщины на
Хорионический гонадотропин (ХГ) — специфический гормон беременности, появляющийся в крови и моче только во время беременности и исчезающий вскоре после родов. ХГ — основной гормональный инкрет первой половины беременности. Местом его образования являются клетки синцитиотрофобласта. Молекула ХГ имеет сложную, неоднородную гликопротеиновую структуру, относительную массу 38 000 и состоит из двух нековалентно связанных субъединиц (а- и В-субъединицы). а-субъединица почти идентична для всех гликопротеидов — ХГ, лютропи- на, фоллитропина, тиреотропина; В-субъединица специфична для хорионического гонадотропина, но напоминает В-частицу лютеинизирующего гормона. В-субъединица представлена двумя полипептидными цепями, соединенными дисульфидными мостиками. Во многих современных тестах на беременность используются антитела не к нативному ХГ, а к его В-субъединице. Целесообразность подобного подхода объясняется с изложенных ниже позиций:
Биологические реакции на беременность — это качественный способ определения наличия (положительная реакция) либо отсутствия (отрицательная реакция) ХГ в моче женщины. Данные реакции достаточно специфичны — их информативность при физиологическом течении беременности достигает 85 — 100%. Вместе с тем, биологические пробы обладают существенными недостатками:
Изложенные выше недостатки биологических тестов послужили основанием для отказа от их применения.
Во многих современных «мочевых» тестах на беременность реализован принцип иммуноферментного анализа (вид иммунохимического анализа, основанный на иммунологической реакции антиген-антитело, для выявления которой в качестве метки (маркера) антигена, антитела или обоих компонентов этой реакции используют их конъюгаты с ферментами). Метод является полуколичественным и отличается достаточно высокой чувствительностью (25— 50 МЕ/л), позволяющей в большинстве случаев трубной беременности обнаружить положительную реакцию (после задержки очередной менструации более чем на одну неделю). Относительная простота, доступность и высокая скорость реакции метода — в совокупности обосновывают целесообразность его использования в неотложной гинекологии (специфичность метода при внематочной беременности достигает 99,6%).
Внедрение в клиническую практику методики определения В-ХГ с помощью радиоиммунологического анализа (РИА), объединяющего радиоизотопные и иммунологические пробы, по праву считается революционным шагом в ранней диагностике как маточной, так и эктопической беременностей. Радиоиммунологические методы используют для количественного определения интактного ХГ и свобод-
ной В-субъединицы ХГ. РИА основан на иммунологической реакции антиген-антитело, в которой гормон действует как антиген, вступая в реакцию со специфическим антителом; в один из компонентов вводят радиоактивную метку (интенсивность реакции антиген-антитело соответствует концентрации гормона в крови). Кроме этого в РИА заложен принцип действия масс, согласно которому определяемое вещество конкурирует' со своим меченым радиоактивным изотопом-аналогом (антигеном) за ограниченное число мест связывания антитела до достижения химического равновесия компонентов реакционной смеси. РИА является более точным, чувствительным и специфичным методом в сравнении с иммунологическими тестами (самые чувствительные иммунологические тесты способны улавливать гормон в количестве 1 МЕ/мл, а радиоиммунологические — 1мМЕ/мл). Согласно требованиям II Международного
стандарта (Second Reference Standard, 1963), 1 нг гормона
соответствует 5,8 мМЕ/мл, следовательно, концентрация ХГ в сыворотке крови свыше 5 мМЕ/мл расценивается как положительная реакция, свидетельствующая о наличии беременности.
Чувствительность РИА при эктопической беременности (частота эктопических беременностей с положительным тестом) колеблется от 88 до 100%. Частота ложноотрицательных результатов РИА при внематочной беременности не превышает 2%.
Разновидностью РИА является иммунорадиометрический анализ (ИРМА), основанный на определении антигена с помощью меченых. ИРМА обладает еще более высокой специфичностью и чувствительностью (от 0,01 нг/мл), благодаря которым впервые удается обнаружить присутствие ХГ в сыворотке крови на 9 день, а в моче — на 13 день после овуляции.
Среди преимуществ РИА выделяют:
Вместе с тем, РИА отличает и ряд недостатков:
Итак, при обследовании пациенток с подозрением на
внематочную беременность необходимо учитывать следующие положения, касающиеся тестирования ХГ:
В настоящее время летальность при внематочной беременности снизилась на 90%, главным образом, благодаря успехам в ранней диагностике, обусловленным широким применением современных инструментальных методов исследования.
Таким образом, на протяжении последних десятилетий уходящего столетия зарегистрировано достоверное увеличение частоты эктопической беременности во всех странах: согласно результатам мировой статистики, в настоящее время около 1% всех беременностей — внематочные. Данная закономерность определяется рядом факторов, сложившихся за указанный период, среди которых необходимо выделить следующие:
а) неуклонный рост числа воспалительных заболеваний внутренних половых органов, в основном, специфической этиологии (подобная тенденция, в свою очередь, объясня-
ется возрастанием сексуальной активности, наличием нескольких половых партнеров, увеличением числа абортов);
б) широкое распространение оперативных методов и/ или методов экстракорпорального оплодотворения в лечении трубного и трубно-перитонеального форм бесплодия;
в) увеличение числа женщин, применяющих внутриматочные средства контрацепции.
****
В разделе «Беременности с абортивным исходом» Международного классификатора болезней ВОЗ 10 пересмотра зарегистрированы два термина, не исключающие друг друга, — внематочная и эктопическая беременность.
В классификации ВОЗ, основанной на локализации плодного яйца, выделяют следующие формы эктопической беременности:
- 0 Абдоминальная (брюшная) беременность 000.1 Трубная беременность
Беременность в маточной трубе
Разрыв маточной трубы вследствие беременности
Трубный аборт
000.2 Яичниковая беременность 000.8 Другие формы внематочной беременности Шеечная В роге матки Интралигаментарная Стеночная 000.9 Неуточненная.
Наиболее распространенной формой эктопической беременности является трубная беременность — 96,5—98,5%. Удельная частота остальных форм (их объединяют в так называемые «редкие» формы) распределяется следующим образом: яичниковая — 0,4—1,3%; брюшная — 0,1% —0,9%; беременность в роге матки (рудиментарный рог) — 0,19%— 0,9%; шеечная — 0,1 — 0,4% и интралигаментарная — 0,1%.
Этиология внематочной беременности представляет один из наиболее спорных аспектов данной проблемы, поскольку причины, вызвавшие эктопическую нидацию плодного яйца, до настоящего времени остаются неуточненными. Безусловно, основу механизма формирования внематочной беременности составляют различные патологические процессы, нарушающие транспорт оплодотворенной яйцеклетки по маточной трубе и/или изменяющие свойства плодного яйца. Вместе с тем, отсутствие фактов, обоснованных с методологических позиций и подтвержденных в экспериментальных и/или клинических условиях, существенным образом затрудняет установление истинной причины эктопической беременности. Поэтому целесообразно рассматривать вопросы не этиологии внематочной беременности, а факторы, потенциально способствующие ее развитию, т. е. факторыриска. В настоящее время известны более десятка факторов риска эктопической беременности, которые принято выделять по групповым признакам:
- анатомические (связанные с нарушениями транспортной функции маточных труб):
- воспаление маточных труб;
- инактивация (стерилизация) маточных труб;
- использование внутриматочной контрацепции;
- операции на маточных трубах, в том числе предшествующее хирургическое лечение трубной беременности;
- антенатальное воздействие диэтилстильбэстрола;
- гормональные:
- индукция овуляции;
- экстракорпоральное оплодотворение;
- задержка овуляции;
- трансмиграция овоцита;
- спорные:
- эндометриоз;
- врожденные аномалии матки;
- девертикулез труб;
- качество спермы;
- аномалии уровня простагландинов в сперме;
- хромосомные нарушения.
Ниже изложена клиническая концепция различных факторов риска развития внематочной беременности.
- Воспалительные заболевания внутренних половых органов — занимают первое место в структуре этиопатогенеза эктопической беременности: 47—55% пациенток с внематочной беременностью в прошлом перенесли воспалительные заболевания матки и ее придатков. Ведущая роль в возникновении трубной беременности единодушно отводится хроническому сальпингиту: установлено, что частота внематочной беременности среди женщин, перенесших острый сальпингит, в 6—7 раз выше таковой в общей популяции. На фоне воспаления придатков матки формируются следующие процессы:
- нарушается проходимость маточных труб вследствие анатомических (органических) повреждений;
- нарушается сократительная функция маточных труб в результате повреждения нервно-мышечного аппарата трубы;
- изменяется нейро-эндокринный статус — происходит нарушение физиологической секреции РНК, гликогена и гликопротеидов, обеспечивающих нормальную жизнедеятельность яйцеклетки;
- повреждается стероидогенез в яичниках.
- Внутриматочная контрацепция (ВМК), с помощью которой в настоящее время предохраняются от беременности более 70 миллионов женщин во всем мире. Частота эктопической беременности на фоне применения ВМК достигает 3—4%, что почти в 20 раз выше, чем в общей популяции. Степень риска внематочной беременности находится в прямо пропорциональной зависимости от длительности использования ВМК: до двух лет «ношения» ВМК риск эктопической беременности возрастает в 2,0—2,3 раза и в 2,6—4,3 раза — при более продолжительном применении. Причина высокого риска эктопической имплантации бластоцисты на фоне длительного использования ВМС объясняется исчезновением реснитчатых клеток слизистой оболочки маточных труб после 3 лет контрацепции.
- Реконструктивно-пластические операции на маточных трубах. Частота внематочной беременности после реконструктивно-пластических операций на маточных трубах (ле-
чение трубно-перитонеального бесплодия, хирургическая стерилизация, органосохраняющее хирургическое лечение трубной беременности) варьирует в зависимости от техники (чревосечение-микрохирургия, лапароскопия) и типа оперативного вмешательства (сальпинго-овариолизис, фимбриопластика, неосальпингостомия, сальпинго-саль- пингоанастомоз, трубно-маточный анастомоз, сальпинго- томия и др.).
Выбор типа хирургического вмешательства диктуется особенностями морфоструктурных изменений в маточных трубах (в первую очередь, состоянием эндосальпинкса) и степенью спаечного процесса в малом тазу:
- после сальпинго- и/или овариолизиса частота трубной беременнности сравнительно невысока и составляет 5,9 —6,1% (в подобных ситуациях, как правило, отсутствуют выраженные нарушения структуры и функции трубы);
- после фимбриопластики частота трубной беременности достигает 12% (повреждение эндосальпинкса приводит к формированию непроходимости трубы в ее ампулярном отделе вследствие «слипания» фимб- рий);
- после неосальпингостомии эктопическая беременность наблюдается почти у каждой четвертой пациентки (25 — 27%), что обусловлено грубыми повреждениями дистальных отделов трубы с вовлечением в деструктивный процесс всех слоев ее стенки, вплоть до образования сактосальпинкса.
- Индукторы овуляции (кломифен, гонадотропин менопаузы, хорионический гонадотропин, агонисты гонадоли- берина) являются обязательным компонентом программы экстракорпорального оплодотворения, а также достаточно широко применяются для лечения ряда форм эндокринного бесплодия. На фоне приема индукторов овуляции частота внематочной беременности увеличивается до 10%, а при развитии синдрома гиперстимуляции яичников риск эктопической беременности возрастает в три раза в сравнении с таковым в общей популяции. Генез эктопической нидации при приеме стимуляторов овуляции объясняется тем, что в механизме нарушения транспорта плодного яйца
определенную роль играют не только анатомо-функциональные поражения маточных труб (вследствие перенесенного воспалительного процесса и/или пластической операции), но и нарушения перистальтики труб в результате изменения физиологических факторов, ответственных за их сократительную функцию (секреция гормонов, простаглан- динов, адренергические факторы).
Кроме этого стимуляторы овуляции повышают вероятность развития многоплодной беременности, в том числе и гетеротопической: частота сочетания маточной и внематочной беременностей при оплодотворении in vitro достигает 1:100. В литературе описан уникальный случай имплантации шести эмбрионов в матке и одного в правой маточной трубе после индукции овуляции менопаузальным и хорионическим гонадотропинами.
- Нарушение синтеза простагландинов. Основу механизма действия простагландинов на маточные трубы составляют процессы сокращения и расслабления мышечных волокон яйцеводов, регулирующие транспорт оплодотворенной яйцеклетки, а также объем ретроградной менструальной крови. Физиологическая регуляция транспортной функции трубы определяется соотношением ПГЕ/ПГР2а, при нарушении которого имеется вероятность нидации бластоцисты в маточной трубе. Детально указанная проблема изложена в разделе, посвященном нормальной физиологии маточных труб.
- Гормональные контрацептивы. При приеме оральных контрацептивов, содержащих прогестагены («мини-пили» или «чистые» прогестагены), частота внематочной беременности повышается до 2 на 100 женщин/лет, что, по-видимому, вызвано ингибирующим влиянием прогестагенов на слизистую оболочку матки и изменением сократительной активности маточных труб на фоне сохраненной овуляции (последняя сохраняется у 50% пациенток, принимающих мини-пили).
- Повышенная биологическая активность плодного яйца.
Как известно, при физиологической беременности уже на 8—9 сутки после оплодотворения трофобласт дифференцируется на два слоя: внутренний — цитотрофобласт, обращенный к полости бластоцисты, и наружный — синцитио-
трофобласт, прилежащий к слизистой оболочке матки. Первичный трофобласт выделяет протеолитические, гликолитические и другие ферменты, вызывающие лизис эндометрия и, тем самым, способствующие инвазии бластоцисты в подлежащие ткани. При ускоренном развитии и дифферен- цировке трофобласта (раньше физиологического срока) возрастает вероятность эктопической (преждевременной) имплантации бластоцисты до ее проникновения в полость матки.
- Трансмиграция яйцеклетки и/или сперматозоидов. В
настоящее время изучены несколько возможных вариантов трансмиграции яйцеклетки и/или сперматозоидов:
- наружная трансабдоминальная миграция яйцеклетки —
переход яйцеклетки через брюшную полость в маточную, противоположную от овулировавшего яичника, трубу; например, возникновение беременности в единственной маточной трубе при наличие у пациентки только контралатерального яичника; существование этого механизма подтверждается выявлением желтого тела в противоположном трубной беременности яичнике (по нашим данным, подобная ситуация встречается в 46% наблюдений);
- трансабдоминальная миграция сперматозоидов — имеет место при возникновении маточно-перитонеальной фистулы или реканализации труб после добровольной хирургической стерилизации;
- внутренняя миграция зиготы в маточную трубу из полости матки — предполагается, что ее причинами являются следующие:
а) «рефлюкс» зиготы в маточную трубу во время искусственной имплантации эмбриона вследствие повышения возбудимости миометрия;
б) запоздалая овуляция, в результате которой в матку попадает несозревшее и неспособное к нидации плодное яйцо; поскольку имплантации не происходит, секреторная активность желтого тела угасает и начинается очередная менструация, в течение которой плодное яйцо «забрасывается» в маточную трубу; гипотеза столь сложного механизма внематочной беременности возникла при выявлении несоответствия между сроком трубной беременности (по
величине эмбриона) и датой последней менструации — установлено, что в 75% наблюдений размеры «эктопических» эмбрионов опережали их предполагаемый гестационный возраст, но соответствовали срокам периовуляторного периода предпоследнего менструального цикла (рис. 20).
Таким образом, внематочную беременность необходимо рассматривать как полиэтиологическое заболевание, причем ни один из известных в настоящее время факторов непосредственно не объясняет сравнительно высокую частоту эктопической имплантации плодного яйца. Мультифакторность внематочной беременности подтверждается выявлением одновременно нескольких факторов риска у одной пациентки. Вместе с тем, в ряде наблюдений генез эктопической беременности остается неуточненным.
Основу патогенеза эктопической беременности составляют нарушения физиологического транспорта оплодотворенной яйцеклетки, обусловливающие ее имплантацию вне полости матки. При трубной беременности (наиболее распространенная форма заболевания) внедрение бластоцисты в эндосальпинкс завершается формированием плодовместилища из оболочек маточной трубы: слизистая

Рис. 20. Потенциальные варианты трансмиграции яйцеклетки и/или сперматозоидов: а) наружная трансабдоминальная миграция яйцеклетки; б) трансабдоминальная миграция сперматозоидов; в) внутренняя миграция зиготы в маточную трубу из полости матки
оболочка покрывает плодное яйцо со стороны просвета трубы, образуя внутреннюю капсулу шюдовместилища; мышечная и серозная оболочки — составляют его наружную капсулу. Процесс формирования шюдовместилища полностью отражает ироничное высказывание \\еггп «яйцо роет себе в стенке трубы не только гнездо, но и могилу». Неизбежный трагический финал — прерывание трубной беременности — обеспечивается, главным образом, двумя факторами:
- во-первых, неприспособленностью маточных труб к дальнейшему прогрессированию беременности, поскольку эндосальпинкс, в отличие от эндометрия, лишен трубчатых желез и дифференцировки на базальный и функциональный слои; помимо этого, в эндосальпинксе слабо выражен подслизистый соединительнотканный слой (в отличие от эндометрия с его хорошо развитой и богатой кровеносными сосудами стромой) и практически отсутствует децидуальная трансформация (как известно, децидуальная оболочка ограничивает инвазию трофобласта в стенку матки при физиологической беременности благодаря секреции антипротеолитического фермента); наконец, достаточно тонкая мышечная оболочка маточных труб неспособна выдержать воздействие прогрессирующего трофобласта;
- во-вторых, разрушительным действием эктопического трофобласта, пролиферативная активность которого значительно выше, чем при маточной беременности.
Прерывание трубной беременности происходит либо по типу трубного аборта, либо по типу разрыва трубы. Механизм патогенеза трубного аборта, описанный более 50 лет назад, заключается в следующем: рост плодного яйца приводит к растяжению просвета маточной трубы, локальному увеличению ее размеров и истончению и/или повреждению слизистой оболочки, покрывающей плодное яйцо со стороны просвета трубы (ркешю-аеЫаиа сарвШапв). В то же время прогрессирование беременности сопровождается достаточно быстрым разрушением кровеносных сосудов трубы ворсинами хориона, в результате которого между
плодным яйцом и плодовместилищем формируются кровоизлияния и нарушается кровоснабжение зародыша. Из-за внутреннего разрыва плодовместилища и постепенной отслойки от стенки маточной трубы плодное яйцо погибает. Антиперистальтические сокращения миосальпинкса изгоняют плодное яйцо из просвета трубы в брюшную полость. Процесс прерывания беременности сопровождается кровотечением в просвет трубы, откуда кровь проникает в брюшную полость через брюшное отверстие. По аналогии с маточной беременностью выделяют полный трубный аборт (плодное яйцо полностью отделяется от стенки маточной трубы и в дальнейшем целиком изгоняется в брюшную полость) и неполный трубный аборт (связь между плодным яйцом и плодовместилищем или между плодным яйцом и фимбриями частично сохраняется).
Разрыв маточной трубы происходит вследствие прорастания трофобластом, активно внедряющимся в стенку маточной трубы, всех трех ее оболочек — слизистой, мышечной, серозной; основным источником внутрибрюшного кровотечения в этой ситуации являются поврежденные сосуды трубы, однако кровь может выделяться также и через брюшное отверстие.
Процесс формирования плодовместилища, характер роста трофобласта, а также патогенетические механизмы прерывания трубной беременности в значительной степени определяются морфофункциональными особенностями того отдела маточной трубы, в котором произошла имплантация бластоцисты. Максимальная степень деструкции стенки маточной трубы, сопровождающейся разрушением ворсинами хориона слизистой, мышечной и серозной оболочек, наблюдается, как правило, в интерстициальном и истмическом отделах. По направлению к дистальному концу трубы степень инвазии трофобласта в мышечную оболочку убывает, ограничиваясь в ампулярном отделе пределами эндосальпинкса.
При истмической локализации плодного яйца перфорация стенки трубы возникает достаточно быстро — через 4 — 6 недель после оплодотворения (ускоренной инвазии трофобласта способствует наличие слабо выраженной собственной пластинки слизистой оболочки, а также плот-
ное прилегание мышечной и серозной оболочек). Интерстициальная беременность может существовать в течение более продолжительного времени (до 10—16 недель) благодаря мощной мышечной оболочке и богатому кровоснабжению этого отдела. Вместе с тем, особенности васкуляризации интерстициального отдела, значительно усиленной при беременности, являются причиной массивного кровотечения при его разрыве, представляющего смертельную опасность для пациентки.
В ампулярном отделе трубы глубина инвазивного роста трофобласта ограничивается пределами слизистой оболочки, поэтому плодное яйцо располагается преимущественно в просвете маточной трубы и постепенно растягивает его. По мере растяжения ампулярного отдела растущим тро- фобластом маточная труба увеличивается и приобретает веретенообразную форму. Разрыв стенки трубы в этом отделе нетипичен. Прерывание ампулярной трубной беременности происходит обычно через 4—8 недель из-за нарушения целостности внутренней капсулы плодовместилища, постепенного отслаивания плодного яйца от стенки трубы и кровотечения в ее просвет — беременность прерывается по типу трубного аборта.
Таким образом, прослеживается определенная взаимосвязь между топографией беременности в одном из отделов маточной трубы и патогенетическим вариантом ее прерывания: по мере удаления от ампулярного отдела возрастает частота прерывания беременности по типу разрыва трубы.
Диагностика. Не вызывает сомнений необходимость детального клинического обследования больных при подозрении на эктопическую беременность. Однако с клинических позиций диагноз «эктопическая беременность» можно трактовать как наиболее легкий, так и наиболее сложный. Данное положение подчеркивает выраженный полиморфизм клинического картины этого заболевания. В ряде наблюдений диагностика нарушенной внематочной беременности не сопряжена со значительными сложностями, так как ее клиника соответствует представлениям о «классическом» течении заболевания — наличие гемодинамических нарушений, характерной иррадиацией болей (в прямую кишку, лопатку), выраженной болезненности при контрла-
теральных смещениях шейки матки, пастозности и выбухании заднего свода влагалища. Применение в подобной ситуации (естественно, при необходимости) рутинного куль- доцентеза позволяет достаточно ясно определить показания к хирургическому лечению (наличие в аспирате темной несворачивающейся крови).
У более чем 600 больных внематочной беременностью, обследованных нами, клинически диагноз заподозрен в 89% наблюдений, однако показания к терапии с определенной точностью сформулированы только после применения специальных методов исследования. Объяснением изложенному служит отсутствие четких критериев, позволивших бы уже на этапе клинического обследования установить диагноз (т. е. в большинстве наблюдений течение заболевания характеризовалось как «стертое»). Таким образом, несмотря на необходимость и важность детального изучения сведений клинико-анамнестического исследования, при «стертой» симптоматике эктопической беременности, для уточнения диагноза и оценки развития эктопического плодного яйца данные клинического исследования следует дополнять результатами дополнительных методов диагностики.
Безусловно, наиболее информативным инструментальным методом диагностики внематочной беременности является лапароскопия, использование которой позволяет объективно (визуально) оценить состояние матки, яичников, маточных труб, объем кровопотери, локализацию эктопического плодного яйца. Вместе с тем, лапароскопия — хирургическое вмешательство, потенциальными осложнениями которого могут быть газовая эмболия, повреждение органов и сосудов брюшной полости, эмфизема и другие. Поэтому применение лапароскопии с диагностической целью оправдано лишь в тех наблюдениях, когда результаты менее инвазивных исследований не позволяют установить окончательный диагноз.
Трансвагинальная эхография. Анализ многочисленных клинических наблюдений убеждает, что трансвагинальное ультразвуковое сканирование является первым и обязательным этапом в комплексе дополнительных диагностических мероприятий при подозрении на эктопическую беремен-
ность. С указанных позиций преимущества трансвагинальной эхографии заключаются в следующем:
- для проведения трансвагинального сканирования не требуется специальной подготовки больных, в связи с чем эхографию можно сочетать непосредственно с гинекологическим осмотром, что способствует получению дополнительной информации в кратчайшие сроки (это особенно важно при подозрении на эктопическую беременность);
- эхография представляет относительно простой и абсолютно безвредный метод;
- высокая разрешающая способность трансвагинальных эхо-преобразователей обеспечивает идентификацию патологического расширения маточных труб начиная с 8—10 мм;
- применение трансвагинального сканирования дает возможность не только обнаружить даже минимальное количество «свободной» жидкости в брюшной полости, но и осуществить ее прицельную и безопасную аспирацию («визуальный» кульдоцентез).
Принимая во внимание крайне редкую частоту гетеро- топной беременности, важное внимание уделяют идентификации признаков маточной беременности: обнаружение плодного яйца или его элементов в полости матки позволяет с высокой вероятностью точности исключить эктопическую нидацию бластоцисты. Следует отметить, что с помощью высокочастотных трансвагинальных эхо-преобразователей удается диагностировать прогрессирующую маточную беременность уже с 1,5 нед. после оплодотворения.
Патогномоничными ультразвуковыми критериями внематочной беременности следует считать:
а) увеличение матки при отсутствии органических изменений миометрия или маточной беременности;
б) утолщение срединного М-эха;
в) выявление в проекции придатков матки (изолировано от яичников) образований с негомогенной эхо-структурой и повышенным уровнем звукопоглощаемости;
г) обнаружение «свободной» жидкости в углублениях малого таза.
Ультразвуковая картина маточных труб при трубном аборте отличается выраженным полиморфизмом, от округлой с ровными контурами до тубусовидной с «волнообраз-
ными» краями (рис. 21). Следует отметить, что при гемо- перитонеуме свыше 300—400 мл возможна идентификация не только маточных труб, но и связочного аппарата матки, а также неизмененных отделов труб (рис. 22).
Безусловно, наиболее достоверный акустический критерий внематочной беременности — обнаружение вне полости матки плодного яйца с живым эмбрионом (т. е. прогрес-

Рис. 2 1. Трансвагинальное ультразвуковое сканирование. Трубный аборт. МТ — маточная труба

Рис. 22. Трансвагинальное ультразвуковое сканирование. Трубный аборт
На фоне гемоперитонеума определяются неизмененный перешеек (П) и маточный отдел трубы (М)
сирующая эктопическая беременность). Вместе с тем опыт собственных исследований и данные литературы убеждают, что ультразвуковая диагностика прогрессирующей внематочной беременности возможна лишь в 5—8% наблюдений. Среди причин, обусловливающих сравнительно низкую выявляемость прогрессирующей эктопической беременности, необходимо выделить:
а) позднее обращение пациенток (подавляющее большинство больных внематочной беременностью обращается в лечебные учреждения при появлении признаков нарушения целостности плодного яйца);
б) сложность диагностики эктопической нидации тро- фобласта на ранних этапах его развития.
По данным некоторых источников литературы, диагностическая ценность трансвагинального ультразвукового сканирования варьирует в достаточно широких пределах — от сверхнизких (9,2%) до сверхвысоких (98%) показателей. Следует отметить, что, во-первых, подобные показатели не имеют реальной основы, а во-вторых, возможности трансвагинальной эхографии при подозрении на внематочную беременность необходимо рассматривать только в комплексе диагностических мероприятий. Т. е. информация, полученная в ходе трансвагинального ультразвукового сканирования, позволяет дополнить детальное клиническое обследование и, тем самым, определить рациональную тактику ведения больных с подозрением на внематочную беременность.
Хорионический гонадотропин. В клинической практике определение уровня хорионического гонадотропина, который впервые выявляется в крови беременной женщины на
- 7 день после зачатия, а в моче — на 8 день, применяют для следующих целей:
- лабораторной диагностики ранних сроков беременности;
- дифференциации маточной и эктопической беременностей;
- исключения беременности у пациенток репродуктивного возраста с нарушениями менструальной функции или болевым синдромом, не связанными с беременностью.
Хорионический гонадотропин (ХГ) — специфический гормон беременности, появляющийся в крови и моче только во время беременности и исчезающий вскоре после родов. ХГ — основной гормональный инкрет первой половины беременности. Местом его образования являются клетки синцитиотрофобласта. Молекула ХГ имеет сложную, неоднородную гликопротеиновую структуру, относительную массу 38 000 и состоит из двух нековалентно связанных субъединиц (а- и В-субъединицы). а-субъединица почти идентична для всех гликопротеидов — ХГ, лютропи- на, фоллитропина, тиреотропина; В-субъединица специфична для хорионического гонадотропина, но напоминает В-частицу лютеинизирующего гормона. В-субъединица представлена двумя полипептидными цепями, соединенными дисульфидными мостиками. Во многих современных тестах на беременность используются антитела не к нативному ХГ, а к его В-субъединице. Целесообразность подобного подхода объясняется с изложенных ниже позиций:
- во-первых, фактически исключаются ложноположительные результаты, обусловленные перекрестной реакцией с а-субъединицей лютеинизирующего гормона и других полипептидов;
- во-вторых, в моче беременных женщин преобладает именно В-субъединица;
- в-третьих, установлено, что в эктопическом трофо- бласте нарушается продукция В-, а не а-субъединицы: уровень свободной а-субъединицы при внематочной беременности выше, чем при физиологическом течении маточной беременности, в сроки от 6 до 10 недель; в то время как содержание В-субъединицы ХГ (В-ХГ) при эктопической нидации ниже, чем при таком же сроке физиологической беременности.
Биологические реакции на беременность — это качественный способ определения наличия (положительная реакция) либо отсутствия (отрицательная реакция) ХГ в моче женщины. Данные реакции достаточно специфичны — их информативность при физиологическом течении беременности достигает 85 — 100%. Вместе с тем, биологические пробы обладают существенными недостатками:
- сравнительно большой продолжительностью постановки реакции (48—96 часов);
- высокой себестоимостью (для одного исследования требуется несколько лабораторных животных);
- отсутствием методики количественного определения гормона (выполнение биологической пробы предусматривает предварительное разведение мочи в соотношениях 1:10, 1:50, 1:100, 1:200 и т. д. — таким образом, биологическое тестирование позволяет получить лишь приблизительное представление о количестве гормона);
- низкой диагностической ценностью при эктопической имплантации бластоцисты (информативность биологических проб при нарушенной внематочной беременности не превышает 10—12%).
Изложенные выше недостатки биологических тестов послужили основанием для отказа от их применения.
Во многих современных «мочевых» тестах на беременность реализован принцип иммуноферментного анализа (вид иммунохимического анализа, основанный на иммунологической реакции антиген-антитело, для выявления которой в качестве метки (маркера) антигена, антитела или обоих компонентов этой реакции используют их конъюгаты с ферментами). Метод является полуколичественным и отличается достаточно высокой чувствительностью (25— 50 МЕ/л), позволяющей в большинстве случаев трубной беременности обнаружить положительную реакцию (после задержки очередной менструации более чем на одну неделю). Относительная простота, доступность и высокая скорость реакции метода — в совокупности обосновывают целесообразность его использования в неотложной гинекологии (специфичность метода при внематочной беременности достигает 99,6%).
Внедрение в клиническую практику методики определения В-ХГ с помощью радиоиммунологического анализа (РИА), объединяющего радиоизотопные и иммунологические пробы, по праву считается революционным шагом в ранней диагностике как маточной, так и эктопической беременностей. Радиоиммунологические методы используют для количественного определения интактного ХГ и свобод-
ной В-субъединицы ХГ. РИА основан на иммунологической реакции антиген-антитело, в которой гормон действует как антиген, вступая в реакцию со специфическим антителом; в один из компонентов вводят радиоактивную метку (интенсивность реакции антиген-антитело соответствует концентрации гормона в крови). Кроме этого в РИА заложен принцип действия масс, согласно которому определяемое вещество конкурирует' со своим меченым радиоактивным изотопом-аналогом (антигеном) за ограниченное число мест связывания антитела до достижения химического равновесия компонентов реакционной смеси. РИА является более точным, чувствительным и специфичным методом в сравнении с иммунологическими тестами (самые чувствительные иммунологические тесты способны улавливать гормон в количестве 1 МЕ/мл, а радиоиммунологические — 1мМЕ/мл). Согласно требованиям II Международного
стандарта (Second Reference Standard, 1963), 1 нг гормона
соответствует 5,8 мМЕ/мл, следовательно, концентрация ХГ в сыворотке крови свыше 5 мМЕ/мл расценивается как положительная реакция, свидетельствующая о наличии беременности.
Чувствительность РИА при эктопической беременности (частота эктопических беременностей с положительным тестом) колеблется от 88 до 100%. Частота ложноотрицательных результатов РИА при внематочной беременности не превышает 2%.
Разновидностью РИА является иммунорадиометрический анализ (ИРМА), основанный на определении антигена с помощью меченых. ИРМА обладает еще более высокой специфичностью и чувствительностью (от 0,01 нг/мл), благодаря которым впервые удается обнаружить присутствие ХГ в сыворотке крови на 9 день, а в моче — на 13 день после овуляции.
Среди преимуществ РИА выделяют:
- высокую специфичность и чувствительность метода;
- использование небольших объемов исходного материала (от 0,01 мл);
- отсутствие перекрестных реакций с гормонами, идентичными по структуре, и неспецифических реакций с другими белками;
- возможность определения не только гормона, но и его субъединиц;
- точное тестирование количества суточной секреции гормона.
Вместе с тем, РИА отличает и ряд недостатков:
- относительная длительность постановки теста;
- ограниченный срок годности некоторых компонентов (что требует подбора определенного количества материала для проведения серийного исследования);
- необходимость в специальном оборудовании.
Итак, при обследовании пациенток с подозрением на
внематочную беременность необходимо учитывать следующие положения, касающиеся тестирования ХГ:
- определение уровня ХГ является вспомогательным методом диагностики, результаты которого должны оцениваться в соответствии с анамнезом, клинической симптоматикой, данными объективного исследования, а также особенностями ультразвуковой картины органов малого таза,
- при эктопической беременности содержание ХГ ниже, чем при маточной беременности такого же срока;
- выбор метода определения ХГ (качественный или количественный) зависит от конкретной клинической ситуации: так, для диагностики маточной беременности малых сроков или дифференциации причин «острого живота» — более приемлемы качественные методы, которые позволяют в кратчайшие сроки исключить или подтвердить факт наличия беременности; при подозрении на внематочную беременность предпочтение отдают более информативным (количественным) методам (РИА; ИРМА);
- динамику роста ХГ целесообразно оценивать в сложных клинических ситуациях (подозрение на прогрессирующую трубную беременность, трудности в дифференциации между трубным и маточным абортом), а также после органосохраняющего лечения внематочной беременности: контроль над уровнем В-ХГ позволяет выявить персистен- цию трофобласта, характеризующуюся резким возрастанием титра гормона к 9 суткам послеоперационного периода;
- титр В-ХГ в сыворотке крови свыше 5 мМЕ/мл расценивается как положительная р
