Диагностика ряда заболеваний слюнных желез не представляет затруднений, однако установление особенностей различных форм сиалоза и хронического сиаладе- нита нередко может быть трудным. Часто невозможно клинически определить характер опухоли. В связи с этим при дифференциальной диагностике, а также уточнении стадии заболевания, степени нарушения функции слюнных желез и возникающих в них морфологических изменений необходимо применять дополнительные инструментальные методы обследования.
На основании данных литературы и сведений, полученных при обследовании больных с различными заболеваниями слюнных желез, мы считаем целесообразным при диагностике пользоваться общими, частными и специальными методами обследования.
Под общими понимают методы, применяемые при обследовании всех больных (опрос, осмотр, пальпация, исследование крови, мочи, рентгеноскопия грудной клетки и др.). Частными называют методы, которые используют при обследовании больных с определенной патологией (при заболеваниях желудка, легких, слюнных желез и др.). Специальные методы обследования, требующие особых врачебных навыков и специальной аппаратуры, применяют в тех случаях, когда для уточнения диагноза необходимо получить дополнительные данные, позволяющие подтвердить или отвергнуть предполагаемое заболевание.
Не останавливаясь на общих методах обследования больных, так как они подробно изложены в учебных руководствах, рассмотрим особенности собирания анамнеза, осмотра и пальпации больных с заболеваниями слюнных желез.
При опросе необходимо выяснить признаки сухости полости рта, болезненности и припухания в области желез, солоноватого привкуса во рту, связанных с приемом пищи. При подозрении на новообразование следует придерживаться общих правил собирания анамнеза у таких больных. При травме нужно выяснить характер заживания раны в области слюнной железы, длительность вытекания слюны из раны, появление припуханий и коликообразных болей в области железы (признаки ретенции слюны).
Осмотр и пальпация позволяют определить состояние кожных покровов в области слюнных желез, слизистой оболочки губ, преддверия и полости рта, состояние устьев выводных протоков слюнных желез, наличие припухлости в области слюнной железы и ее выводного протока, консистенцию и подвижность железы, характер и количество выделяющегося секрета.
Частные методы. К таким методам относятся зондирование выводных протоков, рентгенография области слюнных желез, исследование секреторной функции, качественный анализ слюны (исследование физико-химических ее свойств), цитологическое исследование мазков слюны, сиалография, пантомосиалография.
Зондирование позволяет установить направление хода протока слюнной железы, наличие сужения или полного заращения его, присутствие в протоке конкремента и место его расположения. При зондировании применяют специальные зонды для слюнных протоков1 или пользуются глазными зондами.
Рентгенографию производят при необходимости установления наличия конкремента (слюнного камня) или инородного тела в области слюнной железы и в ее протоке. При исследовании околоушной железы ренгенов- ские снимки делают в боковой и передней прямой проекциях. Для выявления камня в околоушном протоке делают снимки мягких тканей щечной области внутриротовым способом. Для рентгенологического исследования поднижнечелюстной железы внеротовые снимки делают в прямой и боковой проекциях, а для обнаружения камни поднижнечелюстного протока — внутриротовой снимок дна полости рта. При подозрении на наличие камня в дистальном отделе поднижнечелюстного протока или в железе следует пользоваться проекцией, предложенной В. С. Коваленко (1964). С той же целью можно проводить рентгенографию по В. Г. Гинзбургу (1934).
Исследование секреторной функции. Пользуются методом раздельного получения секрета больших слюнных желез, применяя капсулы Лешли — Ющенко — Красногорского. Однако этим методом трудно собирать слюну одновременно из двух желез, из протоков поднижнечелюстных желез и в случаях расположения камня близко к устью протока. Существует методика собирания секрета слюнных желез с помощью ватных шариков определенного размера и массы, которые помещают на
. 1 Набор инструментов для зондирования протоков слюнных желез Н-169 выпускается медицинской промышленностью.
устья исследуемых желез, а затем взвешивают [Ahlner В., Lind М., 1983]. Наш опыт позволяет рекомендовать метод исследования секреторной функции слюнных желез при помощи специальных канюль. Канюли, разработанные сотрудниками Научно-исследовательского института хирургической аппаратуры и инструментария совместно с нами, имеют длину 85—97 мм и диаметр 0,8—1 мм. На канюле для околоушной железы имеется напайка в виде оливы, расположенная на расстоянии 3 мм от тупого конца; диаметр оливы 1,6—2 мм. Канюли следует подбирать заблаговременно. Процесс примерки канюль является как бы подготовкой больного к процедуре взятия слюны. Это снижает влияние эмоционального фактора на слюноотделение. Исследование проводят утром натощак.
После приема больным внутрь 8 капель 1 % раствора пилокарпина гидрохлорида канюлю вводят в проток слюнной железы на глубину 3—5 мм. Конец канюли опускают в градуированную пробирку, которую держит больной. Необходимо следить, чтобы конец канюли не упирался в стенку протока. Если в процессе исследования секрет из канюли не вытекает в течение 2—3 мин от начала исследования, то необходимо слегка потянуть за канюлю, выведя ее из протока на 1—2 мм. Это создает более благоприятные условия для вытекания секрета. На протяжении 20 мин с момента появления капли секрета (время отмечают) его собирают в пробирку и определяют количество.
При всех заболеваниях слюнных желез этот метод позволяет установить степень нарушения секреторной функции при том условии, что секрет жидкий и в нем отсутствуют слизистые и фибринозные включения т. е. не нарушены физические свойства секрета. У практически здоровых людей количество слюны, выделяющейся за 20 мин из околоушной железы, составляет 0,9—5,1 мл. чаще 1,1 — 2,5 мл, из поднижнечелюстной железы — 0,9— 6,8 мл, чаще 1—3 мл [Андреева Т. Б., 1965]. В практической работе мы считаем целесообразным руководствоваться параметрами количественной оценки секреции слюны в пределах 1—3 мл для околоушной железы и 1—4 мл для поднижнечелюстной.
Секрецию малых слюнных желез оценивают с помощью полосок фильтровальной бумаги определенной массы, которые взвешивают после исследования [Яковлева В. И., 1980]. Мы пользуемся методом подсчета функционирующих слюнных желез на слизистой оболочке нижней губы, окрашенной метиленовым синим, в пределах рамки 2 X 2 см после стимуляции секреции раствором пилокарпина гидрохлорида. В норме функционирует 21 ±0,9 малой слюнной железы.
Качественныйанализсекрета. Цвет и прозрачность, а также наличие видимых включений определяют в секрете визуально. Для определения pH слюны используют pH-метр («рН-340»). Вязкость определяют на капиллярном вискозиметре (типа ВК-4), количество электролитов слюны (натрий, калий, кальций) — методом фотометрии пламени на спектрофотометре (типа ППФ-УНИИЗ и др.). Существуют и другие методики исследования содержания кальция.
Определение белка проводят методом Брандберга — Робертса — Стольникова или методом Лоури. Разделение белковых фракций слюны определяют методом электрофореза на бумаге (на аппарате типа ЭФА-1), активность а-амилазы — колориметрическим методом по Ван-Луну и др., активность лизоцима— методом Флеминга. Существуют методы качественного анализа слюны, но при использовании различных методик сопоставление результатов исследований одного и того же ингредиента затруднено. Это побуждает большинство исследователей приводить данные, полученные в собственной контрольной группе больных, а результаты оценивать по отклонению от этой, можно сказать, условной нормы.
В норме pH слюны околоушной железы колеблется от 5,6 до 7,6, вязкость — от 0,75 до 1,2 ед., содержание белка — от 3,3 до 26,4 г/л (метод Бранденберга — Робертса — Стольникова), содержание натрия — от 2,47 до 26,19 ммоль/л, калия — от 20,22 до 23,55 ммоль/л. В слюне поднижнечелюстной железы pH составляет от 6,9 до 7,8, вязкость — от 1,4 до 1,9 ед., содержание белка — от 0,66 до 33,3 г/л, натрия— от 2,17 до 2,52 ммоль/л, калия — от 12 до 15,1 ммоль/л [Андреева Т. Б., 1965]. По данным литературы, в слюне околоушной железы у детей кальция содержится 1,20 ммоль/л, фосфора— 4,33 ммоль/л [Ретди- нова Т. Л., 1981], магния— 1,02 ммоль/л [Бибик С. М., 1980]. При электрофоретическом исследовании слюны околоушной железы здоровых людей выявлено до 8 белковых фракций, из которых первая, вторая и третья по электрофоретическим свойствам идентичны а=, р=и у = глобулинам крови [Артамонова Р. Н., 1978].
Цитологическое исследование мазков слюны. Каплю вытекающего из канюли секрета (в процессе исследования секреторной функции) помещают на предметное стекло, по принятым правилам делают мазок, фиксируют его, окрашивают по Романовскому — Гимзе и производят микроскопию. Для получения полноценных препаратов каплю секрета следует брать в середине забора слюны. Большую каплю надо нанести на несколько стекол [Рыбалов О. В., 1970]. При наличии в секрете комочков и слизистогнойных включений следует изготавливать мазки путем размазывания их между двумя предметными стеклами. При невозможности получить каплю секрета из канюли из-за сгущения слюны материал берут при помощи ложечки Фолькмана.
В секрете околоушных и поднижнечелюстных желез в норме всегда обнаруживаются клетки плоского и цилиндрического эпителия, выстилающего главные и междольковые выводные протоки (от единичных в препарате до нескольких клеток не в каждом поле зрения). 3. Яньчук и Т. Енджиев- ска (1966) в секрете слюнных желез, полученном у здоровых лиц, находили также нейтрофильные лейкоциты и лимфоциты. Кроме того, авторы отметили определенную разницу в количестве эпителиальных клеток в зависимости от возраста. У детей и людей старше 50 лет секрет околоушных желез содержал несколько большее количество эпителиальных клеток, чем у людей молодого и среднего возраста. На клетках плоского эпителия часто распологают- ся бактерии.
Сиалография. Рентгенография слюнных желез с искусственным контрастированием позволяет судить о состоянии протоков и паренхимы железы.
В качестве контрастного вещества используют масляные препараты (йодолипол, липйодол, йодипин, йодэтиол и др.). Широко применяют также 76% раствор верографи- на и 60% раствор урографина — контрастные вещества на водной основе, которые целесообразно применять в тех случаях, когда велик риск попадания контраста за пределы слюнной железы (при синдроме Шегрена, стриктурах протоков) и при противопоказаниях к длительной задержке йодистых препаратов в протоках слюнных желез (у больных, которым предстоит лучевая терация).
Для проведения исследования околоушных желез больного усаживают в стоматологическое кресло с несколько запрокинутой головой. Голову фиксируют на уровне плечевого сустава врача на подголовнике. Угол рта больного оттягивают пальцами левой руки кпереди и кнаружи, после чего высушивают слизистую оболочку щеки и определяют устье протока. При исследовании поднижнечелюстных
желез больной садится, опустив голову так, чтобы подбородок касался груди. При широко открытом рте хорошо видны устья протоков. После обнаружения устья в него вводят конический зонд на глубину до 1 см, затем в расширенное зондом устье протока вводят канюлю, которую можно изготовить из затупленной и зашлифованной инъекционной иглы или полиэтиленовой трубочки длиной 8—10 см и диаметром 0,15—0,2 см. Конец трубочки вытягивают над пламенем спиртовки и в проток вводят с металлическим мандреном, который придает ему упругость, а затем мандрен извлекают. О правильном введении канюли или трубочки свидетельствует вытекание из нее секрета.
После введения в проток канюли или трубочки к ним присоединяют шприц с контрастным веществом и заполняют им протоки железы. После заполнения железь! йодолипол начинает вытекать из устья в рот мимо введенной канюли. Чтобы избежать лишних контрастных пятен на рентгенограмме, следует еще до введения йодолипола заложить в рот тампоны, которые впитывают излишки контрастного вещества. Перед рентгенографией все тампоны изо рта удаляют. Устье протока целесообразно закрыть зондом-обтуратором, имеющим концентрические нарезки, с помощью которых зонд удерживается в протоке. При очень широком отверстии протока удобно пользоваться канюлей с напайкой на конце в виде оливы. Последняя хорошо обтурирует устье, поэтому ее не следует извлекать из протока после введения контрастного вещества, используя в качестве обтуратора. Канюлю иглы закрывают шариком ваты или резиновой пробочкой, которая препятствует вытеканию контрастного вещества.
При применении йодолипола болезненность в области исследуемой железы несколько больше, чем при использовании йодэтиола, а при введении водорастворимых контрастных веществ почти полностью отсутствует. После окончания введения контрастного вещества появляется припухлость в области исследуемой железы, которая постепенно проходит в течение 1—3 дней.
Количество вводимого в железу контрастном) вещества заранее не может быть точно определено, поскольку это зависит от характера патологического процесса. Так, при склеротических изменениях в железе количество вводимого йодолипола меньше, а при расширении протоков и полостей в области паренхимы — больше. В связи с этим следует учитывать ряд признаковг с помощью которых можно в процессе исследования установить степень заполнения железы рентгеноконтрастным веществом.
Йодолипол медленно вводят до появления чувства распирания в железе, что соответствует заполнению протоков I—III порядков. Если после этого дополнительно ввести около 0,3—0,5 мл йодолипола, то появится легкая болезненность в области железы, а на сиалограмме можно получить контуры паренхимы.
При исследовании с водорастворимым контрастным веществом необходимо максимально сократить время между заполнением железы контрастной массой и рентгенографией. Для этого контраст следует вводить в ренгенов- ском кабинете при помощи системы, состоящей из канюли, тефлоновой трубочки длиной 15—20 см и шприца, предварительно заполненного контрастным веществом. Систему отсоединяю!, а тефлоновую трубочку извлекают из протока железы после ренгенографии. Для заполнения протоков неизмененной околоушной железы контрастного вещества требуется 1—2 мл (в среднем 1,32 мл), поднижнечелюстной — 0.5—1,5 мл (в среднем 0,89 мл).
A. Gullmo и G. Вбок — Hederstrom (1958) предложили после укрепления канюли в протоке железы соединять ее при помощи полиэтиленовой трубочки с наполненным водорастворимым контрастным веществом шприцем, находящимся на вы con около 70 см над головой больного. При этом контрастное вещество поступает в железу под действием образующегося гидростатического давлении около 30—40 мм вод. с,.
Для решения аналогичной задачи F. Putney, М. Shapiro (1950), S. Mehemke (1964, 1967). В. В. Неустроев (1965), К. Vogt (1968). Т. Brands (1972) рекомендуют пользоваться так называемой фракционированной сиалографиеи. Сущность метода заключается в последовательном введении в железу отдельных порций контрастного вещества в возрастающем количестве и в производстве серии ренгено- грамм.
R. Ollerenshaw, S. Rose (1951) считали, что при сиалог- рафии важное значение имеет давление, при котором происходит наполнение исследуемой железы контрастным веществом. Авторы предложили сконструированный ими с этой целью прибор, представляющий собой комбинацию канюли, емкости с контрастным веществом и манометра Степень наполнения железы контрастным веществом реп - лируется по показаниям манометра. L. Sazama (1971) назвал подобную методику изобарической сиалографиеи
Э. А. Александрова и соавт. (1972) сконструировали специальное устройство для сиалографии с применением водорастворимых контрастных веществ, которое позволяет осуществлять исследование при постоянной температуре и давлении. Ренгенограммы производят через 15 с, 45 с и 2 мин после начала введения контрастного вещества для толучения изображения протоков, паренхимы слюнной железы и для определения эвакуаторной способности железы. Авторы отмечают, что в норме железа освобождается от водорастворимого контрастного вещества через две минуты.
Осложнения при сиалографии часто связаны с погрешностями в выполнении отдельных моментов введения контрастного вещества. Если конец канюли плохо зашлифован, его очень трудно ввести в проток. При этом можно подредить ткани, окружающие устье протока. По время продвигания тупой иглы или канюли по протоку возможна перфорация его стенки. Выделение крови из протока, болевые ощущения и припухлость по ходу его после введения даже небольшого количества контрастного вещества, отсутствие чувства распирания в области железы при введении йодолипола являются признаками перфорации протока и попадания контрастного вещества в прилежащие N нему ткани. В этом случае исследование следует отложить на 2—3 нед. Во избежание прободения стенки гфотока из-за неправильного определения направления его хода следует производить предварительное зондирование. Если при этом обнаруживается изгиб протока (обычно околоушного) или сужение, то введение канюли следует производить с особой осторожностью, а в качестве конт- расного вещества лучше использовать верографин или уро- графин, которые быстро рассасываются при попадании в мягкие ткани.
Нежелательным при сиалографии следует считать введение избыточного количества контрастного вещества, гак как это приводит к значительной инфильтрации паренхимы железы контрастным веществом. Тень железы оказывается очень плотной, что затрудняет интерпретацию сиалограммы. Задержка с выполнением рентгенограммы или не принятие мер, препятствующих выделению контрастного вещества из протока (особенно при широком его устье), приводят к ослаблению его контрастного изображения на сиалограмме и затрудняют интерпретацию рентгенограмм.
На сиалограмме форма изображения железы зависит от проекции при рентгенографии (рис. 1). Наиболее полное представление о строении околоушной железы можно получить на боковом снимке. В передней прямой проекции изображение паренхимы железы имеет форму, приближающуюся к овалу, и распологается на наружной поверхности ветви челюсти. В аксиальной проекции околоушная железа определяется в позадичелюстной области. Глоточный отросток ее проецируется кнутри от заднего края ветви нижней челюсти. Задний край железы доходит до уровня сосцевидного отростка. Спереди железа плотно прилежит к заднему краю ветви нижней челюсти и переходит на наружную ее поверхность, распространяясь до уровня середины вырезки нижней челюсти.
На сиалограмме поднижнечелюстной железы в боковой проекции проток определяется на уровне тела нижней челюсти, железа верхним полюсом накладывается на угол нижней челюсти, большая часть определяется ниже ее основания. В аксиальной проекции изображение поднижнечелюстной железы определяется на внутренней поверхности ветви нижней челюсти, форма железы приближается к овалу.
Пантомосиалогр-афия — разработанная нами методика рентгенологического исследования слюнных желез после одновременного контрастирования околоушных, поднижнечелюстных или всех четырех (околоушных и поднижнечелюстных) желез с последующей панорамной томографией и получением на одной рентгеновской пленке изображения всех контрастированных желез. Эта методика показана в тех же случаях, что и сиалография. Одновременное обследование парных желез позволяет выявить скрыто протекающие процессы в парной железе. Пантомо- сиалографию проводят на панорамном томографе. При этом исследование околоушных желез мы производили по методике, принятой для исследования нижней челюсти, при максимальном удалении объекта от оси вращения рентгеновской трубки, которая располагалась под углом 7,5° к плоскости рентгеновской пленки, и напряжении 76—80 кВ. При рентгенографии поднижнечелюстных или всех больших слюнных желез больной слегка запрокидывает голову. При этом подбородок располагается на верхней планке подставки для головы, а рентгеновской трубке придается наклон под углом 10° к плоскости пленки; напряжение составляет 69—76 кВ.
На пантомосиалограмме неизмененных околоушных желез картина паренхимы и протоков более четкая, чем на
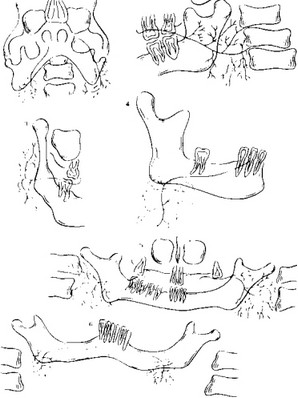
Рис.I.Схемы сиалограмм и иантомосиалограмм неизмененных околоушных
и поднижнечелюстных желез.
1 — сиалограммы левой околоушной и правой поднижнечелюстной желез в аксимальной проекции; 2 — сиалограмма левой околоушной железы в боковой проекции; 3 — сиалограмма правой околоушной железы в передней прямой проекции; 4 — сиалограмма правой поднижнечелюстной железы в боковой проекции; 5 — пантомосиалограмма околоушных желез; 6 — пантомосиалограмма поднижечелюстных желе J. Все протоки неизмененных желез имеют ровные,
четкие контуры
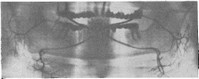
Рис. 2. Пантомосиалограмма околоушных и поднижнечелюстных желез. Хорошо видны протоки I — IV порядков. Околоушные и гшднижнечелюст- ные протоки имеют ровные, четкие контуры.
обычной сиалограмме, так как изображение позвоночника почти не накладывается на изображение околоушных желез. Кости черепа и ветвь нижней челюсти не нарушают четкости изображения (рис. 2). На снимке поднижнечелюстных желез подъязычная кость не накладывается на паренхиму железы, как при обычной сиалографии. Некоторая вытянутость (7—8 см) выводного протока на пантомосиалограмме (4—7 см на сиалограмме) позволяет более детально рассмотреть его строение.
На пантомосиалограмме отмечено некоторое увеличение изображения околоушных и поднижнечелюстных желез по сравнению с изображением на сиалограмме в боковой проекции.
Описание сиалограммы и пантомосиалограммы производят по следующей схеме. При исследовании паренхимы железы устанавливают: 1) как выявляется изображение (хорошо, нечетко, но равномерно, нечетко и неравномерно или не выявляется); 2) наличие дефекта заполнения; 3) наличие полостей точечных (от 0,1 до 0,5 см) и диаметром более 0,5 см; 4) четкость контуров полостей (четкие, нечеткие). При исследовании протоков железы определяют: 1) сужение протоков 1 — V порядков (равномерное, неравномерное); 2) расширение протоков I — V порядков (равномерное, неравномерное); 3) расширение главного выводного протока (равномерное, неравномерное); 4) смещение протоков; 5) прерывистость протоков; 6) четкость контуров протоков (четкие, нечеткие).
При пантомосиалографии могут иметь место осложнения, наблюдаемые при проведении сиалографии.
Специальные методы исследования. Стереорентгенография обеспечивает пространственное, объемное рентгеновское изображение протоков слюнных желез и их разветвлений. Для получения стереоизображения производятся два рентгеновских снимка под разными углами к рентгеновской трубке. Обе рентгенограммы просматривают на стереоскопе. В настоящее время метод используется редко.
Сиалотомография — метод послойного рентгенографического исследования слюнных желез после заполнения их протоков контрастным веществом. Применяется для определения местоположения инородных тел [Зедге- нидзе Г. А., 1953] и при новообразованиях желез.
Сиалотомографию проводят в тех случаях, когда трудно расшифровать картину на сиалограммах в передней прямой и боковой проекциях. При сиалотомографии больного укладывают на пораженную сторону на бок и делают 6 томограмм околоушной железы с интервалом 0,5 см на глубине 0,5—3 см от поверхности стола. При поверхностно локализованных процессах наиболее четкое изображение пораженного участка околоушной железы наблюдается на уровне 1 —1,5 см, при глубоком — 2—2,5 см. При томографии поднижнечелюстной железы наилучшие томо- сиалограммы получают в боковой проекции на глубине 3—5 см от поверхности стола. При анализе томосиало- грамм можно уточнить расположение, форму, структуру и степень поражения слюнной железы.
С и а л о г р а ф и я с прямым увеличением изображения (Линденбратен Л. Д., 19611 позволяем получить рентгеновские снимки с боковой или прямой проекции с полутора- или двукратным увеличением по сравнению с обычной рентгенограммой исследуемой слюнной железы. Этот эффект достигается увеличением расстояния между исследуемым объектом и рентгеновской пленкой. Увеличенное изображение железы позволяет детально изучать мелкие структуры системы протоков и происходящие в них изменения, облегчая тем самым расшифровку сиалограмм.
Применение электро рентгенографии при контрастном исследовании слюнных желез [Жибицкая Э. И., Степанова И. Г., 1979] наиболее информативно при диагностике поражений паренхимы и при слюннокаменной болезни, так как полости в железе и конкременты более отчетливо видны на электрорентгенограмме вследствие краевого эффекта, присущего данной методике, чем при обычной пленочной рентгенографии. Электрорентгенографическое исследование производят на аппарате ЭРГА-МП отечественного производства.
Компьютерная томография. Изображение [Рушанов И. И., 1982] строится на основе аксиальных проекций, перпендикулярных оси тела обследуемого, с последующим угловым перемещением системы детекторов и рентгеновской трубки на 60—120°. Цифровая информация обрабатывается на ЭВМ по специальному алгоритму, после чего представляется в виде среза на экране черно-белого или цветного телевизора. Высокая чувствительность детекторов позволяет одновременно получать четкое изображение разных по плотности тканей (кость, мышцы, жидкость и др.). Получаемый таким образом поперечный срез является топографоанатомическим, подобным пироговскому [Габуния Р. И., Колесникова Е. К., 1980].
Сочетание компьютерной томографии с искусственным контрастированием имеет большое практическое значение в диагностике новообразований околоушной железы [Stone D. et al., 1981; Schindler E., Reck R., 1982]. При компьютерной томосиалографии съемка околоушной железы производится в аксиальной проекции с интервалом 0,5—1 см. Контрастирование рекомендуется производить водорастворимым контрастным веществом (60—76%). Сиалографическое изображение околоушной железы аналогично изображению в аксиальной проекции при обычной сиалографии. Отчетливо выявляются другие, находящиеся в данной области анатомические образования (шиловидный отросток, заднее брюшко двубрюшной мышцы, лицевой нерв и др.). Однако, согласно данным A. Balco и соавт. (1982), на компьютерной томосиалограмме мелкие изменения в протоках железы видны хуже, чем на обычной сиалограмме.
Радиосиалография. С внедрением радионуклидных веществ в медицинскую практику появилась возможность изучать в клинике выделительную функцию слюнных желез. Метод радиосиалографии околоушных желез, разработанный нами, заключается в записи кривых интенсивности радиоактивного излучения одновременно над околоушными железами и сердцем или бедром после внутривенного введения раствора натрия пертехнетата (ЧЧтТс) и позволяет дать количественную характеристику их функционального состояния. Для проведения исследо-
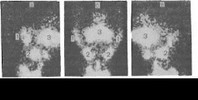
1 сосудистый отрезок радиосиалограммы (измерение в течение минуты);
2- концентрационный отрезок радиосиало! раммы; Л .зкекре горный отрезок
радиосиалоз раммы; 4 - второй концентрационный отре зок.
вания используют ЧЧм,Тс в количестве 7,4—11,1 МБк. Препарат вводят внутривенно в 1 мл изотонического раствора хлорида натрия. Мы рекомендуем исследовать больных в лежачем положении и использовать отечественную установку УРУ с тремя одинаковыми сцинтиляционными датчиками. Регистрация результатов происходит автоматически с помощью самописца при скорости продвижения ленты 60 мм/ч и получается на бумаге в виде кривых. Два датчика устанавливают над исследуемыми железами и третий — над сердцем (бедром). Регистрацию излучения продолжают 1 ч. Через 30 мин от начала исследования больному вводят в рот стимулятор слюноотделения (5 г быстрорастворимого рафинированного сахара).
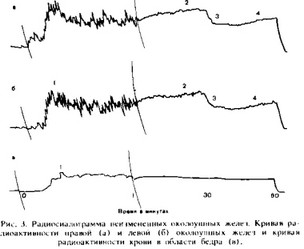
Радиосиалограмма неизмененной околоушной железы (рис. 3) состоит из трех кривых: двух одинаковых, рядом и параллельно идущих линий за счет регистрации гамма- квантов от правой и левой околоушных желез, и одной —
в результате регистрации излучения над сердцем или бедром, указывающей радиоактивность крови.
В норме на радиосиалограмме после введения радионуклида в 1-ю минуту наблюдается резкий подъем радиоактивности над слюнными железами, а затем небольшой быстрый спад (первый сосудистый отрезок кривой). Затем на протяжении около 20 мин радиоактивность постепенно нарастает. Этот участок назван нами концентрационным отрезком кривой. Далее нарастание радиоактивности прекращается или идет менее интенсивно (плато). Уровень радиоактивности в железе на плато соответствует максимальному накоплению радионуклидного вещества (МНР). В норме время МНР равно 22±1 мин для правой и 23 ±1 мин для левой околоушной железы. Через 30 мин стимуляция слюноотделения сахаром приводит к резкому (в течение 3—5 мин) падению радиоактивности и это; участок называется экскреторным отрезком кривой. В данный момент определяют процент и время максимального падения радиоактивности (МПР). В норме процент МПР равен 35±1 для правой и 33i±i 1 для левой околоушной железы. Время МПР 4±1 мин для правой и левой околоушных желез. Последующий gt;отрезок кривой назван вторым концентрационным отрезком.
Кроме того, можно определить отношение радиоактивности в слюнной железе в условные интервалы времени (3, 10, 15, 30, 45. 60 мин) и момент МПР к радиоактивности крови но 30-й минуте (при необходимости получения количественных показателей радиоактивности в железе в указанные временные периоды).
Сканирование слюнных желез — мето.! получения изображения желез на бумаге после внутривенного введения 3”—74 МБк чч"'Тс-пертехнетата с помощью гамматопографа (сканера) благодаря способности слюнных желез концентрировать из крови и накапливав радионуклидные соединения. По сканограммам можно судить о форме, величине и расположении слюнных желез, а также о состоянии паренхимы (по характеру штриховки). Сканирование начинают через 20 мин (время максимального поглощения ЧЧтТс04, слюнными железами) со здоровой стороны. Исследование проводят в боковых (правой и левой) и прямой проекциях. Для получения боковой проекции больного укладывают на бок. Голов; помещают параллельно плоскости стола сканера с несколько приподнятым и запрокинутым назад подбородком. Для сканирования в прямой проекции больной ложится
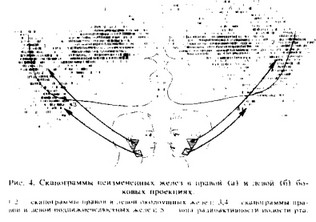
на спину, не запрокидывая головы. Коллиматор датчика устанавливают на расстоянии 0,5 см от кожи исследуемой области. При сканировании на бумаге отмечают козелок уха, угол рта, угол нижней челюсти, подбородок и яремную вырезку грудины.
В боковой проекции на сканограмме околоушная железа (рис. 4) проецируется в основном на ветвь нижней челюсти и меньше на нижний отдел vxa. По форме околоушные железы напоминают овал. Контуры железы четкие, но неровные (лестницеподобные). Характер штриховки равномерный, более частый в центре и редкий по периферии, что зависит от толщины ткани железы в этих участках. Площадь изображения правой железы 16±0,7 см“, левой — 14 ^0,5 см\ Кпереди от углов нижней челюсти определяются поднижнечелюстные железы преимущественно неправильной округлой формы с четкими, но неровными контурами. Характер штриховки менее интенсивный, равномерный, с большей частотой в центре. Площадь изображения правой поднижнечелюстной железы 5 ±0,3 см2, левой — 4 ±0,3 см2.
На сканограмме в прямой проекции околоушные железы располагаются справа и слева от углов рта, имеют неправильную овальную или округлую форму, четко кон- турируются с равномерным и плотным характером штри-

железы и дает представление о ее макроструктуре. По эхосиалограмме можно судить о величине, форме и соотношении слоев ткани железы с различной плотностью, выявлять склеротические изменения в железе. Одномерная эхосиалография позволяет судить о сравнительной плотности граничащих тканевых структур и глубине их залегания. При возвратно-поступательном движении излучателя ультразвуковых колебаний на экране электроннолучевой трубки получается изображение «сечения» исследуемой железы (ультразвуковая томограмма). При описании эхосиалограммы отношение изображения акустически плотной ткани к ткани, хорошо проводящей ультразвуковые волны, выражается в процентах. Исследование проводят ультразвуковыми диагностическими ап
Рис. 6. Эхограмма неизмененной слюнной железы. Сигналы от наружного (2) и внутреннего (4) листков капсулы. Ткань железы акустически малой плотности (5). Сигнал от кожи и начального комплекса генератора (1).
 мочки уха [Нахутина Э. М., 1974]. При исследовании поднижнечелюстной железы голову больного запрокидывают кзади и поворачивают в противоположную сторону. Датчик устанавливают перпендикулярно к железе — ткань неизмененной железы хорошо проводит ультразвуковые колебания и представляется акустически мягкой и однородной. Ввиду различного акустического сопротивления паренхимы железы и капсулы граница между ними хорошо определяется.
мочки уха [Нахутина Э. М., 1974]. При исследовании поднижнечелюстной железы голову больного запрокидывают кзади и поворачивают в противоположную сторону. Датчик устанавливают перпендикулярно к железе — ткань неизмененной железы хорошо проводит ультразвуковые колебания и представляется акустически мягкой и однородной. Ввиду различного акустического сопротивления паренхимы железы и капсулы граница между ними хорошо определяется.
На эхограмме железы (рис. 6) видны отраженные сигналы от начального комплекса (генератора) и кожи наружного и внутреннего листков капсулы. Между сигналами заключена зона, хорошо проводящая ультразвуковые волны и не включающая особо заметных отражений — ткань железы. У неизмененной околоушной железы толщина (поперечник) составляет 4,2—6,7 мм, причем нарастает сверху вниз. Поперечник неизмененной поднижнечелюстной железы равен 16,1 — 16,5 мм. Размеры симметричных желез идентичны. При значительном увеличении желез, вызванном патологическим процессом, производят дополнительное исследование с двухмерными датчиками. Метод ультразвуковой диагностики прост и безвреден. Он не требует специальной подготовки больного. Противопоказаний к его применению практически нет.
Гермовизиография (тепловидение)
слюнных желез позволяет наблюдать в динамике изменение температуры различных участков человеческого тела, в том числе области слюнных желез. Метод основан на разной степени инфракрасного излучения тканями с различной морфологической структурой, а также на возможности измерения температуры изучаемого объекта на расстоянии и наблюдения ее распределения по поверх-
ховки. Площадь изображения правой околоушной железы 10 ± 1 см2, левой — 6 ±0,5 см2. Поднижнечелюстные железы проецируются между нижней губой и подбородком, иногда ниже него, имеют неправильную или округлую форму и не всегда четко отграничены от участка выраженной концентрации радиоактивного технеция в слюнных железах слизистой оболочки полости рта, окружающей губы. Характер штриховки равномерный и частый. Площадь изображения правой поднижнечелюстной железы 4 ±0,4 см2, левой — 5 ±0,4 см2.
Сцинтиграфия (радиосиалосцинтигра- ф и я) позволяет одновременно получить изображение всех слюнных желез. Она выполняется на гамма-камере через 20 мин после внутривенного ведения 37—74 МБк Ч9тТс-пертехнетата в прямой носоподбородочной проекции в положении лежа на спине. Регистрация радиоактивности головы и шеи в этот интервал времени позволяет судить о захвате радиофармацевтического препарата паренхимой слюнных желез. Оценка слюновыделительной функции железы осуществляется определением степени падения радиоактивности в слюнной железе после дачи стимулятора слюноотделения. На 20-й минуте после введения пертехнетата натрия больного укладывают на спину, коллиматор помещают на расстоянии 1—3 см над поверхностью кожи и проводят сцинтиграфию. Затем для стимуляции слюноотделения больному дают
На основании данных литературы и сведений, полученных при обследовании больных с различными заболеваниями слюнных желез, мы считаем целесообразным при диагностике пользоваться общими, частными и специальными методами обследования.
Под общими понимают методы, применяемые при обследовании всех больных (опрос, осмотр, пальпация, исследование крови, мочи, рентгеноскопия грудной клетки и др.). Частными называют методы, которые используют при обследовании больных с определенной патологией (при заболеваниях желудка, легких, слюнных желез и др.). Специальные методы обследования, требующие особых врачебных навыков и специальной аппаратуры, применяют в тех случаях, когда для уточнения диагноза необходимо получить дополнительные данные, позволяющие подтвердить или отвергнуть предполагаемое заболевание.
Не останавливаясь на общих методах обследования больных, так как они подробно изложены в учебных руководствах, рассмотрим особенности собирания анамнеза, осмотра и пальпации больных с заболеваниями слюнных желез.
При опросе необходимо выяснить признаки сухости полости рта, болезненности и припухания в области желез, солоноватого привкуса во рту, связанных с приемом пищи. При подозрении на новообразование следует придерживаться общих правил собирания анамнеза у таких больных. При травме нужно выяснить характер заживания раны в области слюнной железы, длительность вытекания слюны из раны, появление припуханий и коликообразных болей в области железы (признаки ретенции слюны).
Осмотр и пальпация позволяют определить состояние кожных покровов в области слюнных желез, слизистой оболочки губ, преддверия и полости рта, состояние устьев выводных протоков слюнных желез, наличие припухлости в области слюнной железы и ее выводного протока, консистенцию и подвижность железы, характер и количество выделяющегося секрета.
Частные методы. К таким методам относятся зондирование выводных протоков, рентгенография области слюнных желез, исследование секреторной функции, качественный анализ слюны (исследование физико-химических ее свойств), цитологическое исследование мазков слюны, сиалография, пантомосиалография.
Зондирование позволяет установить направление хода протока слюнной железы, наличие сужения или полного заращения его, присутствие в протоке конкремента и место его расположения. При зондировании применяют специальные зонды для слюнных протоков1 или пользуются глазными зондами.
Рентгенографию производят при необходимости установления наличия конкремента (слюнного камня) или инородного тела в области слюнной железы и в ее протоке. При исследовании околоушной железы ренгенов- ские снимки делают в боковой и передней прямой проекциях. Для выявления камня в околоушном протоке делают снимки мягких тканей щечной области внутриротовым способом. Для рентгенологического исследования поднижнечелюстной железы внеротовые снимки делают в прямой и боковой проекциях, а для обнаружения камни поднижнечелюстного протока — внутриротовой снимок дна полости рта. При подозрении на наличие камня в дистальном отделе поднижнечелюстного протока или в железе следует пользоваться проекцией, предложенной В. С. Коваленко (1964). С той же целью можно проводить рентгенографию по В. Г. Гинзбургу (1934).
Исследование секреторной функции. Пользуются методом раздельного получения секрета больших слюнных желез, применяя капсулы Лешли — Ющенко — Красногорского. Однако этим методом трудно собирать слюну одновременно из двух желез, из протоков поднижнечелюстных желез и в случаях расположения камня близко к устью протока. Существует методика собирания секрета слюнных желез с помощью ватных шариков определенного размера и массы, которые помещают на
. 1 Набор инструментов для зондирования протоков слюнных желез Н-169 выпускается медицинской промышленностью.
устья исследуемых желез, а затем взвешивают [Ahlner В., Lind М., 1983]. Наш опыт позволяет рекомендовать метод исследования секреторной функции слюнных желез при помощи специальных канюль. Канюли, разработанные сотрудниками Научно-исследовательского института хирургической аппаратуры и инструментария совместно с нами, имеют длину 85—97 мм и диаметр 0,8—1 мм. На канюле для околоушной железы имеется напайка в виде оливы, расположенная на расстоянии 3 мм от тупого конца; диаметр оливы 1,6—2 мм. Канюли следует подбирать заблаговременно. Процесс примерки канюль является как бы подготовкой больного к процедуре взятия слюны. Это снижает влияние эмоционального фактора на слюноотделение. Исследование проводят утром натощак.
После приема больным внутрь 8 капель 1 % раствора пилокарпина гидрохлорида канюлю вводят в проток слюнной железы на глубину 3—5 мм. Конец канюли опускают в градуированную пробирку, которую держит больной. Необходимо следить, чтобы конец канюли не упирался в стенку протока. Если в процессе исследования секрет из канюли не вытекает в течение 2—3 мин от начала исследования, то необходимо слегка потянуть за канюлю, выведя ее из протока на 1—2 мм. Это создает более благоприятные условия для вытекания секрета. На протяжении 20 мин с момента появления капли секрета (время отмечают) его собирают в пробирку и определяют количество.
При всех заболеваниях слюнных желез этот метод позволяет установить степень нарушения секреторной функции при том условии, что секрет жидкий и в нем отсутствуют слизистые и фибринозные включения т. е. не нарушены физические свойства секрета. У практически здоровых людей количество слюны, выделяющейся за 20 мин из околоушной железы, составляет 0,9—5,1 мл. чаще 1,1 — 2,5 мл, из поднижнечелюстной железы — 0,9— 6,8 мл, чаще 1—3 мл [Андреева Т. Б., 1965]. В практической работе мы считаем целесообразным руководствоваться параметрами количественной оценки секреции слюны в пределах 1—3 мл для околоушной железы и 1—4 мл для поднижнечелюстной.
Секрецию малых слюнных желез оценивают с помощью полосок фильтровальной бумаги определенной массы, которые взвешивают после исследования [Яковлева В. И., 1980]. Мы пользуемся методом подсчета функционирующих слюнных желез на слизистой оболочке нижней губы, окрашенной метиленовым синим, в пределах рамки 2 X 2 см после стимуляции секреции раствором пилокарпина гидрохлорида. В норме функционирует 21 ±0,9 малой слюнной железы.
Качественныйанализсекрета. Цвет и прозрачность, а также наличие видимых включений определяют в секрете визуально. Для определения pH слюны используют pH-метр («рН-340»). Вязкость определяют на капиллярном вискозиметре (типа ВК-4), количество электролитов слюны (натрий, калий, кальций) — методом фотометрии пламени на спектрофотометре (типа ППФ-УНИИЗ и др.). Существуют и другие методики исследования содержания кальция.
Определение белка проводят методом Брандберга — Робертса — Стольникова или методом Лоури. Разделение белковых фракций слюны определяют методом электрофореза на бумаге (на аппарате типа ЭФА-1), активность а-амилазы — колориметрическим методом по Ван-Луну и др., активность лизоцима— методом Флеминга. Существуют методы качественного анализа слюны, но при использовании различных методик сопоставление результатов исследований одного и того же ингредиента затруднено. Это побуждает большинство исследователей приводить данные, полученные в собственной контрольной группе больных, а результаты оценивать по отклонению от этой, можно сказать, условной нормы.
В норме pH слюны околоушной железы колеблется от 5,6 до 7,6, вязкость — от 0,75 до 1,2 ед., содержание белка — от 3,3 до 26,4 г/л (метод Бранденберга — Робертса — Стольникова), содержание натрия — от 2,47 до 26,19 ммоль/л, калия — от 20,22 до 23,55 ммоль/л. В слюне поднижнечелюстной железы pH составляет от 6,9 до 7,8, вязкость — от 1,4 до 1,9 ед., содержание белка — от 0,66 до 33,3 г/л, натрия— от 2,17 до 2,52 ммоль/л, калия — от 12 до 15,1 ммоль/л [Андреева Т. Б., 1965]. По данным литературы, в слюне околоушной железы у детей кальция содержится 1,20 ммоль/л, фосфора— 4,33 ммоль/л [Ретди- нова Т. Л., 1981], магния— 1,02 ммоль/л [Бибик С. М., 1980]. При электрофоретическом исследовании слюны околоушной железы здоровых людей выявлено до 8 белковых фракций, из которых первая, вторая и третья по электрофоретическим свойствам идентичны а=, р=и у = глобулинам крови [Артамонова Р. Н., 1978].
Цитологическое исследование мазков слюны. Каплю вытекающего из канюли секрета (в процессе исследования секреторной функции) помещают на предметное стекло, по принятым правилам делают мазок, фиксируют его, окрашивают по Романовскому — Гимзе и производят микроскопию. Для получения полноценных препаратов каплю секрета следует брать в середине забора слюны. Большую каплю надо нанести на несколько стекол [Рыбалов О. В., 1970]. При наличии в секрете комочков и слизистогнойных включений следует изготавливать мазки путем размазывания их между двумя предметными стеклами. При невозможности получить каплю секрета из канюли из-за сгущения слюны материал берут при помощи ложечки Фолькмана.
В секрете околоушных и поднижнечелюстных желез в норме всегда обнаруживаются клетки плоского и цилиндрического эпителия, выстилающего главные и междольковые выводные протоки (от единичных в препарате до нескольких клеток не в каждом поле зрения). 3. Яньчук и Т. Енджиев- ска (1966) в секрете слюнных желез, полученном у здоровых лиц, находили также нейтрофильные лейкоциты и лимфоциты. Кроме того, авторы отметили определенную разницу в количестве эпителиальных клеток в зависимости от возраста. У детей и людей старше 50 лет секрет околоушных желез содержал несколько большее количество эпителиальных клеток, чем у людей молодого и среднего возраста. На клетках плоского эпителия часто распологают- ся бактерии.
Сиалография. Рентгенография слюнных желез с искусственным контрастированием позволяет судить о состоянии протоков и паренхимы железы.
В качестве контрастного вещества используют масляные препараты (йодолипол, липйодол, йодипин, йодэтиол и др.). Широко применяют также 76% раствор верографи- на и 60% раствор урографина — контрастные вещества на водной основе, которые целесообразно применять в тех случаях, когда велик риск попадания контраста за пределы слюнной железы (при синдроме Шегрена, стриктурах протоков) и при противопоказаниях к длительной задержке йодистых препаратов в протоках слюнных желез (у больных, которым предстоит лучевая терация).
Для проведения исследования околоушных желез больного усаживают в стоматологическое кресло с несколько запрокинутой головой. Голову фиксируют на уровне плечевого сустава врача на подголовнике. Угол рта больного оттягивают пальцами левой руки кпереди и кнаружи, после чего высушивают слизистую оболочку щеки и определяют устье протока. При исследовании поднижнечелюстных
желез больной садится, опустив голову так, чтобы подбородок касался груди. При широко открытом рте хорошо видны устья протоков. После обнаружения устья в него вводят конический зонд на глубину до 1 см, затем в расширенное зондом устье протока вводят канюлю, которую можно изготовить из затупленной и зашлифованной инъекционной иглы или полиэтиленовой трубочки длиной 8—10 см и диаметром 0,15—0,2 см. Конец трубочки вытягивают над пламенем спиртовки и в проток вводят с металлическим мандреном, который придает ему упругость, а затем мандрен извлекают. О правильном введении канюли или трубочки свидетельствует вытекание из нее секрета.
После введения в проток канюли или трубочки к ним присоединяют шприц с контрастным веществом и заполняют им протоки железы. После заполнения железь! йодолипол начинает вытекать из устья в рот мимо введенной канюли. Чтобы избежать лишних контрастных пятен на рентгенограмме, следует еще до введения йодолипола заложить в рот тампоны, которые впитывают излишки контрастного вещества. Перед рентгенографией все тампоны изо рта удаляют. Устье протока целесообразно закрыть зондом-обтуратором, имеющим концентрические нарезки, с помощью которых зонд удерживается в протоке. При очень широком отверстии протока удобно пользоваться канюлей с напайкой на конце в виде оливы. Последняя хорошо обтурирует устье, поэтому ее не следует извлекать из протока после введения контрастного вещества, используя в качестве обтуратора. Канюлю иглы закрывают шариком ваты или резиновой пробочкой, которая препятствует вытеканию контрастного вещества.
При применении йодолипола болезненность в области исследуемой железы несколько больше, чем при использовании йодэтиола, а при введении водорастворимых контрастных веществ почти полностью отсутствует. После окончания введения контрастного вещества появляется припухлость в области исследуемой железы, которая постепенно проходит в течение 1—3 дней.
Количество вводимого в железу контрастном) вещества заранее не может быть точно определено, поскольку это зависит от характера патологического процесса. Так, при склеротических изменениях в железе количество вводимого йодолипола меньше, а при расширении протоков и полостей в области паренхимы — больше. В связи с этим следует учитывать ряд признаковг с помощью которых можно в процессе исследования установить степень заполнения железы рентгеноконтрастным веществом.
Йодолипол медленно вводят до появления чувства распирания в железе, что соответствует заполнению протоков I—III порядков. Если после этого дополнительно ввести около 0,3—0,5 мл йодолипола, то появится легкая болезненность в области железы, а на сиалограмме можно получить контуры паренхимы.
При исследовании с водорастворимым контрастным веществом необходимо максимально сократить время между заполнением железы контрастной массой и рентгенографией. Для этого контраст следует вводить в ренгенов- ском кабинете при помощи системы, состоящей из канюли, тефлоновой трубочки длиной 15—20 см и шприца, предварительно заполненного контрастным веществом. Систему отсоединяю!, а тефлоновую трубочку извлекают из протока железы после ренгенографии. Для заполнения протоков неизмененной околоушной железы контрастного вещества требуется 1—2 мл (в среднем 1,32 мл), поднижнечелюстной — 0.5—1,5 мл (в среднем 0,89 мл).
A. Gullmo и G. Вбок — Hederstrom (1958) предложили после укрепления канюли в протоке железы соединять ее при помощи полиэтиленовой трубочки с наполненным водорастворимым контрастным веществом шприцем, находящимся на вы con около 70 см над головой больного. При этом контрастное вещество поступает в железу под действием образующегося гидростатического давлении около 30—40 мм вод. с,.
Для решения аналогичной задачи F. Putney, М. Shapiro (1950), S. Mehemke (1964, 1967). В. В. Неустроев (1965), К. Vogt (1968). Т. Brands (1972) рекомендуют пользоваться так называемой фракционированной сиалографиеи. Сущность метода заключается в последовательном введении в железу отдельных порций контрастного вещества в возрастающем количестве и в производстве серии ренгено- грамм.
R. Ollerenshaw, S. Rose (1951) считали, что при сиалог- рафии важное значение имеет давление, при котором происходит наполнение исследуемой железы контрастным веществом. Авторы предложили сконструированный ими с этой целью прибор, представляющий собой комбинацию канюли, емкости с контрастным веществом и манометра Степень наполнения железы контрастным веществом реп - лируется по показаниям манометра. L. Sazama (1971) назвал подобную методику изобарической сиалографиеи
Э. А. Александрова и соавт. (1972) сконструировали специальное устройство для сиалографии с применением водорастворимых контрастных веществ, которое позволяет осуществлять исследование при постоянной температуре и давлении. Ренгенограммы производят через 15 с, 45 с и 2 мин после начала введения контрастного вещества для толучения изображения протоков, паренхимы слюнной железы и для определения эвакуаторной способности железы. Авторы отмечают, что в норме железа освобождается от водорастворимого контрастного вещества через две минуты.
Осложнения при сиалографии часто связаны с погрешностями в выполнении отдельных моментов введения контрастного вещества. Если конец канюли плохо зашлифован, его очень трудно ввести в проток. При этом можно подредить ткани, окружающие устье протока. По время продвигания тупой иглы или канюли по протоку возможна перфорация его стенки. Выделение крови из протока, болевые ощущения и припухлость по ходу его после введения даже небольшого количества контрастного вещества, отсутствие чувства распирания в области железы при введении йодолипола являются признаками перфорации протока и попадания контрастного вещества в прилежащие N нему ткани. В этом случае исследование следует отложить на 2—3 нед. Во избежание прободения стенки гфотока из-за неправильного определения направления его хода следует производить предварительное зондирование. Если при этом обнаруживается изгиб протока (обычно околоушного) или сужение, то введение канюли следует производить с особой осторожностью, а в качестве конт- расного вещества лучше использовать верографин или уро- графин, которые быстро рассасываются при попадании в мягкие ткани.
Нежелательным при сиалографии следует считать введение избыточного количества контрастного вещества, гак как это приводит к значительной инфильтрации паренхимы железы контрастным веществом. Тень железы оказывается очень плотной, что затрудняет интерпретацию сиалограммы. Задержка с выполнением рентгенограммы или не принятие мер, препятствующих выделению контрастного вещества из протока (особенно при широком его устье), приводят к ослаблению его контрастного изображения на сиалограмме и затрудняют интерпретацию рентгенограмм.
На сиалограмме форма изображения железы зависит от проекции при рентгенографии (рис. 1). Наиболее полное представление о строении околоушной железы можно получить на боковом снимке. В передней прямой проекции изображение паренхимы железы имеет форму, приближающуюся к овалу, и распологается на наружной поверхности ветви челюсти. В аксиальной проекции околоушная железа определяется в позадичелюстной области. Глоточный отросток ее проецируется кнутри от заднего края ветви нижней челюсти. Задний край железы доходит до уровня сосцевидного отростка. Спереди железа плотно прилежит к заднему краю ветви нижней челюсти и переходит на наружную ее поверхность, распространяясь до уровня середины вырезки нижней челюсти.
На сиалограмме поднижнечелюстной железы в боковой проекции проток определяется на уровне тела нижней челюсти, железа верхним полюсом накладывается на угол нижней челюсти, большая часть определяется ниже ее основания. В аксиальной проекции изображение поднижнечелюстной железы определяется на внутренней поверхности ветви нижней челюсти, форма железы приближается к овалу.
Пантомосиалогр-афия — разработанная нами методика рентгенологического исследования слюнных желез после одновременного контрастирования околоушных, поднижнечелюстных или всех четырех (околоушных и поднижнечелюстных) желез с последующей панорамной томографией и получением на одной рентгеновской пленке изображения всех контрастированных желез. Эта методика показана в тех же случаях, что и сиалография. Одновременное обследование парных желез позволяет выявить скрыто протекающие процессы в парной железе. Пантомо- сиалографию проводят на панорамном томографе. При этом исследование околоушных желез мы производили по методике, принятой для исследования нижней челюсти, при максимальном удалении объекта от оси вращения рентгеновской трубки, которая располагалась под углом 7,5° к плоскости рентгеновской пленки, и напряжении 76—80 кВ. При рентгенографии поднижнечелюстных или всех больших слюнных желез больной слегка запрокидывает голову. При этом подбородок располагается на верхней планке подставки для головы, а рентгеновской трубке придается наклон под углом 10° к плоскости пленки; напряжение составляет 69—76 кВ.
На пантомосиалограмме неизмененных околоушных желез картина паренхимы и протоков более четкая, чем на

Рис.I.Схемы сиалограмм и иантомосиалограмм неизмененных околоушных
и поднижнечелюстных желез.
1 — сиалограммы левой околоушной и правой поднижнечелюстной желез в аксимальной проекции; 2 — сиалограмма левой околоушной железы в боковой проекции; 3 — сиалограмма правой околоушной железы в передней прямой проекции; 4 — сиалограмма правой поднижнечелюстной железы в боковой проекции; 5 — пантомосиалограмма околоушных желез; 6 — пантомосиалограмма поднижечелюстных желе J. Все протоки неизмененных желез имеют ровные,
четкие контуры

Рис. 2. Пантомосиалограмма околоушных и поднижнечелюстных желез. Хорошо видны протоки I — IV порядков. Околоушные и гшднижнечелюст- ные протоки имеют ровные, четкие контуры.
обычной сиалограмме, так как изображение позвоночника почти не накладывается на изображение околоушных желез. Кости черепа и ветвь нижней челюсти не нарушают четкости изображения (рис. 2). На снимке поднижнечелюстных желез подъязычная кость не накладывается на паренхиму железы, как при обычной сиалографии. Некоторая вытянутость (7—8 см) выводного протока на пантомосиалограмме (4—7 см на сиалограмме) позволяет более детально рассмотреть его строение.
На пантомосиалограмме отмечено некоторое увеличение изображения околоушных и поднижнечелюстных желез по сравнению с изображением на сиалограмме в боковой проекции.
Описание сиалограммы и пантомосиалограммы производят по следующей схеме. При исследовании паренхимы железы устанавливают: 1) как выявляется изображение (хорошо, нечетко, но равномерно, нечетко и неравномерно или не выявляется); 2) наличие дефекта заполнения; 3) наличие полостей точечных (от 0,1 до 0,5 см) и диаметром более 0,5 см; 4) четкость контуров полостей (четкие, нечеткие). При исследовании протоков железы определяют: 1) сужение протоков 1 — V порядков (равномерное, неравномерное); 2) расширение протоков I — V порядков (равномерное, неравномерное); 3) расширение главного выводного протока (равномерное, неравномерное); 4) смещение протоков; 5) прерывистость протоков; 6) четкость контуров протоков (четкие, нечеткие).
При пантомосиалографии могут иметь место осложнения, наблюдаемые при проведении сиалографии.
Специальные методы исследования. Стереорентгенография обеспечивает пространственное, объемное рентгеновское изображение протоков слюнных желез и их разветвлений. Для получения стереоизображения производятся два рентгеновских снимка под разными углами к рентгеновской трубке. Обе рентгенограммы просматривают на стереоскопе. В настоящее время метод используется редко.
Сиалотомография — метод послойного рентгенографического исследования слюнных желез после заполнения их протоков контрастным веществом. Применяется для определения местоположения инородных тел [Зедге- нидзе Г. А., 1953] и при новообразованиях желез.
Сиалотомографию проводят в тех случаях, когда трудно расшифровать картину на сиалограммах в передней прямой и боковой проекциях. При сиалотомографии больного укладывают на пораженную сторону на бок и делают 6 томограмм околоушной железы с интервалом 0,5 см на глубине 0,5—3 см от поверхности стола. При поверхностно локализованных процессах наиболее четкое изображение пораженного участка околоушной железы наблюдается на уровне 1 —1,5 см, при глубоком — 2—2,5 см. При томографии поднижнечелюстной железы наилучшие томо- сиалограммы получают в боковой проекции на глубине 3—5 см от поверхности стола. При анализе томосиало- грамм можно уточнить расположение, форму, структуру и степень поражения слюнной железы.
С и а л о г р а ф и я с прямым увеличением изображения (Линденбратен Л. Д., 19611 позволяем получить рентгеновские снимки с боковой или прямой проекции с полутора- или двукратным увеличением по сравнению с обычной рентгенограммой исследуемой слюнной железы. Этот эффект достигается увеличением расстояния между исследуемым объектом и рентгеновской пленкой. Увеличенное изображение железы позволяет детально изучать мелкие структуры системы протоков и происходящие в них изменения, облегчая тем самым расшифровку сиалограмм.
Применение электро рентгенографии при контрастном исследовании слюнных желез [Жибицкая Э. И., Степанова И. Г., 1979] наиболее информативно при диагностике поражений паренхимы и при слюннокаменной болезни, так как полости в железе и конкременты более отчетливо видны на электрорентгенограмме вследствие краевого эффекта, присущего данной методике, чем при обычной пленочной рентгенографии. Электрорентгенографическое исследование производят на аппарате ЭРГА-МП отечественного производства.
Компьютерная томография. Изображение [Рушанов И. И., 1982] строится на основе аксиальных проекций, перпендикулярных оси тела обследуемого, с последующим угловым перемещением системы детекторов и рентгеновской трубки на 60—120°. Цифровая информация обрабатывается на ЭВМ по специальному алгоритму, после чего представляется в виде среза на экране черно-белого или цветного телевизора. Высокая чувствительность детекторов позволяет одновременно получать четкое изображение разных по плотности тканей (кость, мышцы, жидкость и др.). Получаемый таким образом поперечный срез является топографоанатомическим, подобным пироговскому [Габуния Р. И., Колесникова Е. К., 1980].
Сочетание компьютерной томографии с искусственным контрастированием имеет большое практическое значение в диагностике новообразований околоушной железы [Stone D. et al., 1981; Schindler E., Reck R., 1982]. При компьютерной томосиалографии съемка околоушной железы производится в аксиальной проекции с интервалом 0,5—1 см. Контрастирование рекомендуется производить водорастворимым контрастным веществом (60—76%). Сиалографическое изображение околоушной железы аналогично изображению в аксиальной проекции при обычной сиалографии. Отчетливо выявляются другие, находящиеся в данной области анатомические образования (шиловидный отросток, заднее брюшко двубрюшной мышцы, лицевой нерв и др.). Однако, согласно данным A. Balco и соавт. (1982), на компьютерной томосиалограмме мелкие изменения в протоках железы видны хуже, чем на обычной сиалограмме.
Радиосиалография. С внедрением радионуклидных веществ в медицинскую практику появилась возможность изучать в клинике выделительную функцию слюнных желез. Метод радиосиалографии околоушных желез, разработанный нами, заключается в записи кривых интенсивности радиоактивного излучения одновременно над околоушными железами и сердцем или бедром после внутривенного введения раствора натрия пертехнетата (ЧЧтТс) и позволяет дать количественную характеристику их функционального состояния. Для проведения исследо-

1 сосудистый отрезок радиосиалограммы (измерение в течение минуты);
2- концентрационный отрезок радиосиало! раммы; Л .зкекре горный отрезок
радиосиалоз раммы; 4 - второй концентрационный отре зок.
вания используют ЧЧм,Тс в количестве 7,4—11,1 МБк. Препарат вводят внутривенно в 1 мл изотонического раствора хлорида натрия. Мы рекомендуем исследовать больных в лежачем положении и использовать отечественную установку УРУ с тремя одинаковыми сцинтиляционными датчиками. Регистрация результатов происходит автоматически с помощью самописца при скорости продвижения ленты 60 мм/ч и получается на бумаге в виде кривых. Два датчика устанавливают над исследуемыми железами и третий — над сердцем (бедром). Регистрацию излучения продолжают 1 ч. Через 30 мин от начала исследования больному вводят в рот стимулятор слюноотделения (5 г быстрорастворимого рафинированного сахара).
Радиосиалограмма неизмененной околоушной железы (рис. 3) состоит из трех кривых: двух одинаковых, рядом и параллельно идущих линий за счет регистрации гамма- квантов от правой и левой околоушных желез, и одной —
в результате регистрации излучения над сердцем или бедром, указывающей радиоактивность крови.
В норме на радиосиалограмме после введения радионуклида в 1-ю минуту наблюдается резкий подъем радиоактивности над слюнными железами, а затем небольшой быстрый спад (первый сосудистый отрезок кривой). Затем на протяжении около 20 мин радиоактивность постепенно нарастает. Этот участок назван нами концентрационным отрезком кривой. Далее нарастание радиоактивности прекращается или идет менее интенсивно (плато). Уровень радиоактивности в железе на плато соответствует максимальному накоплению радионуклидного вещества (МНР). В норме время МНР равно 22±1 мин для правой и 23 ±1 мин для левой околоушной железы. Через 30 мин стимуляция слюноотделения сахаром приводит к резкому (в течение 3—5 мин) падению радиоактивности и это; участок называется экскреторным отрезком кривой. В данный момент определяют процент и время максимального падения радиоактивности (МПР). В норме процент МПР равен 35±1 для правой и 33i±i 1 для левой околоушной железы. Время МПР 4±1 мин для правой и левой околоушных желез. Последующий gt;отрезок кривой назван вторым концентрационным отрезком.
Кроме того, можно определить отношение радиоактивности в слюнной железе в условные интервалы времени (3, 10, 15, 30, 45. 60 мин) и момент МПР к радиоактивности крови но 30-й минуте (при необходимости получения количественных показателей радиоактивности в железе в указанные временные периоды).
Сканирование слюнных желез — мето.! получения изображения желез на бумаге после внутривенного введения 3”—74 МБк чч"'Тс-пертехнетата с помощью гамматопографа (сканера) благодаря способности слюнных желез концентрировать из крови и накапливав радионуклидные соединения. По сканограммам можно судить о форме, величине и расположении слюнных желез, а также о состоянии паренхимы (по характеру штриховки). Сканирование начинают через 20 мин (время максимального поглощения ЧЧтТс04, слюнными железами) со здоровой стороны. Исследование проводят в боковых (правой и левой) и прямой проекциях. Для получения боковой проекции больного укладывают на бок. Голов; помещают параллельно плоскости стола сканера с несколько приподнятым и запрокинутым назад подбородком. Для сканирования в прямой проекции больной ложится

на спину, не запрокидывая головы. Коллиматор датчика устанавливают на расстоянии 0,5 см от кожи исследуемой области. При сканировании на бумаге отмечают козелок уха, угол рта, угол нижней челюсти, подбородок и яремную вырезку грудины.
В боковой проекции на сканограмме околоушная железа (рис. 4) проецируется в основном на ветвь нижней челюсти и меньше на нижний отдел vxa. По форме околоушные железы напоминают овал. Контуры железы четкие, но неровные (лестницеподобные). Характер штриховки равномерный, более частый в центре и редкий по периферии, что зависит от толщины ткани железы в этих участках. Площадь изображения правой железы 16±0,7 см“, левой — 14 ^0,5 см\ Кпереди от углов нижней челюсти определяются поднижнечелюстные железы преимущественно неправильной округлой формы с четкими, но неровными контурами. Характер штриховки менее интенсивный, равномерный, с большей частотой в центре. Площадь изображения правой поднижнечелюстной железы 5 ±0,3 см2, левой — 4 ±0,3 см2.
На сканограмме в прямой проекции околоушные железы располагаются справа и слева от углов рта, имеют неправильную овальную или округлую форму, четко кон- турируются с равномерным и плотным характером штри-


железы и дает представление о ее макроструктуре. По эхосиалограмме можно судить о величине, форме и соотношении слоев ткани железы с различной плотностью, выявлять склеротические изменения в железе. Одномерная эхосиалография позволяет судить о сравнительной плотности граничащих тканевых структур и глубине их залегания. При возвратно-поступательном движении излучателя ультразвуковых колебаний на экране электроннолучевой трубки получается изображение «сечения» исследуемой железы (ультразвуковая томограмма). При описании эхосиалограммы отношение изображения акустически плотной ткани к ткани, хорошо проводящей ультразвуковые волны, выражается в процентах. Исследование проводят ультразвуковыми диагностическими ап
Рис. 6. Эхограмма неизмененной слюнной железы. Сигналы от наружного (2) и внутреннего (4) листков капсулы. Ткань железы акустически малой плотности (5). Сигнал от кожи и начального комплекса генератора (1).
 мочки уха [Нахутина Э. М., 1974]. При исследовании поднижнечелюстной железы голову больного запрокидывают кзади и поворачивают в противоположную сторону. Датчик устанавливают перпендикулярно к железе — ткань неизмененной железы хорошо проводит ультразвуковые колебания и представляется акустически мягкой и однородной. Ввиду различного акустического сопротивления паренхимы железы и капсулы граница между ними хорошо определяется.
мочки уха [Нахутина Э. М., 1974]. При исследовании поднижнечелюстной железы голову больного запрокидывают кзади и поворачивают в противоположную сторону. Датчик устанавливают перпендикулярно к железе — ткань неизмененной железы хорошо проводит ультразвуковые колебания и представляется акустически мягкой и однородной. Ввиду различного акустического сопротивления паренхимы железы и капсулы граница между ними хорошо определяется.
На эхограмме железы (рис. 6) видны отраженные сигналы от начального комплекса (генератора) и кожи наружного и внутреннего листков капсулы. Между сигналами заключена зона, хорошо проводящая ультразвуковые волны и не включающая особо заметных отражений — ткань железы. У неизмененной околоушной железы толщина (поперечник) составляет 4,2—6,7 мм, причем нарастает сверху вниз. Поперечник неизмененной поднижнечелюстной железы равен 16,1 — 16,5 мм. Размеры симметричных желез идентичны. При значительном увеличении желез, вызванном патологическим процессом, производят дополнительное исследование с двухмерными датчиками. Метод ультразвуковой диагностики прост и безвреден. Он не требует специальной подготовки больного. Противопоказаний к его применению практически нет.
Гермовизиография (тепловидение)
слюнных желез позволяет наблюдать в динамике изменение температуры различных участков человеческого тела, в том числе области слюнных желез. Метод основан на разной степени инфракрасного излучения тканями с различной морфологической структурой, а также на возможности измерения температуры изучаемого объекта на расстоянии и наблюдения ее распределения по поверх-
ховки. Площадь изображения правой околоушной железы 10 ± 1 см2, левой — 6 ±0,5 см2. Поднижнечелюстные железы проецируются между нижней губой и подбородком, иногда ниже него, имеют неправильную или округлую форму и не всегда четко отграничены от участка выраженной концентрации радиоактивного технеция в слюнных железах слизистой оболочки полости рта, окружающей губы. Характер штриховки равномерный и частый. Площадь изображения правой поднижнечелюстной железы 4 ±0,4 см2, левой — 5 ±0,4 см2.
Сцинтиграфия (радиосиалосцинтигра- ф и я) позволяет одновременно получить изображение всех слюнных желез. Она выполняется на гамма-камере через 20 мин после внутривенного ведения 37—74 МБк Ч9тТс-пертехнетата в прямой носоподбородочной проекции в положении лежа на спине. Регистрация радиоактивности головы и шеи в этот интервал времени позволяет судить о захвате радиофармацевтического препарата паренхимой слюнных желез. Оценка слюновыделительной функции железы осуществляется определением степени падения радиоактивности в слюнной железе после дачи стимулятора слюноотделения. На 20-й минуте после введения пертехнетата натрия больного укладывают на спину, коллиматор помещают на расстоянии 1—3 см над поверхностью кожи и проводят сцинтиграфию. Затем для стимуляции слюноотделения больному дают
