Заворот слепой кишки
По данным большинства хирургов, заворот слепой кишки встречается у 1—3% всех больных с острой кишечной непроходимостью, у б—10% всех больных с заворотами и у 30—44% всех больных с заворотами толстой кишки [Данилова С. В., 1955; Альперин Л. Я., 1963; Белый И. С. и др., 1973; Збыковская Л. А. и др., 1973; Витебский Я. Д., 1975; Grover N. at al., 1973; Cugnenc P. et al., 1982; Rajput V. et al., 1982, и др]. J. Burke и соавт. (1984), отмечая, что у жителей США заворот встречается редко, нашли у 16 американских хирургов сообщения о 546 больных с заворотами толстой кишки, из них у 34,5% был заворот слепой кишки. G. Ballantyne и соавт. (1985) из клиники Мейо (США) сообщили о 137 больных с заворотом толстой кишки, из них у 71 (52%) был заворот слепой кишки.
Мы наблюдали 925 больных с острой кишечной непроходимостью, в том числе 95 с заворотами, из них у 6 больных был заворот слепой кишки, что составляет 0,64% от всех больных и 6,31 % от числа больных со всеми заворотами.
Основным предрасполагающим фактором для развития заворота слепой кишки является общая брыжейка ее и подвздошной кишки, в результате чего весь этот отдел становится мобильным. Подвижная слепая кишка встречается у 10—12% людей, хотя еще у 25% кишка имеет также
достаточную подвижность [Геворкян И. X., Мирза-Авакян Г. Л., 1969; Schmitt J. С. et al., 1977; Burke J. et al., 1984]. Подвижная слепая кишка может быть врожденной и приобретенной, подвижность ее увеличивается с возрастом. По мнению Д. П. Чухриенко (1955), важное значение имеет угол впадения подвздошной кишки в слепую. Переход этого угла из тупого в острый, что происходит вследствие расширения и опущения слепой кишки и рубцового сморщивания общей брыжейки, способствует завороту слепой кишки. К таким же факторам относятся воспалительные изменения в области слепой кишки, перенесенные оперативные вмешательства, спайки, новообразования, беременность, усиленная перистальтика кишечника. А. М. Карякин и соавт. (1987) наблюдали больную, у которой липома слепой кишки вызвала ее заворот на 270°. При наличии этих предрасполагающих причин для развития заворота необходим еще провоцирующий фактор в виде внезапного чрезмерного повышения внутрибрюшного давления при подъеме тяжести, кашле, натуживании, погрешности в диете (переедание, прием большого количества растительной пищи).
Различают три типа заворота слепой кишки: 1) заворот слепой и подвздошной кишки вокруг их общей брыжейки. В этих случаях в заворот вовлекается восходящая ободочная кишка, а иногда и правый ее изгиб, а также значительный участок подвздошной кишки; 2) заворот слепой кишки вокруг продольной ее оси. Место перекрута в этом случае находится ниже впадения подвздошной кишки в ободочную, вследствие чего проходимость кишки может не нарушаться; 3) заворот слепой кишки вокруг поперечной ее оси. При этом слепая кишка может находиться в различных отделах брюшной полости, под печенью, в левом подреберье.
По данным А. Е. Норенберг-Чарквиани (1969), чаще встречается первый тип заворота. Д. П. Чухриенко (1955) из 114 больных только у 4 наблюдал второй и третий типы заворота, а у остальных в процесс вовлеклись, кроме слепой, и подвздошная, и восходящая ободочная, а у некоторых больных и поперечная ободочная кишка.
Я. Д- Витебский и В. А. Мережинский (1975) выделяют также три типа заворота и обозначают их как:
Д. Ф. Скрипниченко (1970) различает две формы заворота: 1) заворот вокруг брыжеечной оси, при
этом наблюдается клиническая картина кишечной непроходимости; 2) заворот слепой кишки вокруг собственной оси, при этом непроходимости может не быть, но некроз слепой кишки иногда развивается. Н. Merguet и соавт. (1971) к первому типу относят заворот подвижной слепой кишки по ее продольной оси на 180—360 °, ко второму — заворот слепой кишки и части восходящей ободочной по или против часовой стрелки на брыжейке на 180—540 °, к третьему — краниальный перегиб слепой и свободной части восходящей ободочной кишки.
Из 6 наблюдаемых нами больных только у одного был заворот слепой кишки вокруг ее продольной оси, у остальных заворот был более сложным, слепая кишка вместе с подвздошной и частью восходящей ободочной кишкой заворачивались по или против часовой стрелки.
Многие хирурги сообщают о преобладании мужчин среди больных с заворотом слепой кишки [Чухриенко Д. П., 1955; Grover N. et al., 1973; Burke J. et al., 1984], хотя другие авторы наблюдали больше больных женщин [Halvorsen J. et al., 1975; Cugnenc P. et al., 1982]. Заболевание чаще развивается у лиц зрелого возраста, более молодого, чем это наблюдается при завороте сигмовидной ободочной кишки. Так, по данным Д. П. Чухриенко (1955), почти 75% больных были в возрасте до 60 лет, по данным Я. Д. Витебского и соавт. (1975), 68,3% больных имели возраст до 50 лет. J. Burke и соавт. (1984) отмечают средний возраст 46,7 года, у N. Grover и соавт. (1973) — 50—60 лет. Среди наших 6 больных было 3 мужчин. Средний возраст составил 50,8 года, причем только 2 были старше 60 лет (70 и 75 лет).
Клинические проявления заворота слепой кишки зависят от многих факторов и, в частности, от типа и степени заворота. При завороте слепой кишки вместе с подвздошной довольно быстро развиваются все признаки тонкокишечной непроходимости. Общим симптомом для большинства заворотов является боль. Она начинается внезапно, среди полного здоровья, сразу сильная, локализованная в правой подвздошной области или в правой половине живота. Боль с самого начала постоянная, но у большинства больных вскоре принимает схваткообразный характер. Только при изолированном завороте слепой кишки постоянные боли в правой подвздошной области могут оставаться длительное время.
Очень рано появляется рвота. С самого начала она многократная и носит рефлекторный характер, что объясняется богатым рецепторным полем в илеоцекальной области. Застойная рвота наблюдается в более поздние сроки.
Задержка газов и стула появляется при всех формах заворота слепой кишки и вначале тоже носит рефлекторный характер. Даже при изолированном завороте слепой кишки, когда нет механического препятствия для проходимости кишечного содержимого, может развиваться задержка отхождения
газов и кала. Многие хирурги отмечают непостоянный характер этого симптома, так как вначале заболевания может быть стул из дистальных отделов толстой кишки.
При осмотре больного в поведении его ничего характерного отметить не удается. Он может лежать спокойно, но во время приступов схваткообразных болей ведет себя беспокойно, начинает стонать, ворочаться. Тяжелое впечатление о больном создает также и многократная рвота или, чаще, позывы на рвоту, одышка, тахикардия, иногда снижение артериального давления.
При осмотре живота прежде всего отмечают вздутие его, причем степень вздутия зависит от времени, прошедшего от начала заболевания, и морфологических изменений в слепой кишке. При пальпации имеется равномерная болезненность по всему животу, но более выраженная в правой подвздошной области.
Важные сведения можно получить при тщательном обследовании правой подвздошной области. В большинстве случаев даже при осмотре можно отметить некоторое западение этой области (симптом Данса), особенно заметным на фоне вздутия других отделов живота. При внимательной пальпации правой половины живота, помимо болезненности, можно обнаружить «пустую» правую подвздошную область (симптом Шимана). Это может быть в тех случаях, когда слепая кишка, завернувшаяся на общей брыжейке, вместе с подвздошной кишкой или повернутая вокруг своей поперечной оси, располагается в других отделах брюшной полости. В этих условиях уже при осмотре можно увидеть «косой» живот, асимметрию за счет вздутия в левой половине или в левом подреберье, куда переместилась слепая кишка и где она прощупывается в виде раздутого болезненного уплотнения («волейбольного мяча» по Д. П. Чухриенко, 1955). Эти признаки можно отметить уже через 3—6 ч от начала заболевания.
При завороте слепой кишки вокруг ее продольной оси она остается, как правило, на месте и прощупывается в виде резко болезненного уплотнения в правой подвдош-ной области. Однако такой заворот может наблюдаться в дислоцированной слепой кишке и болезненное уплотнение в этих случаях будет прощупываться в других отделах брюшной полости, чаще всего в правом подреберье.
Ранним, но также непостоянным симптомом является усиленная перистальтика кишечника, которая в более поздние сроки сменяется «тишиной» в брюшной полости, на фоне которой иногда можно услышать звук падающей капли с металлическим оттенком.
Очень важные сведения можно получить при рентгенологическом обследовании брюшной полости. В типичных случаях определяется раздутая слепая кишка с широким уровнем жидкости в ней. Но так как слепая кишка часто бывает дислоцирована, то этот уровень и раздутую кишку можно обнаружить в различных отделах брюшной полости. Для того чтобы определить, к какому органу относятся эти признаки (желудок или толстая кишка), Я-Д. Витебский и соавт. (1975), М. К. Щербатенко и соавт. (1977) рекомендуют применять контрастное исследование. При ирригоскопии можно обнаружить расположение правой половины ободочной кишки, окклюзию ее на месте перекрута, отношение этого места к раздутой слепой кишке. В более поздних стадиях выявляются рентгенологические признаки непроходимости тонкой кишки (вздутие, наличие горизонтальных уровней жидкости, чаши Клойбера).
Многие авторы отмечают высокую эффективность рентгенологического обследования в диагностике заворота слепой кишки [Щербатенко М. К- и др., 1977; Raj-pat V. et al., 1982; Gougard P. et al., 1985, и др.]. N. Gro-ver и соавт. (1973) из 12 больных с заворотом слепой кишки у 6 нашли типичные рентгенологические признаки. По сообщению Р. Cugnenc и соавт. (1982), из 10 оперированных больных у 5 диагноз был установлен на основании обзорной рентгеноскопии, у 3 — при ирригоскопии J. Burke и соавт. (1984) обнаружили рентгенологические признаки заворота слепой кишки у 4 из 12 обследованных, а при ирригоскопии — у одного из 4, которым проводили это исследование. По данным С. Johnson и соавт. (1985), рентгенологическими признаками заворота являются сочетание расширения слепой кишки, ее ротации и малого количества газа в других отделах толстой кишки.
Определенную помощь при подозрении на заворот слепой кишки может оказать фиброколоноскопия. При этом можно выявить аномальное расположение толстой кишки, окклюзию поперечной ободочной или восходящей ободочной кишки. Однако следует признать, что рентгенологические данные имеют большую ценность и доступность. По-видимому, по этой причине мы не нашли в литературе сообщений о диагностике заворота слепой кишки с помощью эндоскопа.
Важно отметить, что в некоторых случаях заворот слепой кишки сочетается с другими заболеваниями. Так, Д. П. Чухриенко (1955) из 114 больных у 18 (15,79%) наблюдал другие заболевания, в том числе острый аппендицит (14), илеоцекальную инвагинацию (1), рак слепой кишки (1), ущемление слепой кишки в паховой грыже. J. Belsare (1982), разбирая сочетание заворота слепой кишки и острого аппендицита, считает, что случайное совпадение этих двух заболеваний возможно, но маловероятно. Первичный острый аппендицит может
способствовать завороту слепой кишки, но более частым вариантом является развитие острого аппендицита после заворота слепой кишки, так как при этом нарушается кровоснабжение червеобразного отростка и отток секрета из его просвета.
Одним из исходов заворота слепой кишки является ее некроз и развитие перитонита. Д. П. Чухриенко (1955) наблюдал гангрену слепой кишки у 15,8% больных с ее заворотом, другие авторы указывают более высокую частоту этого осложнения (46,3%). J. Burke и соавт. (1984) приводят сборную статистику, в соответствии с которой гангрена слепой кишки отмечена у 48 (19,43%) из 247 больных. Время развития гангрены зависит от многих причин, но она может наступить уже через 12— 18 ч после заворота. С. Johnson и соавт. (1985) отмечают, что перфорация слепой кишки наступила у 5 из 25 больных с заворотом ее. Причем риск перфорации зависит в первую очередь от продолжительности растяжения слепой кишки, а не от размера ее растяжения. Г. В. Али-пов (1924) установил высокую сопротивляемость слепой кишки к нарушению в ней кровоснабжения.
Выраженная клиническая картина заворота слепой кишки и, главным образом, боли в правой подвздошной области заставляют больных обращаться за помощью в более ранние сроки, чем при других формах непроходимости. Примерно Уз больных поступает в стационар в первые 12 ч от начала заболевания еще '/з — во вторые 12 ч. Больных, как правило, направляют в стационар с диагнозами кишечной непроходимости, острого аппендицита, заворота кишечника. Правильный диагноз перед операцией устанавливают в 12—28% случаев [Чухриенко Д. П., 1955; Витебский Я- Д. и др., 1975]. Мы считаем, что при завороте слепой кишки не важно, какой будет установлен диагноз в поликлинике; главное, чтобы врач поликлиники заподозрил острое хирургическое заболевание, направил больного в стационар и как можно быстрее.
На обследование больных в стационаре не должно уходить много времени. Диагноз непроходимости кишечника, тем более заворота кишки, является показанием к оперативному вмешательству, которое не следует откладывать. Если ясно, что больного нужно оперировать, то проводить в этих случаях дополнительные, иногда сложные, требущие длительного времени исследования нецелесообразно.
Лечение больных с заворотом слепой кишки должно быть только хирургическим. Рассчитывать на успех консервативных мероприятий при этом не приходится. Хотя самостоятельное расправление заворота слепой кишки возможно и, по-видимому, бывает у некоторых больных, нам неизвестны случаи расправления заворота под воздействием консервативных мероприятий.
Всем больным с заворотом слепой кишки, так же как и с непроходимостью кишечника, необходимо провести предоперационную подготовку в течение 1,5—2 ч. За это время больному следует начать внутривенное введение жидкости, в том числе 5% раствора гидрокарбоната натрия, антибиотиков, промыть желудок и оставить в нем зонд. По показаниям вводят сердечные, обезболивающие средства.
Анестезия должна быть общей даже в тех случаях, когда перед операцией только подозревают заворот слепой кишки. Если операция начата под местной анестезией (по поводу острого аппендицита), а на операции обнаружен заворот слепой кишки, надо переходить на наркоз.
Наиболее целесообразным доступом в брюшную полость при завороте слепой кишки является широкая срединная лапаротомия. Если больной взят на операцию с диагнозом острого аппендицита и сделан разрез в правой подвздошной области, то после выявления заворота не следует заниматься расширением существующей раны, а надо сразу переходить на серединную лапарото-мию.
После вскрытия брюшной полости, ревизии и установления заворота следует прежде всего расправить его. Затем надо решить основной вопрос операции, вопрос о жизнеспособности завернувшейся кишки. Для этого используют все описанные выше критерии: цвет, тургор кишки, состояние брюшины, перистальтику кишки, пульсацию сосудов.
При нежизнеспособности слепой кишки или даже при подозрении на нарушение кровоснабжения надо делать правостороннюю гемиколэктомию в пределах здоровых тканей с наложением илеотрансверзоанастомоза. Эту операцию нужно выполнять деликатно, осторожно, так, чтобы некротизированная слепая кишка не лопнула, что может привести к загрязнению
Большая медицинская библиотека: http://www.medwedi.ru/
брюшной полости и значительно осложнит весь ход операции. В связи с этим омертвевший участок кишки должен быть удален прежде всего, даже если потом, при формировании анастомоза, придется дополнительно иссечь концы поперечной ободочной или подвздошной кишок. Сама по себе резекция кишки не должна представлять особых технических трудностей, так как завернувшаяся кишка имеет длинную брыжейку, рассечение которой несложно, не требует длительного времени и не является травматичным этапом. Однако летальность после правосторонней гемиколэктомии при некрозе слепой кишки остается высокой, что зависит от тяжелого предоперационного состояния больных. Д. П. Чухриенко (1955), М. Д. Ковалевич (1960), J. Bhatt (1969), Р. Cugnenc и соавт. (1982) наблюдали 174 больных с заворотом слепой кишки, из которых у 41 была гангрена кишки. Правосторонняя гемиколэктомия выполнена у 29 больных с 17 (58, 62%) летальными исходами. Некоторые хирурги применяли выведение некротизированного илеоцекального угла наружу с последующей резекцией его, однако эта операция почти в 100% случаев приводит к летальному исходу [Норенберг-Чарквиани А. Е., 1969; Bhatt J., 1969; Green4ee Н. et al., 1974].
Сложнее решить вопрос о характере операции при наличии очагового некроза стенки слепой кишки. В этих случаях многие хирурги ограничиваются иссечением некротизированного участка кишки, формированием на 'этом месте трубчатой цекостомы с подшиванием слепой кишки к передней брюшной стенке [Schmitt J.-C. et al., 1977; Rajput V. et al., 1982]. P. Cugnenc и соавт. (1982) допускают выполнение такой операции только у ослабленных больных старческого возраста. Опасность подобных операций состоит в распространении некроза за пределы подшитой части кишки, поэтому такие вмешательства можно применять только у больных с высокой степенью операционного риска.
Не менее сложная задача стоит перед хирургом в тех случаях, когда слепая кишка оказывается жизнеспособной. У таких больных вмешательство может состоять из расправления заворота с фиксацией кишки или правосторонней гемиколэктомии.
Наиболее распространенной операцией является расправление заворота. По сбороной статистике А. Е. Но-ренберг-Чарквиани (1969), это вмешательство составляет 57,09%, а по данным зарубежных хирургов, — 31—33% всех операций при завороте слепой кишки [Greenlee Н. et al., 1974; Burke J. et al., 1984]. Однако в последние годы эту операцию, «чистую» деторзию, стали применять реже. Действительно, она не только не устраняет, но даже не снижает воздействие факторов, приводящих к завороту слепой кишки. В связи с этим после расправления часто развивается рецидив заворота. J. Halvorsen и со-авт. (1975) обследовали группу больных после различных операций по поводу заворота слепой кишки в сроки от одного года до 25 лет. После расправления заворота у 2 больных из 7 наблюдались периодические приступы непроходимости, 4 предъявляли жалобы на постоянные боли в правой половине живота и одному больному произведена правосторонняя гемиколэктомия в связи с рецидивом заворота.
Дополнительным вмешательством, направленным на предупреждение рецидива заворота слепой кишки, является фиксация ее. Существует много методов фиксации слепой кишки. Одна группа способов предполагает подшивание слепой кишки к париетальной брюшине передней, боковой или задней стенки брюшной полости [Розанов В. Н., 1912; Куприянов П. А., 1938; Bier А. et al., 1929]. Эти вмешательства в настоящее время оставлены ввиду их малой эффективности. Вторая группа операций заключается в фиксации слепой и восходящей ободочной кишки в забрюшинном пространстве. При этом рассекают брюшину кнаружи от восходящей ободочной и слепой кишки и затем подшивают их к краям рассеченной брюшины. Наибольшее распространение у нас в стране нашел способ Ильина (рис. 12). После удаления червеобразного отростка рассекают заднюю париетальную брюшину и края ее подшивают к задневнутренней и задненаружной ленте восходящей ободочной и слепой кишок. Применив этот способ со своими модификациями у 75 больных, И. X. Ееворкян и Е. Л. Мирза-Авакян (1969) получили хорошие результаты у 44 из них. По методу Диксона — Майера, на задней стенке брюшной полости из брюшины выкраивают П-об-разный лоскут основанием к боковой стенке. В образовавшийся карман помещают слепую кишку и к ее передней стенке подшивают брюшинный лоскут так, чтобы вся слепая кишка оказалась под брюшиной (рис. 13). Дополнительная фиксация слепой кишки или ее брыжейки не повышают операционный риск. По сборной статистике А. Е. Норенберг-Чарквиани (1969), из 282 операций деторсию с фиксацией применяли в 15 (15,32%) случаях. Отмечен один летальный исход (6,66%). По данным зарубежных авторов, из 62 операций при завороте слепой кишки в 22 (35,48%) случаях использовали расправление с фиксацией слепой кишки; при этом умерло 5 (22,72%) больных [Rajput V. et al., 1982; Burke J. et al., 1984].
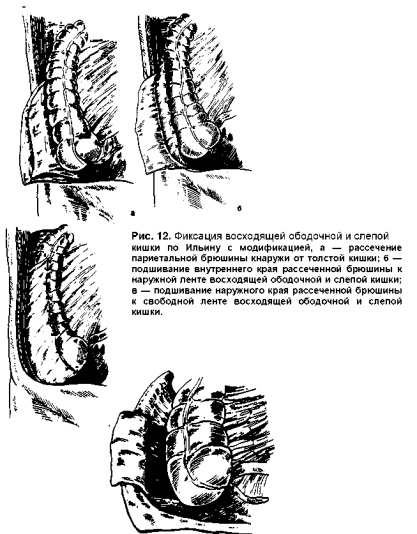
Рис. 13. Схема фиксации слепой кишки по Диксону—Майеру, а — выкраивание лоскута брюшины из боковой стенки живота; б — подшивание выкроенного лоскута брюшины поверх слепой кишки.
В некоторых случаях расправление заворота дополняют наложением цекостомы. Это делают главным образом для опорожнения раздутой слепой кишки, но при этом происходит также и фиксация ее. По данным зарубежных авторов, из 72 операций при завороте слепой кишки в 22 (30,55%) случаях применена деторсия заворота с цекостомией; при этом отмечено 5 (22,72%) летальных исходов [Cugnenc Р. et. al., 1982; Rajput V. et al., 1982; Burke J. et al., 1984]. J. Anderson, G. Welch (1986) считают, что при жизнеспособной слепой кишке комбинация це-копексии и трубчатой цекостомии настолько же эффективна в отношении предупреждения рецидивов, как и резекция слепой кишки. Выполнение одной только цекопексии приводит к рецидивам в 20% случаев. Авторы из 49 больных с жизнеспособной слепой кишкой у 14 из них выполнили правостороннюю гемиколэктомию с первичным анастомозом (умерли 3), у 18 — простую цекопексию (умер 1), у 14 — цекопексию и труочатую цекостомию (умер '!).. При обширной гангрене слепой кишки операцией выбора, по мнению авторов, должна быть резекция нежизнеспособной кишки с формированием илеостомы и дистальной колостомы и только при очаговой гангрене можно делать гемиколэктомию с первичным илеотрансверзоанастомозом. Некоторые хирурги считают целесообразным одновременно с расправлением заворота удалять червобразный отросток, даже если он не имеет воспалительных изменений. Эта операция выполнена у 35 из 282 больных [Норенберг-Чарквиани А. Е., 1969]. По нашему мнению, надо чаще ставить показания к аппендэктомии и обязательно ее выполнять перед погружением слепой кишки в забрюшинное пространство.
Радикальной операцией, предотвращающей рецидив заворота, является правосторонняя гемиколэктомия при жизнеспособной слепой кишке. Эта операция не имеет широкого распространения в связи с возможностью развития несостоятельности анастомоза в
Большая медицинская библиотека: http://www.medwedi.ru/
послеоперационном периоде, хотя некоторые хирурги выполняют ее часто [Greenlee Н. et al., 1974; Cugnenc Р. et at., 1982]. Из отечественных авторов только Д. П. Чухриенко (1955) сообщил о 7 случаях резекции илеоцеального угла при жизнеспособной слепой кишке. Правильный выбор показаний к правосторонней гемиколэктомии способствовал низкой послеоперационной летальности: из 27 больных умер только один [Desoutter Р. et al., 1980]. По сообщению J. С. Schmitt и соавт. (1977), большинство французских хирургов считают правостороннюю гемикол- эктомию при жизнеспособной слепой кишке идеальным методом, а американские авторы чаще применяют це-копексию и цекостомию. Отдаленные результаты после резекции правой половины ободочной кишки, как правило, хорошие [Halvorsen J. et al., 1975].
По нашему мнению, показания к правосторонней гемиколэктомии при жизнеспособной слепой кишке должны быть строго ограниченными. Правая половина ободочной кишки имеет очень важное физиологическое значение, поэтому без особых показаний удалять ее не следует. Эта операция может быть выполнена у больных молодого возраста, не имеющих тяжелых сопутствующих заболеваний, но длительное время страдающих от болей, иногда схваткообразных, в правой подвздошной области и если в брюшной полости обнаружены больших размеров слепая и восходящая ободочная кишка, расположенные на длинной общей брыжейке.
Таким образом, основным видом операции при завороте следует считать расправление заворота и фиксацию слепой и восходящей ободочной кишки. В очень редких случаях по строгим показаниям может быть выполнена правосторонняя гемиколэктомия. Эту же операцию нужно применять при нежизнеспособной слепой кишке или при подозревании на некроз ее.
Мы наблюдали 925 больных с острой кишечной непроходимостью, в том числе 95 с заворотами, из них у 6 больных был заворот слепой кишки, что составляет 0,64% от всех больных и 6,31 % от числа больных со всеми заворотами.
Основным предрасполагающим фактором для развития заворота слепой кишки является общая брыжейка ее и подвздошной кишки, в результате чего весь этот отдел становится мобильным. Подвижная слепая кишка встречается у 10—12% людей, хотя еще у 25% кишка имеет также
достаточную подвижность [Геворкян И. X., Мирза-Авакян Г. Л., 1969; Schmitt J. С. et al., 1977; Burke J. et al., 1984]. Подвижная слепая кишка может быть врожденной и приобретенной, подвижность ее увеличивается с возрастом. По мнению Д. П. Чухриенко (1955), важное значение имеет угол впадения подвздошной кишки в слепую. Переход этого угла из тупого в острый, что происходит вследствие расширения и опущения слепой кишки и рубцового сморщивания общей брыжейки, способствует завороту слепой кишки. К таким же факторам относятся воспалительные изменения в области слепой кишки, перенесенные оперативные вмешательства, спайки, новообразования, беременность, усиленная перистальтика кишечника. А. М. Карякин и соавт. (1987) наблюдали больную, у которой липома слепой кишки вызвала ее заворот на 270°. При наличии этих предрасполагающих причин для развития заворота необходим еще провоцирующий фактор в виде внезапного чрезмерного повышения внутрибрюшного давления при подъеме тяжести, кашле, натуживании, погрешности в диете (переедание, прием большого количества растительной пищи).
Различают три типа заворота слепой кишки: 1) заворот слепой и подвздошной кишки вокруг их общей брыжейки. В этих случаях в заворот вовлекается восходящая ободочная кишка, а иногда и правый ее изгиб, а также значительный участок подвздошной кишки; 2) заворот слепой кишки вокруг продольной ее оси. Место перекрута в этом случае находится ниже впадения подвздошной кишки в ободочную, вследствие чего проходимость кишки может не нарушаться; 3) заворот слепой кишки вокруг поперечной ее оси. При этом слепая кишка может находиться в различных отделах брюшной полости, под печенью, в левом подреберье.
По данным А. Е. Норенберг-Чарквиани (1969), чаще встречается первый тип заворота. Д. П. Чухриенко (1955) из 114 больных только у 4 наблюдал второй и третий типы заворота, а у остальных в процесс вовлеклись, кроме слепой, и подвздошная, и восходящая ободочная, а у некоторых больных и поперечная ободочная кишка.
Я. Д- Витебский и В. А. Мережинский (1975) выделяют также три типа заворота и обозначают их как:
- осевой обтурационный, встречается у 33,7% больных;
- странгуляционный тип, у 39,6%; 3) обтурационный дистопический тип заворота, у 26,7% больных.
Д. Ф. Скрипниченко (1970) различает две формы заворота: 1) заворот вокруг брыжеечной оси, при
этом наблюдается клиническая картина кишечной непроходимости; 2) заворот слепой кишки вокруг собственной оси, при этом непроходимости может не быть, но некроз слепой кишки иногда развивается. Н. Merguet и соавт. (1971) к первому типу относят заворот подвижной слепой кишки по ее продольной оси на 180—360 °, ко второму — заворот слепой кишки и части восходящей ободочной по или против часовой стрелки на брыжейке на 180—540 °, к третьему — краниальный перегиб слепой и свободной части восходящей ободочной кишки.
Из 6 наблюдаемых нами больных только у одного был заворот слепой кишки вокруг ее продольной оси, у остальных заворот был более сложным, слепая кишка вместе с подвздошной и частью восходящей ободочной кишкой заворачивались по или против часовой стрелки.
Многие хирурги сообщают о преобладании мужчин среди больных с заворотом слепой кишки [Чухриенко Д. П., 1955; Grover N. et al., 1973; Burke J. et al., 1984], хотя другие авторы наблюдали больше больных женщин [Halvorsen J. et al., 1975; Cugnenc P. et al., 1982]. Заболевание чаще развивается у лиц зрелого возраста, более молодого, чем это наблюдается при завороте сигмовидной ободочной кишки. Так, по данным Д. П. Чухриенко (1955), почти 75% больных были в возрасте до 60 лет, по данным Я. Д. Витебского и соавт. (1975), 68,3% больных имели возраст до 50 лет. J. Burke и соавт. (1984) отмечают средний возраст 46,7 года, у N. Grover и соавт. (1973) — 50—60 лет. Среди наших 6 больных было 3 мужчин. Средний возраст составил 50,8 года, причем только 2 были старше 60 лет (70 и 75 лет).
Клинические проявления заворота слепой кишки зависят от многих факторов и, в частности, от типа и степени заворота. При завороте слепой кишки вместе с подвздошной довольно быстро развиваются все признаки тонкокишечной непроходимости. Общим симптомом для большинства заворотов является боль. Она начинается внезапно, среди полного здоровья, сразу сильная, локализованная в правой подвздошной области или в правой половине живота. Боль с самого начала постоянная, но у большинства больных вскоре принимает схваткообразный характер. Только при изолированном завороте слепой кишки постоянные боли в правой подвздошной области могут оставаться длительное время.
Очень рано появляется рвота. С самого начала она многократная и носит рефлекторный характер, что объясняется богатым рецепторным полем в илеоцекальной области. Застойная рвота наблюдается в более поздние сроки.
Задержка газов и стула появляется при всех формах заворота слепой кишки и вначале тоже носит рефлекторный характер. Даже при изолированном завороте слепой кишки, когда нет механического препятствия для проходимости кишечного содержимого, может развиваться задержка отхождения
газов и кала. Многие хирурги отмечают непостоянный характер этого симптома, так как вначале заболевания может быть стул из дистальных отделов толстой кишки.
При осмотре больного в поведении его ничего характерного отметить не удается. Он может лежать спокойно, но во время приступов схваткообразных болей ведет себя беспокойно, начинает стонать, ворочаться. Тяжелое впечатление о больном создает также и многократная рвота или, чаще, позывы на рвоту, одышка, тахикардия, иногда снижение артериального давления.
При осмотре живота прежде всего отмечают вздутие его, причем степень вздутия зависит от времени, прошедшего от начала заболевания, и морфологических изменений в слепой кишке. При пальпации имеется равномерная болезненность по всему животу, но более выраженная в правой подвздошной области.
Важные сведения можно получить при тщательном обследовании правой подвздошной области. В большинстве случаев даже при осмотре можно отметить некоторое западение этой области (симптом Данса), особенно заметным на фоне вздутия других отделов живота. При внимательной пальпации правой половины живота, помимо болезненности, можно обнаружить «пустую» правую подвздошную область (симптом Шимана). Это может быть в тех случаях, когда слепая кишка, завернувшаяся на общей брыжейке, вместе с подвздошной кишкой или повернутая вокруг своей поперечной оси, располагается в других отделах брюшной полости. В этих условиях уже при осмотре можно увидеть «косой» живот, асимметрию за счет вздутия в левой половине или в левом подреберье, куда переместилась слепая кишка и где она прощупывается в виде раздутого болезненного уплотнения («волейбольного мяча» по Д. П. Чухриенко, 1955). Эти признаки можно отметить уже через 3—6 ч от начала заболевания.
При завороте слепой кишки вокруг ее продольной оси она остается, как правило, на месте и прощупывается в виде резко болезненного уплотнения в правой подвдош-ной области. Однако такой заворот может наблюдаться в дислоцированной слепой кишке и болезненное уплотнение в этих случаях будет прощупываться в других отделах брюшной полости, чаще всего в правом подреберье.
Ранним, но также непостоянным симптомом является усиленная перистальтика кишечника, которая в более поздние сроки сменяется «тишиной» в брюшной полости, на фоне которой иногда можно услышать звук падающей капли с металлическим оттенком.
Очень важные сведения можно получить при рентгенологическом обследовании брюшной полости. В типичных случаях определяется раздутая слепая кишка с широким уровнем жидкости в ней. Но так как слепая кишка часто бывает дислоцирована, то этот уровень и раздутую кишку можно обнаружить в различных отделах брюшной полости. Для того чтобы определить, к какому органу относятся эти признаки (желудок или толстая кишка), Я-Д. Витебский и соавт. (1975), М. К. Щербатенко и соавт. (1977) рекомендуют применять контрастное исследование. При ирригоскопии можно обнаружить расположение правой половины ободочной кишки, окклюзию ее на месте перекрута, отношение этого места к раздутой слепой кишке. В более поздних стадиях выявляются рентгенологические признаки непроходимости тонкой кишки (вздутие, наличие горизонтальных уровней жидкости, чаши Клойбера).
Многие авторы отмечают высокую эффективность рентгенологического обследования в диагностике заворота слепой кишки [Щербатенко М. К- и др., 1977; Raj-pat V. et al., 1982; Gougard P. et al., 1985, и др.]. N. Gro-ver и соавт. (1973) из 12 больных с заворотом слепой кишки у 6 нашли типичные рентгенологические признаки. По сообщению Р. Cugnenc и соавт. (1982), из 10 оперированных больных у 5 диагноз был установлен на основании обзорной рентгеноскопии, у 3 — при ирригоскопии J. Burke и соавт. (1984) обнаружили рентгенологические признаки заворота слепой кишки у 4 из 12 обследованных, а при ирригоскопии — у одного из 4, которым проводили это исследование. По данным С. Johnson и соавт. (1985), рентгенологическими признаками заворота являются сочетание расширения слепой кишки, ее ротации и малого количества газа в других отделах толстой кишки.
Определенную помощь при подозрении на заворот слепой кишки может оказать фиброколоноскопия. При этом можно выявить аномальное расположение толстой кишки, окклюзию поперечной ободочной или восходящей ободочной кишки. Однако следует признать, что рентгенологические данные имеют большую ценность и доступность. По-видимому, по этой причине мы не нашли в литературе сообщений о диагностике заворота слепой кишки с помощью эндоскопа.
Важно отметить, что в некоторых случаях заворот слепой кишки сочетается с другими заболеваниями. Так, Д. П. Чухриенко (1955) из 114 больных у 18 (15,79%) наблюдал другие заболевания, в том числе острый аппендицит (14), илеоцекальную инвагинацию (1), рак слепой кишки (1), ущемление слепой кишки в паховой грыже. J. Belsare (1982), разбирая сочетание заворота слепой кишки и острого аппендицита, считает, что случайное совпадение этих двух заболеваний возможно, но маловероятно. Первичный острый аппендицит может
способствовать завороту слепой кишки, но более частым вариантом является развитие острого аппендицита после заворота слепой кишки, так как при этом нарушается кровоснабжение червеобразного отростка и отток секрета из его просвета.
Одним из исходов заворота слепой кишки является ее некроз и развитие перитонита. Д. П. Чухриенко (1955) наблюдал гангрену слепой кишки у 15,8% больных с ее заворотом, другие авторы указывают более высокую частоту этого осложнения (46,3%). J. Burke и соавт. (1984) приводят сборную статистику, в соответствии с которой гангрена слепой кишки отмечена у 48 (19,43%) из 247 больных. Время развития гангрены зависит от многих причин, но она может наступить уже через 12— 18 ч после заворота. С. Johnson и соавт. (1985) отмечают, что перфорация слепой кишки наступила у 5 из 25 больных с заворотом ее. Причем риск перфорации зависит в первую очередь от продолжительности растяжения слепой кишки, а не от размера ее растяжения. Г. В. Али-пов (1924) установил высокую сопротивляемость слепой кишки к нарушению в ней кровоснабжения.
Выраженная клиническая картина заворота слепой кишки и, главным образом, боли в правой подвздошной области заставляют больных обращаться за помощью в более ранние сроки, чем при других формах непроходимости. Примерно Уз больных поступает в стационар в первые 12 ч от начала заболевания еще '/з — во вторые 12 ч. Больных, как правило, направляют в стационар с диагнозами кишечной непроходимости, острого аппендицита, заворота кишечника. Правильный диагноз перед операцией устанавливают в 12—28% случаев [Чухриенко Д. П., 1955; Витебский Я- Д. и др., 1975]. Мы считаем, что при завороте слепой кишки не важно, какой будет установлен диагноз в поликлинике; главное, чтобы врач поликлиники заподозрил острое хирургическое заболевание, направил больного в стационар и как можно быстрее.
На обследование больных в стационаре не должно уходить много времени. Диагноз непроходимости кишечника, тем более заворота кишки, является показанием к оперативному вмешательству, которое не следует откладывать. Если ясно, что больного нужно оперировать, то проводить в этих случаях дополнительные, иногда сложные, требущие длительного времени исследования нецелесообразно.
Лечение больных с заворотом слепой кишки должно быть только хирургическим. Рассчитывать на успех консервативных мероприятий при этом не приходится. Хотя самостоятельное расправление заворота слепой кишки возможно и, по-видимому, бывает у некоторых больных, нам неизвестны случаи расправления заворота под воздействием консервативных мероприятий.
Всем больным с заворотом слепой кишки, так же как и с непроходимостью кишечника, необходимо провести предоперационную подготовку в течение 1,5—2 ч. За это время больному следует начать внутривенное введение жидкости, в том числе 5% раствора гидрокарбоната натрия, антибиотиков, промыть желудок и оставить в нем зонд. По показаниям вводят сердечные, обезболивающие средства.
Анестезия должна быть общей даже в тех случаях, когда перед операцией только подозревают заворот слепой кишки. Если операция начата под местной анестезией (по поводу острого аппендицита), а на операции обнаружен заворот слепой кишки, надо переходить на наркоз.
Наиболее целесообразным доступом в брюшную полость при завороте слепой кишки является широкая срединная лапаротомия. Если больной взят на операцию с диагнозом острого аппендицита и сделан разрез в правой подвздошной области, то после выявления заворота не следует заниматься расширением существующей раны, а надо сразу переходить на серединную лапарото-мию.
После вскрытия брюшной полости, ревизии и установления заворота следует прежде всего расправить его. Затем надо решить основной вопрос операции, вопрос о жизнеспособности завернувшейся кишки. Для этого используют все описанные выше критерии: цвет, тургор кишки, состояние брюшины, перистальтику кишки, пульсацию сосудов.
При нежизнеспособности слепой кишки или даже при подозрении на нарушение кровоснабжения надо делать правостороннюю гемиколэктомию в пределах здоровых тканей с наложением илеотрансверзоанастомоза. Эту операцию нужно выполнять деликатно, осторожно, так, чтобы некротизированная слепая кишка не лопнула, что может привести к загрязнению
Большая медицинская библиотека: http://www.medwedi.ru/
брюшной полости и значительно осложнит весь ход операции. В связи с этим омертвевший участок кишки должен быть удален прежде всего, даже если потом, при формировании анастомоза, придется дополнительно иссечь концы поперечной ободочной или подвздошной кишок. Сама по себе резекция кишки не должна представлять особых технических трудностей, так как завернувшаяся кишка имеет длинную брыжейку, рассечение которой несложно, не требует длительного времени и не является травматичным этапом. Однако летальность после правосторонней гемиколэктомии при некрозе слепой кишки остается высокой, что зависит от тяжелого предоперационного состояния больных. Д. П. Чухриенко (1955), М. Д. Ковалевич (1960), J. Bhatt (1969), Р. Cugnenc и соавт. (1982) наблюдали 174 больных с заворотом слепой кишки, из которых у 41 была гангрена кишки. Правосторонняя гемиколэктомия выполнена у 29 больных с 17 (58, 62%) летальными исходами. Некоторые хирурги применяли выведение некротизированного илеоцекального угла наружу с последующей резекцией его, однако эта операция почти в 100% случаев приводит к летальному исходу [Норенберг-Чарквиани А. Е., 1969; Bhatt J., 1969; Green4ee Н. et al., 1974].
Сложнее решить вопрос о характере операции при наличии очагового некроза стенки слепой кишки. В этих случаях многие хирурги ограничиваются иссечением некротизированного участка кишки, формированием на 'этом месте трубчатой цекостомы с подшиванием слепой кишки к передней брюшной стенке [Schmitt J.-C. et al., 1977; Rajput V. et al., 1982]. P. Cugnenc и соавт. (1982) допускают выполнение такой операции только у ослабленных больных старческого возраста. Опасность подобных операций состоит в распространении некроза за пределы подшитой части кишки, поэтому такие вмешательства можно применять только у больных с высокой степенью операционного риска.
Не менее сложная задача стоит перед хирургом в тех случаях, когда слепая кишка оказывается жизнеспособной. У таких больных вмешательство может состоять из расправления заворота с фиксацией кишки или правосторонней гемиколэктомии.
Наиболее распространенной операцией является расправление заворота. По сбороной статистике А. Е. Но-ренберг-Чарквиани (1969), это вмешательство составляет 57,09%, а по данным зарубежных хирургов, — 31—33% всех операций при завороте слепой кишки [Greenlee Н. et al., 1974; Burke J. et al., 1984]. Однако в последние годы эту операцию, «чистую» деторзию, стали применять реже. Действительно, она не только не устраняет, но даже не снижает воздействие факторов, приводящих к завороту слепой кишки. В связи с этим после расправления часто развивается рецидив заворота. J. Halvorsen и со-авт. (1975) обследовали группу больных после различных операций по поводу заворота слепой кишки в сроки от одного года до 25 лет. После расправления заворота у 2 больных из 7 наблюдались периодические приступы непроходимости, 4 предъявляли жалобы на постоянные боли в правой половине живота и одному больному произведена правосторонняя гемиколэктомия в связи с рецидивом заворота.
Дополнительным вмешательством, направленным на предупреждение рецидива заворота слепой кишки, является фиксация ее. Существует много методов фиксации слепой кишки. Одна группа способов предполагает подшивание слепой кишки к париетальной брюшине передней, боковой или задней стенки брюшной полости [Розанов В. Н., 1912; Куприянов П. А., 1938; Bier А. et al., 1929]. Эти вмешательства в настоящее время оставлены ввиду их малой эффективности. Вторая группа операций заключается в фиксации слепой и восходящей ободочной кишки в забрюшинном пространстве. При этом рассекают брюшину кнаружи от восходящей ободочной и слепой кишки и затем подшивают их к краям рассеченной брюшины. Наибольшее распространение у нас в стране нашел способ Ильина (рис. 12). После удаления червеобразного отростка рассекают заднюю париетальную брюшину и края ее подшивают к задневнутренней и задненаружной ленте восходящей ободочной и слепой кишок. Применив этот способ со своими модификациями у 75 больных, И. X. Ееворкян и Е. Л. Мирза-Авакян (1969) получили хорошие результаты у 44 из них. По методу Диксона — Майера, на задней стенке брюшной полости из брюшины выкраивают П-об-разный лоскут основанием к боковой стенке. В образовавшийся карман помещают слепую кишку и к ее передней стенке подшивают брюшинный лоскут так, чтобы вся слепая кишка оказалась под брюшиной (рис. 13). Дополнительная фиксация слепой кишки или ее брыжейки не повышают операционный риск. По сборной статистике А. Е. Норенберг-Чарквиани (1969), из 282 операций деторсию с фиксацией применяли в 15 (15,32%) случаях. Отмечен один летальный исход (6,66%). По данным зарубежных авторов, из 62 операций при завороте слепой кишки в 22 (35,48%) случаях использовали расправление с фиксацией слепой кишки; при этом умерло 5 (22,72%) больных [Rajput V. et al., 1982; Burke J. et al., 1984].

Рис. 13. Схема фиксации слепой кишки по Диксону—Майеру, а — выкраивание лоскута брюшины из боковой стенки живота; б — подшивание выкроенного лоскута брюшины поверх слепой кишки.
В некоторых случаях расправление заворота дополняют наложением цекостомы. Это делают главным образом для опорожнения раздутой слепой кишки, но при этом происходит также и фиксация ее. По данным зарубежных авторов, из 72 операций при завороте слепой кишки в 22 (30,55%) случаях применена деторсия заворота с цекостомией; при этом отмечено 5 (22,72%) летальных исходов [Cugnenc Р. et. al., 1982; Rajput V. et al., 1982; Burke J. et al., 1984]. J. Anderson, G. Welch (1986) считают, что при жизнеспособной слепой кишке комбинация це-копексии и трубчатой цекостомии настолько же эффективна в отношении предупреждения рецидивов, как и резекция слепой кишки. Выполнение одной только цекопексии приводит к рецидивам в 20% случаев. Авторы из 49 больных с жизнеспособной слепой кишкой у 14 из них выполнили правостороннюю гемиколэктомию с первичным анастомозом (умерли 3), у 18 — простую цекопексию (умер 1), у 14 — цекопексию и труочатую цекостомию (умер '!).. При обширной гангрене слепой кишки операцией выбора, по мнению авторов, должна быть резекция нежизнеспособной кишки с формированием илеостомы и дистальной колостомы и только при очаговой гангрене можно делать гемиколэктомию с первичным илеотрансверзоанастомозом. Некоторые хирурги считают целесообразным одновременно с расправлением заворота удалять червобразный отросток, даже если он не имеет воспалительных изменений. Эта операция выполнена у 35 из 282 больных [Норенберг-Чарквиани А. Е., 1969]. По нашему мнению, надо чаще ставить показания к аппендэктомии и обязательно ее выполнять перед погружением слепой кишки в забрюшинное пространство.
Радикальной операцией, предотвращающей рецидив заворота, является правосторонняя гемиколэктомия при жизнеспособной слепой кишке. Эта операция не имеет широкого распространения в связи с возможностью развития несостоятельности анастомоза в
Большая медицинская библиотека: http://www.medwedi.ru/
послеоперационном периоде, хотя некоторые хирурги выполняют ее часто [Greenlee Н. et al., 1974; Cugnenc Р. et at., 1982]. Из отечественных авторов только Д. П. Чухриенко (1955) сообщил о 7 случаях резекции илеоцеального угла при жизнеспособной слепой кишке. Правильный выбор показаний к правосторонней гемиколэктомии способствовал низкой послеоперационной летальности: из 27 больных умер только один [Desoutter Р. et al., 1980]. По сообщению J. С. Schmitt и соавт. (1977), большинство французских хирургов считают правостороннюю гемикол- эктомию при жизнеспособной слепой кишке идеальным методом, а американские авторы чаще применяют це-копексию и цекостомию. Отдаленные результаты после резекции правой половины ободочной кишки, как правило, хорошие [Halvorsen J. et al., 1975].
По нашему мнению, показания к правосторонней гемиколэктомии при жизнеспособной слепой кишке должны быть строго ограниченными. Правая половина ободочной кишки имеет очень важное физиологическое значение, поэтому без особых показаний удалять ее не следует. Эта операция может быть выполнена у больных молодого возраста, не имеющих тяжелых сопутствующих заболеваний, но длительное время страдающих от болей, иногда схваткообразных, в правой подвздошной области и если в брюшной полости обнаружены больших размеров слепая и восходящая ободочная кишка, расположенные на длинной общей брыжейке.
Таким образом, основным видом операции при завороте следует считать расправление заворота и фиксацию слепой и восходящей ободочной кишки. В очень редких случаях по строгим показаниям может быть выполнена правосторонняя гемиколэктомия. Эту же операцию нужно применять при нежизнеспособной слепой кишке или при подозревании на некроз ее.
Источник: Петров В. П., Ерюхин И. А., «Кишечная непроходимость» 1989
А так же в разделе « Заворот слепой кишки »
- Заворот сигмовидной ободочной кишки
- Механизм развития заворота
- Клиника
- Диагностика
- Лечение
- Результаты
- Заворот поперечной ободочной кишки
- СПАЕЧНО-РУБЦОВАЯ НЕПРОХОДИМОСТЬ
- НЕПРОХОДИМОСТЬ ТОЛСТОЙ КИШКИ ПРИ КАЛОВОМ ЗАВАЛЕ
- ОБТУРАЦИОННАЯ НЕПРОХОДИМОСТЬ ТОЛСТОЙ КИШКИ КАК ОСЛОЖНЕНИЕ ДИВЕРТИКУЛИТА
- ЛОЖНАЯ НЕПРОХОДИМОСТЬ
- НЕПРОХОДИМОСТЬ ТОЛСТОЙ КИШКИ, ВЫЗВАННАЯ РЕДКИМИ ПРИЧИНАМИ
- ЗАКЛЮЧЕНИЕ