Биомеханизм родов при этом виде затылочного вставления состоит из пяти моментов (рис. 26).
Первый момент — вс гавление и сгибание головки. В результате сгибания головки при заднем виде (малый родничок обращен к крестцу) проводящей точкой становится середина стреловидного шва, головка пролвигается по родовому каналу средним косым размером.
Второй момент — внутренний поворот юловки плода начинается при переходе ее из плоскости широкой части в узкую и заканчивается в плоскости выхода.
В 10-101
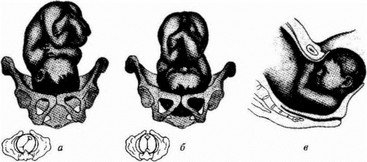
Рис. 26. Механизм родов при заднем виде затылочного предлежания:
а — первый момент — сгибание головки; б — второй момент — внутренний поворот юловки; в — третий
момент — дополнительное сгибание головки
При этом стреловидный шов поворачивается из косого (правого или левого) размера в прямой размер выхода Большой родничок устанавливается под лоном, а малый — обращен к крестцу.
Третий момент — дополнительное усиленное стибание головки плода. После завершения поворота головка подходит под лонное сочленение передней частью большого родничка (на границе передней волосистой части и кожи), упирается в нижний край симфиза. Образуется первая точка фиксации После этого головка усиленно сгибается, чтобы затылочная часть опустилась как можно ниже.
Четвертый момент — разгибание головки. После рождения теменных бугров и части лобика образуется вторая точка фиксации между подзатылочной ямкой и верхушкой копчика, вокруг которой происходит разгибание головки. Рождается остальная часть лобика и лицо плода, обрушенное к симфизу. Таким образом, головка рождается лицом из-под симфиза, она прорезывается немного большей окружностью, чем окружность малого косого размера — средним косым размером (33—34 см).
Пятый момент — внутренний поворот плечиков и наружный поворот головки. Не отличается от четвертого момента биомеханизма родов при переднем виде затылочного предлежания.
Конфш урация головки при заднем виде затылочного предлежания долихоце- фаличная.
Особенности течения родов при заднем виде затылочного предлежания: большая продолжительность родового акта, чем при переднем виде; большая затрата родовых сил для чрезмерного сгибания головки; чаще всего возникают разрывы промежности, вторичная слабость родовой деятельности, гипоксия плода и т. п.
Выделяют гри периода родов. Первый период связан с раскрытием шейки матки и имеет две фазы: латентную, активную — и заканчивается полным раскрытием шейки мат юг (10 см).
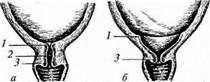
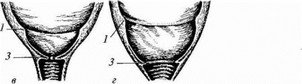
Рис. 27. Шейка матки перворожающей:
а — до начала родов; о — начало периода раскрытия шеики матки (укорочение шейки матки); в — первый период родов (сглаживание шейки матки); г — конец первого периода родов — полное раскрытие маточного зеьа; / — перешеек матки, 2 — канал шейки матки; 3 — наружный зев канала шейки матки
Раскрытие шейки ма гки осуществляется за счет сокращения (контракции) и смещения (ретракции) относительно друг друга мышечных воликон тела и дна матки, а также за счет растяжения (дистракции) мышц шейки и частично мышц нижнего сегмента матки.
Раскрытие шейки матки у перво- и повторнорожаюших происходит по разному.
У перворожающих вначале раскрывается перешеек матки, что приводит к укорочению и сглаживанию шейки матки и последним раскрывается маточный зев (рис. 27).
У повторнорожающих к моменту родов, чаще всего, канал шейки матки раскрыт на 2—3 см (как результат растяжения канала шейки матки в предыдущих родах). Поэтому сглаживание шейки мягки и ее раскрытие происходят одновременно (рис. 28).
Первый период родов делится на две последовательные фазы — латентную и активную.
Латентная (скрытая) фаза — промежуток времени от начала регулярной родовой деятельности до полного сглаж ивания шейки матки с раскрытием до 3 см. Скорость раскрытия шейки матки — не менее (или более) 1 см/ч. Опускание головки плода в эту фазу щ юисходит до 8 ч у первородящих и 4—5 ч у повторнородящих.
Если же через 8 ч наблюдения сохраняются периодические сокращения матки, а раскрытие шейки матки остается менее 3 см, то следует оценить наличие структурных изменений шейки матки. В случае, если состояние плода и рожени-
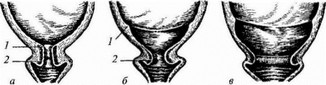
Рис. 28. Шейка матки при повторных родах:
а — начало периода раскрытия шейки матки; б — одновременное раскрытие перешейка и шейки матки; в — полное раскрытие шейки магки 1 — внутренний зев канала шейки матки; 2 — наружный зев канала шей ки матки
цы остается нормальным, а структурные изменения шейки матки отсутствуют, следует сделать вывод о ложных родах. Если происходят структурные изменения шейки матки (размягчение, сглаживание, раскрытие), то оценивают степень зрелости шейки матки по шкале Бишопа (табл. 23).
ТАБЛИЦА 23
Оценка степени зрелости шейки матки по шкале Бишопа
Различают следующие понятия: шейка матки незрелая (0—2 балла), недостаточно зрелая (3—5 баллов) или зрелая (gt;6 баллов).
Раскрытие шейки матки на 3 см и более свидетельствует о переходе в активную фазу первого периода родов.
При вставлении головки в плоскость входа в малый таз образуется внутренний пояс прилегания (соприкосновения), разделяющий околоплодные воды на передние и задние (рис. 29).
При этом околоплодный пузырь вместе с передними околоплодными водами оказывает давление на область маточного зева. В дальнейшем плодный пузьгоъ, вдавливаясь в канал шейки матки, ющает дополнительнуто роль (кроме схваток) в раскрытии маточного зева. При нормальном течении родов плодный пузырь разрывается при раскрытии маточного зева более чем на 6—7 см — своевремен-
ное излитие околоплодных вод. Если околоплодные воды изливаются до начала раскрытия шейки матки, говорят о поеждевременном их излитии. Излитие вод до раскрытия шейки матки на 5 см называют ранним.
 Активная фаза — раскрытие шейки матки от 3—
Активная фаза — раскрытие шейки матки от 3—
4 см включительно до 10 см. Минимальная скорость раскрытия шейки матки в активной фазе составляет не менее 1 см/час. Обычно скорость раскрытия у женщин, рожающих повторно или в третий раз больше, чем у рожающих впервые.
Активная фаза делится в свою очередь на три подфазы:
Второй период родов характеризируется полным раскрытием, наличием потуг и заканчивается рождением ребенка.
Третий период родов начинается с момента рождения ребенка и заканчивается изгнанием плаценты.
Наблюдение за состоянием роженицы в первый период родов включает рутинные процедуры, которые акушер-i инеколог заносит в партограмму. Оценивают состояние плода:
Оценивают общее состояние матери:
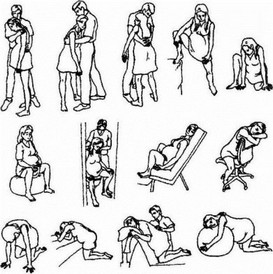
Рис. 30. Разнообразные положения рожевиг в первый период родов
Если произошел разрыв плодного пузыря, обращали внимание на цвет околоплодных вод:
Во время родов обеспечивается психологическая поддержка беременной мужем, ближайшими род ственниками или избранным ею партнером.
Медицинский персонал объясняет роженице необходимость выполнения процедур и манипуляций, получает разрешение на их осуществление, поддерживает ободрительную атмосферу, исполняет пожелания роженицы, обеспечивает полную конфиденциальность отношений.
Поддерживается чистота роженицы и ее окружения:
В родах обеспечивает ся подвижность роженицы:
Если роженица страдает от боли во время схваток или потуг, медицинским персонал проводит психологическую поддержку: ее успокаивают, рекомендуют сменить положение тела, поощряют активные движения, предлагают партнеру массажировать ей спину, держать ее руку и протирать лицо губкой между схватками, предлагают женщине придерживаться специальной техники дыхания (глубокий вдох и медленный выдох), что в большинстве случаев ослабляет ощущение боли Возможно использование для обезболивания родов музыки и ароматерапии эфирными маслами, а также других неинвазивных, нефармакологических методов купирования боли (душ, ванна, массаж).
Во второй период родов обеспечивается право женщины выбрать положение тела, которое является удобным для нее. Медицинский персонал принимает роды в чистых халатах, масках, очках и стерильных перчатках.
Во второй период родов ведется наблюдение за общим состоянием роженицы — гемодинамическими показателями (артериальное давление, пульс — каждые 10 мин), состоянием плода (контроль сердечной деятельности плода каждые 5 мин), продвижением головки плода по родовому каналу.
Если не произошло свое временное излитие околоплодных вол, в асептических условиях проводят амниотомию.
Ранняя фаза второго периода родов начинается полным раскрытием шейки матки и продолжается до появления спонтанных активных потуг или до опускания головки на тазовое дно. В ранней фазе не следует заставлять женщину тужиться, так как это приводит к утомлению роженицы, нарушению процесса внутреннего поворота головки плода, травмированию родовых путей, головки.
Поздняя (потужная) фаза второго периода родов начинается с момента появления спонтанных потуг и опускания головки на тазовое дно. Преимущество следует отдавать технике нерегулируемых физиологических потут, когда роженица самостоятельно делает несколько коротких спонтанных усилий без задержки дыхания. Также необходимо обеспечить ьозможность самостоятельною выбора положения роженицей, при этом учитывая, что положение на спине сопровождается увеличением частоты случаев нарушений состояния плода, чем положение стоя, сидя или на боку. Допустимая продолжительность второго периода родов у первородящей — до 2 ч, у повторнородящей — до 1 ч.
Важными понятиями второго периода являются:
В случаях осложненного течения родов (роды в тазовом предлежании, дисто- ция плечиков, наложение акушерских щипцов, вакуум-экстракция плода), дистресса плода, рубцовых изменений промежности показано рассечение промежности (эпизиотомия) под обезболиванием.
Существуют две тактики ведения третьего периода родов — активная и вьгж и- дательная.
С целью профилактики кровотечения рекомендуется активное ведение третьего периода родов, для чего в течение первой минуты после рождения плода внутримышечно вводят 10 ЕД окситодина (рис. 33). С первой последующей схваткой проводят контролируемую тракцию за щи овину с одновременной контртракцией матки. При этом одной рукой выполняется осторожное контролируемое потягивание за пуповину, а второй рукой, которая находится непосредственно над лобком, удерживается матка и несколько отводится от лона, то есть в противоположном направлении относительно контролируемой тракции.
Массаж дна матки через переднюю брюшную стенку родильницы осуществляется сразу после рождения последа. В дальнейшем пальпируют матку каждые 15 мин в течение 2 ч, чтобы быть уверенными в том, что матка не расслабилась, остается плотной. Женщине предлагается опорожнить мочевой пузырь. Катетеризация мочевого пузыря проводится по показаниям.
Выжидательная (физиологическая) тактика ведения третьего периода родов выбирается врачом в следующих случаях:
Акушерка после окончания пульсации пуповины, но не позже 1 мин после рождения ребенка., пережимает
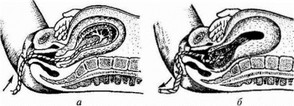
Рис. 34. Признак Кюсгнера—Чукалова:
а — плацента, которая не отделилась; б ~ плацента, которая отделилась
и пересекает пуповину. Проводится тщательное наблюдение за общим состоянием роженицы, признаками отделения плаценты, количеством кровяных выделений.
При появлении признаков отделения плаценты (признаки Шредера, Альфельда, Клейна, Кюстнера—Чукалова) необходимо предложить женщине поту- житься, что приведет к рождению последа.
Признак Шредера: если плацента отделилась или опустилась в нижний сегмент либо во влагалище, дно матки поднимается вверх и располагается выше и вправо от 1 гулка; матка приобретает форму песочных часов.
Признак Кюстнера—Чукалова: при надавливании ребром кисти руки на надлобковую область при отделившейся плаценте матка приподнимается вверх, пуповина же не втягивается во влагалище, а наоборот, еще больше выходит наружу (рис. 34).
Признак А,гъфельда: лигатура, наложенная на пуповину у половой щели роженицы, при отделившейся плаценте опускается на 8—10 см и ниже от вульварного кольца.
Признак Клейна: роженице предлагают гтотужиться. При отделившейся плаценте пуповина остается на месте; если же плацента еше не отделилась, то пуповина после потуг втягивается во влагалище.
Если при наличии признаков отделения плаценты после потуживания плацента не родилась, то можно выделить ее, используя наружные методы удаления отделившейся плаценты (способы Абуладзе и Креде—Лазаревича)
Способ Абуладзе: после опорожнения мочевого пузыря переднюю брюшную стенку захватывают обеими руками в складку таким образом, ¦ гтобы были плотно обхвачены пальцами обе прямые мышцы живота (рис. 35).
После этого роженице предлагают потужиться. Отделившийся послед при этом легко рождается благодаря устранению расхождения прямых мышц живота и значительному уменьшению объема брюшной полости.
Способ Креде—Лазаревича: после опорожнения мочевого пузыря приводят дно матки в срединное положение и производят легкое поглаживание матки в целях ее сокращения, но не массаж (рис. 36).
Обхватывают дно матки кистью руки так, чтобы ладонные поверхности чегы- рех ее пальцев располагались на задней стенке матки, ладонь — на самом дне
матки, а большой палец — на передней ее стенке. Одновременно надавливают на матку всей кистью в двух перекрещивающихся направлениях (пальцами — спереди назад, ладонью — сверху вниз) по направлению к лобку до тех пор, пока послед не родится из влагалища.
ГТри отсутствии признаков отделения плаценты на протяжен ии 30 м ин после рождения плода или наличии наружного кровотечения проводится ручное отделение и выделение последа.
В случае возникновения кровотечения ручное отделение и выделение последа должно быть проведено немедленно под адекватным обезболиванием.
После рождения последа убеждаются в том, что планента, оболочки плодного пузыря полностью удалены и матка сократилась.
Осмотр родовых путей после родов. Родовые пути очень осторожно осматривают при помощи тампонов. Рутинно осмотр родовых путей в зеркалах не проводится. Осмотр родовых путей после родов (с помощью вагинальных зеркал) выполняется только при наличии кровотечения, после оперативных вагинальных родов, стремительных родов, родов вне акушерского стационара.
Ранний послеродовый период предусматривает возобновление целое ги промежности после проведенной эпизиотомии непрерывными или отдельными швами полигликолевой нитью, наблюдение за общим состоянием матери, сократительной функцией матки и количеством кровяных выделений каждые 15 мин в течение 2 ч после родов в родильном зале и в следующие 2 ч в послеродовой палате.
Использование пузыря со льдом на низ живота в ранний послеродовый период нс рекомендуется.
В случае удовлетворительного состояния новорожденного (околоплодные воды чистые; ребенок дышит или кончит, кожа розового цвета, мышечный тонус удовлетворительный) рутинное отсасывание слизи из носа и рта новорожденно го, зондирование желудка не проводятся. При необходимости проводят удаление слизи из ротовой полости стерильной одноразовой 1рушей или электроотсосом.
Сразу после рождения ребенка (до пересечения пуповины) акушерка обсушивает тело и голову ребенка стерильными, сухими, ранее подогретыми пелен
ками, выкладывает его на живот матери и заканчивает обсушивать, надевает шапочку и носочки, накрывает чистой, подогретой заранее пеленкой и накрывает обоих одеялом для обеспечения условий «тепловой цепочки».
Контакт «кожа к коже» длится не менее 2 ч, при условии удовлетворительного состояния матери и новорожденного. После окончания контакга «кожа к коже» акушерка перекладывает ребенка на согретый пеленальный столик, выполняет обрабода и клеммирование пуповины, измеряет длину тела, окружность головы и грудной клетки, взвешивает. Новорожденного к моменгу перевода матери из родильного зала не выносят.
Оценку состояния новорожденного по шкале Ангар осуществляют на 1-й и
В течение первых 30 мин новорожденному измеряют температуру тела, показатели записывают в карту развития новорожденного.
Всем новорожденным в течение первого часа жизни проводят профилактику офтальмии с использованием 0,5 % еритримтшиновой или 1 % тетрацик Пановой мази согласно инструкции по применению (однократно).
Первый момент — вс гавление и сгибание головки. В результате сгибания головки при заднем виде (малый родничок обращен к крестцу) проводящей точкой становится середина стреловидного шва, головка пролвигается по родовому каналу средним косым размером.
Второй момент — внутренний поворот юловки плода начинается при переходе ее из плоскости широкой части в узкую и заканчивается в плоскости выхода.
В 10-101

Рис. 26. Механизм родов при заднем виде затылочного предлежания:
а — первый момент — сгибание головки; б — второй момент — внутренний поворот юловки; в — третий
момент — дополнительное сгибание головки
При этом стреловидный шов поворачивается из косого (правого или левого) размера в прямой размер выхода Большой родничок устанавливается под лоном, а малый — обращен к крестцу.
Третий момент — дополнительное усиленное стибание головки плода. После завершения поворота головка подходит под лонное сочленение передней частью большого родничка (на границе передней волосистой части и кожи), упирается в нижний край симфиза. Образуется первая точка фиксации После этого головка усиленно сгибается, чтобы затылочная часть опустилась как можно ниже.
Четвертый момент — разгибание головки. После рождения теменных бугров и части лобика образуется вторая точка фиксации между подзатылочной ямкой и верхушкой копчика, вокруг которой происходит разгибание головки. Рождается остальная часть лобика и лицо плода, обрушенное к симфизу. Таким образом, головка рождается лицом из-под симфиза, она прорезывается немного большей окружностью, чем окружность малого косого размера — средним косым размером (33—34 см).
Пятый момент — внутренний поворот плечиков и наружный поворот головки. Не отличается от четвертого момента биомеханизма родов при переднем виде затылочного предлежания.
Конфш урация головки при заднем виде затылочного предлежания долихоце- фаличная.
Особенности течения родов при заднем виде затылочного предлежания: большая продолжительность родового акта, чем при переднем виде; большая затрата родовых сил для чрезмерного сгибания головки; чаще всего возникают разрывы промежности, вторичная слабость родовой деятельности, гипоксия плода и т. п.
Выделяют гри периода родов. Первый период связан с раскрытием шейки матки и имеет две фазы: латентную, активную — и заканчивается полным раскрытием шейки мат юг (10 см).


Рис. 27. Шейка матки перворожающей:
а — до начала родов; о — начало периода раскрытия шеики матки (укорочение шейки матки); в — первый период родов (сглаживание шейки матки); г — конец первого периода родов — полное раскрытие маточного зеьа; / — перешеек матки, 2 — канал шейки матки; 3 — наружный зев канала шейки матки
Раскрытие шейки ма гки осуществляется за счет сокращения (контракции) и смещения (ретракции) относительно друг друга мышечных воликон тела и дна матки, а также за счет растяжения (дистракции) мышц шейки и частично мышц нижнего сегмента матки.
Раскрытие шейки матки у перво- и повторнорожаюших происходит по разному.
У перворожающих вначале раскрывается перешеек матки, что приводит к укорочению и сглаживанию шейки матки и последним раскрывается маточный зев (рис. 27).
У повторнорожающих к моменту родов, чаще всего, канал шейки матки раскрыт на 2—3 см (как результат растяжения канала шейки матки в предыдущих родах). Поэтому сглаживание шейки мягки и ее раскрытие происходят одновременно (рис. 28).
Первый период родов делится на две последовательные фазы — латентную и активную.
Латентная (скрытая) фаза — промежуток времени от начала регулярной родовой деятельности до полного сглаж ивания шейки матки с раскрытием до 3 см. Скорость раскрытия шейки матки — не менее (или более) 1 см/ч. Опускание головки плода в эту фазу щ юисходит до 8 ч у первородящих и 4—5 ч у повторнородящих.
Если же через 8 ч наблюдения сохраняются периодические сокращения матки, а раскрытие шейки матки остается менее 3 см, то следует оценить наличие структурных изменений шейки матки. В случае, если состояние плода и рожени-

Рис. 28. Шейка матки при повторных родах:
а — начало периода раскрытия шейки матки; б — одновременное раскрытие перешейка и шейки матки; в — полное раскрытие шейки магки 1 — внутренний зев канала шейки матки; 2 — наружный зев канала шей ки матки
цы остается нормальным, а структурные изменения шейки матки отсутствуют, следует сделать вывод о ложных родах. Если происходят структурные изменения шейки матки (размягчение, сглаживание, раскрытие), то оценивают степень зрелости шейки матки по шкале Бишопа (табл. 23).
ТАБЛИЦА 23
Оценка степени зрелости шейки матки по шкале Бишопа
|
Признак |
Баллы |
||
|
0 |
1 |
2 |
|
|
Положение шейки |
Кзади |
Кпереди |
Срединное |
|
Длина шейки (см) |
gt;2 |
1-2 |
1 lt; |
|
Консистенция шейки матки |
Плотная |
Размягченная |
Мягкая |
|
Состояние наружного зева (см) |
Закрытый |
Открытый на 1 см |
Открытый на gt; 2 см |
|
Место нахождения предлежащей части плода |
Подвижная над входом в малый таз |
Прижата ко входу в малый таз |
Прижата кии фиксирована во входе в малый таз |
Различают следующие понятия: шейка матки незрелая (0—2 балла), недостаточно зрелая (3—5 баллов) или зрелая (gt;6 баллов).
Раскрытие шейки матки на 3 см и более свидетельствует о переходе в активную фазу первого периода родов.
При вставлении головки в плоскость входа в малый таз образуется внутренний пояс прилегания (соприкосновения), разделяющий околоплодные воды на передние и задние (рис. 29).
При этом околоплодный пузырь вместе с передними околоплодными водами оказывает давление на область маточного зева. В дальнейшем плодный пузьгоъ, вдавливаясь в канал шейки матки, ющает дополнительнуто роль (кроме схваток) в раскрытии маточного зева. При нормальном течении родов плодный пузырь разрывается при раскрытии маточного зева более чем на 6—7 см — своевремен-
ное излитие околоплодных вод. Если околоплодные воды изливаются до начала раскрытия шейки матки, говорят о поеждевременном их излитии. Излитие вод до раскрытия шейки матки на 5 см называют ранним.
 Активная фаза — раскрытие шейки матки от 3—
Активная фаза — раскрытие шейки матки от 3—
4 см включительно до 10 см. Минимальная скорость раскрытия шейки матки в активной фазе составляет не менее 1 см/час. Обычно скорость раскрытия у женщин, рожающих повторно или в третий раз больше, чем у рожающих впервые.
Активная фаза делится в свою очередь на три подфазы:
- Подфаза ускорения у первородящих продолжается до 2 ч, у повторнородящих — до 1 ч.
- Подфаза максимального подъема длится столько же часов соответственно.
- Подфаза замедлен ия у первородящих продолжается 1—2 ч, у повторнородящих — 0,5—1 ч. Замедление в конце первого периода родов объясняется сползанием шей ки матки с головки продвигающегося плода.
Второй период родов характеризируется полным раскрытием, наличием потуг и заканчивается рождением ребенка.
Третий период родов начинается с момента рождения ребенка и заканчивается изгнанием плаценты.
Наблюдение за состоянием роженицы в первый период родов включает рутинные процедуры, которые акушер-i инеколог заносит в партограмму. Оценивают состояние плода:
- подсчитывают ЧСС плода в т ечении 1 мин каждые 30 мин в течение латентной фазы и каждые 15 мин в течение активной фазы — эти показатели заносят в партограмму, а каждые 5 мин в течение второго периода родов. Для своевременной диагностики гипоксии плода используют двукратную аускультацию (до и после схватки или потуг);
- если ЧСС плода менее 110 или более 170 в 1 мин, это расценивают как начало развития дистресса плода.
Оценивают общее состояние матери:
- измеряют температуру тела (каждые 4 ч); определяют параметры пульса (каждые 2 ч); артериального давления (каждые 2 ч); количество мочи (каждые 4 ч);
- определяют уровень белка и ацетона по показаниям;
- периодически оценивают характер дыхания Эффективность родовой деятельности определяют по:
- частоте, длительности и интенсивности схваток (ежечасно в латентной фазе и каждые 30 мин в активной);
- данным внутреннего акушерского исследования (каждые 4 ч);
- уровню опускания головки плода при проведении наружного и внутреннего акушерского обследования.

Рис. 30. Разнообразные положения рожевиг в первый период родов
Если произошел разрыв плодного пузыря, обращали внимание на цвет околоплодных вод:
- наличие густого мекония свидетельствует о необходимости тщательного наблюдения и возможного вмешательства для оказания помощи в случае дистресса плода;
- отсутствие вытекания жидкости после разрыва плодного пузыря указывает на уменьшение объема амниотической жидкости, что может быть связано с дистрессом плода.
Во время родов обеспечивается психологическая поддержка беременной мужем, ближайшими род ственниками или избранным ею партнером.
Медицинский персонал объясняет роженице необходимость выполнения процедур и манипуляций, получает разрешение на их осуществление, поддерживает ободрительную атмосферу, исполняет пожелания роженицы, обеспечивает полную конфиденциальность отношений.
Поддерживается чистота роженицы и ее окружения:
- поощряется самостоятельное принятие ванны или душа роженицей в начале родов;
- перед каждым влагалищным обследованием наружные половые органы и промежность роженицы обрабатываются антисептиком, после чего врач тщательным образом моет руки, надевает стерильные резиновые одноразовые перчатки и производит влагалищное обследование.
В родах обеспечивает ся подвижность роженицы:
- роженицу привлекают к активному поведению и свободному перемещению во время родов;
- помогают выбрать удобное для нее положение тела в родах (рис. 30). Поощряется прием женщиной еды и жидкости по ее желанию. Прием небольшого количества питательной жидкости возобновляет физические силы роженицы.
Если роженица страдает от боли во время схваток или потуг, медицинским персонал проводит психологическую поддержку: ее успокаивают, рекомендуют сменить положение тела, поощряют активные движения, предлагают партнеру массажировать ей спину, держать ее руку и протирать лицо губкой между схватками, предлагают женщине придерживаться специальной техники дыхания (глубокий вдох и медленный выдох), что в большинстве случаев ослабляет ощущение боли Возможно использование для обезболивания родов музыки и ароматерапии эфирными маслами, а также других неинвазивных, нефармакологических методов купирования боли (душ, ванна, массаж).
Во второй период родов обеспечивается право женщины выбрать положение тела, которое является удобным для нее. Медицинский персонал принимает роды в чистых халатах, масках, очках и стерильных перчатках.
Во второй период родов ведется наблюдение за общим состоянием роженицы — гемодинамическими показателями (артериальное давление, пульс — каждые 10 мин), состоянием плода (контроль сердечной деятельности плода каждые 5 мин), продвижением головки плода по родовому каналу.
Если не произошло свое временное излитие околоплодных вол, в асептических условиях проводят амниотомию.
Ранняя фаза второго периода родов начинается полным раскрытием шейки матки и продолжается до появления спонтанных активных потуг или до опускания головки на тазовое дно. В ранней фазе не следует заставлять женщину тужиться, так как это приводит к утомлению роженицы, нарушению процесса внутреннего поворота головки плода, травмированию родовых путей, головки.
Поздняя (потужная) фаза второго периода родов начинается с момента появления спонтанных потуг и опускания головки на тазовое дно. Преимущество следует отдавать технике нерегулируемых физиологических потут, когда роженица самостоятельно делает несколько коротких спонтанных усилий без задержки дыхания. Также необходимо обеспечить ьозможность самостоятельною выбора положения роженицей, при этом учитывая, что положение на спине сопровождается увеличением частоты случаев нарушений состояния плода, чем положение стоя, сидя или на боку. Допустимая продолжительность второго периода родов у первородящей — до 2 ч, у повторнородящей — до 1 ч.
Важными понятиями второго периода являются:
- врезывание головки — поя вление головки из вульварного кольца только во время потуги (рис. 31);
- прорезывание головки — головка сохраняет положение в вульварном кольце после прекращения потуги (рис. 32).
В случаях осложненного течения родов (роды в тазовом предлежании, дисто- ция плечиков, наложение акушерских щипцов, вакуум-экстракция плода), дистресса плода, рубцовых изменений промежности показано рассечение промежности (эпизиотомия) под обезболиванием.
Существуют две тактики ведения третьего периода родов — активная и вьгж и- дательная.
С целью профилактики кровотечения рекомендуется активное ведение третьего периода родов, для чего в течение первой минуты после рождения плода внутримышечно вводят 10 ЕД окситодина (рис. 33). С первой последующей схваткой проводят контролируемую тракцию за щи овину с одновременной контртракцией матки. При этом одной рукой выполняется осторожное контролируемое потягивание за пуповину, а второй рукой, которая находится непосредственно над лобком, удерживается матка и несколько отводится от лона, то есть в противоположном направлении относительно контролируемой тракции.
Массаж дна матки через переднюю брюшную стенку родильницы осуществляется сразу после рождения последа. В дальнейшем пальпируют матку каждые 15 мин в течение 2 ч, чтобы быть уверенными в том, что матка не расслабилась, остается плотной. Женщине предлагается опорожнить мочевой пузырь. Катетеризация мочевого пузыря проводится по показаниям.
Выжидательная (физиологическая) тактика ведения третьего периода родов выбирается врачом в следующих случаях:
-
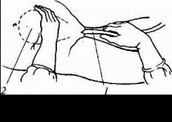

роженица не дала проинформированного письменного согласия относительно активной тактики ведения третьего периода родов; - отсутствие по каким-либо причинам утеротонических средств (оксито- цина и эргометрина);
- наличие только эргометрина, но имеются противопоказания к его использованию (гипертензивные состояния).
Акушерка после окончания пульсации пуповины, но не позже 1 мин после рождения ребенка., пережимает

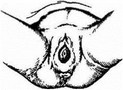
Рис. 34. Признак Кюсгнера—Чукалова:
а — плацента, которая не отделилась; б ~ плацента, которая отделилась
и пересекает пуповину. Проводится тщательное наблюдение за общим состоянием роженицы, признаками отделения плаценты, количеством кровяных выделений.
При появлении признаков отделения плаценты (признаки Шредера, Альфельда, Клейна, Кюстнера—Чукалова) необходимо предложить женщине поту- житься, что приведет к рождению последа.
Признак Шредера: если плацента отделилась или опустилась в нижний сегмент либо во влагалище, дно матки поднимается вверх и располагается выше и вправо от 1 гулка; матка приобретает форму песочных часов.
Признак Кюстнера—Чукалова: при надавливании ребром кисти руки на надлобковую область при отделившейся плаценте матка приподнимается вверх, пуповина же не втягивается во влагалище, а наоборот, еще больше выходит наружу (рис. 34).
Признак А,гъфельда: лигатура, наложенная на пуповину у половой щели роженицы, при отделившейся плаценте опускается на 8—10 см и ниже от вульварного кольца.
Признак Клейна: роженице предлагают гтотужиться. При отделившейся плаценте пуповина остается на месте; если же плацента еше не отделилась, то пуповина после потуг втягивается во влагалище.
Если при наличии признаков отделения плаценты после потуживания плацента не родилась, то можно выделить ее, используя наружные методы удаления отделившейся плаценты (способы Абуладзе и Креде—Лазаревича)
Способ Абуладзе: после опорожнения мочевого пузыря переднюю брюшную стенку захватывают обеими руками в складку таким образом, ¦ гтобы были плотно обхвачены пальцами обе прямые мышцы живота (рис. 35).
После этого роженице предлагают потужиться. Отделившийся послед при этом легко рождается благодаря устранению расхождения прямых мышц живота и значительному уменьшению объема брюшной полости.
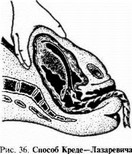
Способ Креде—Лазаревича: после опорожнения мочевого пузыря приводят дно матки в срединное положение и производят легкое поглаживание матки в целях ее сокращения, но не массаж (рис. 36).
Обхватывают дно матки кистью руки так, чтобы ладонные поверхности чегы- рех ее пальцев располагались на задней стенке матки, ладонь — на самом дне


матки, а большой палец — на передней ее стенке. Одновременно надавливают на матку всей кистью в двух перекрещивающихся направлениях (пальцами — спереди назад, ладонью — сверху вниз) по направлению к лобку до тех пор, пока послед не родится из влагалища.
ГТри отсутствии признаков отделения плаценты на протяжен ии 30 м ин после рождения плода или наличии наружного кровотечения проводится ручное отделение и выделение последа.
В случае возникновения кровотечения ручное отделение и выделение последа должно быть проведено немедленно под адекватным обезболиванием.
После рождения последа убеждаются в том, что планента, оболочки плодного пузыря полностью удалены и матка сократилась.
Осмотр родовых путей после родов. Родовые пути очень осторожно осматривают при помощи тампонов. Рутинно осмотр родовых путей в зеркалах не проводится. Осмотр родовых путей после родов (с помощью вагинальных зеркал) выполняется только при наличии кровотечения, после оперативных вагинальных родов, стремительных родов, родов вне акушерского стационара.
Ранний послеродовый период предусматривает возобновление целое ги промежности после проведенной эпизиотомии непрерывными или отдельными швами полигликолевой нитью, наблюдение за общим состоянием матери, сократительной функцией матки и количеством кровяных выделений каждые 15 мин в течение 2 ч после родов в родильном зале и в следующие 2 ч в послеродовой палате.
Использование пузыря со льдом на низ живота в ранний послеродовый период нс рекомендуется.
В случае удовлетворительного состояния новорожденного (околоплодные воды чистые; ребенок дышит или кончит, кожа розового цвета, мышечный тонус удовлетворительный) рутинное отсасывание слизи из носа и рта новорожденно го, зондирование желудка не проводятся. При необходимости проводят удаление слизи из ротовой полости стерильной одноразовой 1рушей или электроотсосом.
Сразу после рождения ребенка (до пересечения пуповины) акушерка обсушивает тело и голову ребенка стерильными, сухими, ранее подогретыми пелен
ками, выкладывает его на живот матери и заканчивает обсушивать, надевает шапочку и носочки, накрывает чистой, подогретой заранее пеленкой и накрывает обоих одеялом для обеспечения условий «тепловой цепочки».
Контакт «кожа к коже» длится не менее 2 ч, при условии удовлетворительного состояния матери и новорожденного. После окончания контакга «кожа к коже» акушерка перекладывает ребенка на согретый пеленальный столик, выполняет обрабода и клеммирование пуповины, измеряет длину тела, окружность головы и грудной клетки, взвешивает. Новорожденного к моменгу перевода матери из родильного зала не выносят.
Оценку состояния новорожденного по шкале Ангар осуществляют на 1-й и
- й минутах, а также обеспечивают поддержку нормальной температуры его тела.
В течение первых 30 мин новорожденному измеряют температуру тела, показатели записывают в карту развития новорожденного.
Всем новорожденным в течение первого часа жизни проводят профилактику офтальмии с использованием 0,5 % еритримтшиновой или 1 % тетрацик Пановой мази согласно инструкции по применению (однократно).
