Среди аномалий развития полового члена у детей наиболее распространены врожденный фимоз, короткая уздечка полового члена и скрытый половой член. Крайне редко встречаются удвоенный половой член, эктопия и отсутствие полового члена (см. гл. «Пороки развития мочеиспускательного канала»).
Врожденный фимоз и осложнения (парафимоз, баланопостит)
Этиология. Головка полового члена и крайняя плоть развиваются из одних и тех же тканей. Крайняя плоть возникает в виде складки кожи в основании головки полового члена и растет, выдвигаясь над этим основанием, более интенсивно с дорсальной стороны. К 5 мес гестации происходит слияние многослойного чешуйчато1 о эпителия головки с эпителием развивающейся крайней плоти. Затем клетки чешуйчатого эпителия подвергаются дегенерации и десквамации. Продукты распада клеток, скапливаясь, способствуют образованию щелей между головкой полового члена и крайней плотью вскоре после рождения ребенка. Далее эти щели медленно увеличиваются, создавая препуциа льный мешок, он постепенно отделяется от головки. Там, где этот процесс не завершился, видно скопление крупинок белесовато-желтого цвета (неонатальная с.мегма).
Клиника. При врожденном фимозе сужено отверстие крайней плот и обнажить головку полового члена не удается. Такое сужение у многих мальчиков первых лег жизни обусловлено эпителиальными соединениями внутренней поверхности препуциального мешка и головки полового члена. Часто у них обнаруживается удлиненный и гипертрофированный препуциальный мешок. Это так называемый физиологический фимоз. Головка полового члена открывается лишь у 4% новорожденных, к 6 мес — у 25%, к 1 году — у 50%, в возрасте 4 лет — у 90% (Ашкрафт К.У,7 1999). При отсутствии воспалительного процесса (баланопостита) к 3-6 годам постепенно происходит полное раскрытие крайней плоти.
Однако достаточно часто у детей с физиологическим фимозом возникает покраснение конечного отдела препуциального метка, ребенок жалуется на боли при мочеиспускании, в момент мочеиспускания расширяется крайняя плоть в связи с попаданием в нее мочи. Вследствие болезненности пациент иногда задерживает мочу, струя мочи узкая. Ребенок порой дотрагивается руками до полового члена из-за ощущения дискомфорта, прибегая впоследствии к мастурбации. иногда возникает спонтанная эрекция.
При частых воспалениях (баланопостит) постепенно происходит рубцевание отверстия препуциального мешка с организацией рубцового фимоза различной выраженности.
Лечение. Необходимо дифференцировать физиологический и рубцовый фимоз. При физиологическом фимозе у ребенка старше
- 4 лет во избежание возникновения в последующем осложнений целесообразно (с согласия родителей) расширение отверстия крайней плоти бескровным методом. Под местной анестезией (катеджель с лидокаином) осторожно оттягивают наружный листок препуциального мешка. Между ним и головкой полового члена проводят зонд до венца головки и медленным движением по часовой стрелке разделяют спайки (синехии) между головкой полового члена и внутренним листком препуциального мешка.
После выполнения этой манипуляции расширяют физиологическое сужение отверстия препуциального мешка с помощью зажима Кохера или сосудистого глазного зажима. Раскрытием браншей зажима под анестезией относительно легко удается расширить это отверстие. Обнаженную головку полового члена смазывают стерильным вазелином или 5-10% синтомидиновой мазью и закрывают сдвиганием препуциального мешка. Во избежание рецидива спаек необходимо в течение не менее 1 мес (2 раза в сутки) проводить туалет головки полового члена. В прокипяченный стакан наливают кипяченую воду (50-60 °С) с добавлением перманганата калия (слабо-розовый цвет) или мыльную воду (детское мыло). В стакан погружают половой член и полностью раскрывают его головку на 5-10 мин. Затем головку смазывают вазелиновым маслом или антисептической мазью и закрывают.
В зависимости от выраженности стеноза отверстия препуциального мешка и синехий в 1-е сутки после манипз'ляции возможно возникновение отека стенок препуциального мешка и головки полового члена. В связи с этим в первые 3-4 сут после манипуляции при выраженном отеке при проведении туалета нецелесообразно прибегать к полному раскрытию головки полового члена. Это делают только после ликвидации отека. Отдельные клиницисты рекомендуют поэтапное раскрытие головки в течение нескольких месяцев (Рудин Ю.З., 2007) (рис. 20.1 а, б).
Этот бескровный метод можно применить и при нерезко выраженном (не по всей окружности отверстия препуциального мешка) рубцовом фимозе (предварительно проводят местную противовоспалительную терапию).
Рис. 20.1. а — физиологический фимоз у ребенка 1,5 лет; б — после консервативного лечения
При выраженном рубцовом фимозе и неэффективности бескровного расширения отверстия препуциального мешка рекомендуется оперативное вмешательство — круговое иссечение крайней плоти (рис. 20,2 а, б). Между головкой полового члена и крайней плотью по дорсальной поверхности вводят желобоватый зонд. Зажимами захватывают и натягивают крайнюю плоть. По зонду рассекают оба листка крайней плоти до венечной борозды и далее отсекают препу- циальный мешок, сохраняя уздечку и кайму крайней плоти из обоих листков вокруг шейки головки шириной до 0,5-0,6 см. В области уздечки накладывают П-обраяный шов, а оба листка крайней плоти сшивают узловыми кстгутовыми швами, концы которых используют для завязывания марлевого валика вокруг раны. В последние годы
Рис. 20.2. а — рубцовый фимоз; б — после иссечения крайней плоти
для кругового иссечения крайней плоти предлагают использовать лазерный луч (Ахмедов Н.А., 1997; Qolpel Metall, 1998).
Фимоз может осложняться парафимозом.
Парафимоз — воспалительный процесс содержимого препуциаль- ного мешка, это осложнение врожденного или приобретенного фимоза. Ребенок жалуется на боль в области головки и крайней плоти. При осмотре отмечают гиперемию кожи препуциалъного мешка (бала- пит).
Оттянуть крайнюю плот ь за головку не удается. После ущемления возникает отек головки и кожи полового члена, отмечаются сильная боль и затруднение мочеиспускания. При запоздалой помощи может развиться некроз тканей Основной вид лечения баланита: теплые ванночки с антисептическими препаратами, смазывание кожи антисептическими мазями. К круговому иссечению крайней плоти в условиях острого баланита прибегают крайне редко. По ликвидации баланита необходимо консервативное или оперативное лечение фимоза.
При сохранении нормальной окраски кожи и головки полового члена несмотря на их отек при парафимозе возможна ликвидация этого состояния бескровным методом: головку полового члена смазывают вазелином и пытаются вправить головку через ущемляющее кольцо с одновременным натягиванием на нее крайней плоти.
При неэффективности бескровного метода в редких случаях производят рассечение ущемляющего кольца.
Короткая уздечка полового члена — укорочение вертикальной складки крайней плоти, соединяющейся с головкой полового члена но его задней поверхности. Вследствие этого укорочения сдвинуть
полностью крайнюю плоть с головки члена не удается: головка полового члена согнута. При эрекции возникает боль.
Лечение оперативное: рассекают уздечку в продольном направлении, далее свободно перемещают крайнюю плоть и в этом положении накладывают на уздечку в поперечном направлении узловые кетгу- товые швы
Скрытый половой член — половой член нормального размера (в соответствии с возрастом ребенка), погруженный в окружающие ткани. Внешне половой член выглядит уменьшенным. Мошонка развита нормально.

Распространенность этого порока не уточнена, так как родители пациентов редко обращаются к урологам, полагая, что к половому периоду размеры полового члена увеличатся.
 Диагностика. Необходима дифференциальная диагностика с другими пороками развития полового члена, прежде всего с микрофаллосом в результате эндокринных и конституциональных нарушений (рис. 20.3). Визуально малый размер полового члена нередко обусловлен водянкой оболочек яичка или паховой грыжей, при которых кожа полового члена смещается дистально
Диагностика. Необходима дифференциальная диагностика с другими пороками развития полового члена, прежде всего с микрофаллосом в результате эндокринных и конституциональных нарушений (рис. 20.3). Визуально малый размер полового члена нередко обусловлен водянкой оболочек яичка или паховой грыжей, при которых кожа полового члена смещается дистально
Рис. 20.3 a-в. Членомошоночкая складка «парус» полового члена (по Ю,3, Рудину)
из-за механического растяжения и фиксации. Размеры кавернозных тел у этих пациентов соответствуют возрастной норме
Длину полового члена измеряют от корня полового члена до верхушки его головки. Необходимо надавить на подкожную жировую клетчатку и вывести из нее половой член.
Возрастная динамика длины полового члена у детей представлена в табл. 22 (по Э.П. Касаткиной). [II]
Таблица 22
Длина полоного члена у здоровых детей (по Э.П. Касаткиной)
|
Возраст, годы |
В покое, см |
При растяжении, см |
|
2 |
4,7±0,8 |
|
|
3 |
5,1 ±0,9 |
|
|
4 |
5,5±0,9 |
|
|
5 |
5,7+0,9 |
|
|
6 |
6,0±0,9 |
|
|
7 |
6,110,9 |
|
|
8 |
6,2±1,0 |
|
|
9 |
6,3+1,0 |
|
|
10 |
6,4±1,0 |
«о 1 о еп |
|
11 |
6,411,1 |
10-11 |
|
12 |
7,ЗйЫ,6 |
10,5-11,5 |
|
13 |
9,111,6 |
12-14 |
|
14 |
10,411,6 |
13-15 |
|
15 |
11,211,6 |
13,5-16 |
|
16 |
11,711,8 |
14-17,5 |
Лечение данной аномалии только оперативное. При утопленном скрытом половом члене производят удлинение висячей части полового члена путем выведения кавернозных тел из окружающих тканей с их фиксацией (рис. 20.4 a-в). При перепончатом виде Z-образным разрезом рассекают кожную складку в продольном направлении в пено-скротальном углу. При пеноскротальной транспозиции полового члена вокруг его основания у корня мошонки производят разрез для максимального выделения кавернозных тел (рис. 20.5 а-г).
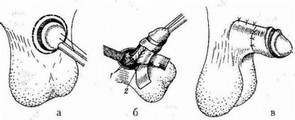
Рис. 20.4. Методика операции при скрытом половом члене (по Ю.З. Рудину), а — линия разреза; б — формирование мошоночного лоскута; в — окончание операции
Эктопия полового члена. У детей с этой аномалией обнаруживается раздвоение мошонки. Позади нее располагается небольшой по размеру половой член.
Лечение оперативное — перемещение полового члена в анатомическое место.
Удвоение полового плена может быть полным или неполным. Половой член имеет общий кожный покров или изолированный для каждого пениса (рис. 20.6 а, б).
Лечение оперативное. Удаление пениса с недоразвитыми кавернозными телами.
Врожденное отсутствие полового члена или его готовки — крайне редкий вид порока развития. По косметическим показаниям пластическая операция выполняется не раньше подросткового возраста.
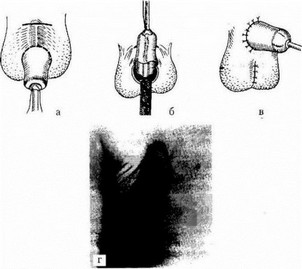
Рис. 20.5. Операция при пеноскротальной транспозиции, а — линии разреза кожи; б — выведение кавернозных тел из тканей мошонки; в — окончание операции (по Ю.З. Рудину); г — результат через год
Пороки развития яичка
Сред Vi аномалий развития яичка у детей наиболее распространены крипторхизм, варикоцеле и сообщающаяся водянка оболочек яичка. Значительно реже встречаются гипоплазия яичка, полиор- хизм,синорхизм и анорхизм.
Крипторхизм (греч. kryptos — скрытый, orchis —яичко) — аномалия развития, при которой одно или оба яичка во внутриутробном периоде не опустились р мошонку, а задержались на месте нижнего полюса первичной почки, в брюшной полости или в паховом канале. Это системная аномалия с нарушением не только перемещения яичка в мошонку, но и всей эндокринной системы (гипогонадизм, расстройство сперматогенеза, бесплодие и т,д.).
Распространенность. Аномалия положения яичка отмечается у 1,1-5% у новорожденных (Пугачев А.Г., Фельдман А.М., 1979 Ерохин А.П., Воложин С.И., 1995; и др.). В последние годы увеличивается число детей с крипгорхизмом Яичко у плода располагается в брюшной полости возле почки. К концу 3-го месяца гестации яичко от нижнего полюса первичной почки мигрирует к области глубокого пахового кольца. В последующем оно смещается кверх}', а к 5 мес гестации вновь опускается вниз и лежит вблизи глубокого пахового кольца К 7-8 мсс гестации яичко проходит паховый канал и располагается уже у входа в мошонку, а к 9 мес достигает дна мошонки. Иногда это происходит на протяжении l-ro месяца после рождения ребенка (у 20% недоношенных; Ерохин А.П,, Воложин С.И., 1995).
Направляющий тяж (qubernaculiim Hunteri) формируется раньше начала миграции яичка через паховый канал и подготавливает путь для низведения яичка в мошонку. После окончания его перемещения направляющий тяж превращается в мошоночную связку.
Этиология и патогенез. Становление взглядов на этиологию и патогенез крииторхизма тесно связаио с развитием представлений об эмбриогенезе семенников и механизме их опускания в мошонку. Под влиянием работ J. Hunter и его последователей получила распространение механическая теория возникновения крипторхизма, в основе которой лежало представление о том, что задержка опущения одного или двух яичек обусловлена нарушением взаимодействия развивающихся яичек с окружающими тканями (недостаточное развитие и неправильное направление влагалищного отростка брюшины и пахового канала, неправильное прикрепление направляющей связки, многочисленные фиброзные спайки, фиксирующие семейной канатик и яичко к окружающим тканям, коооткая яичковая артерия н т.д.), вследствие чего нарушается опускание яичек в мошонку- Эта гипотеза имела наибольшее распространение в конце Х1Х-начале XX в.
Бурное развитие экспериментальной и клинической эндокринологии в начале XX в., выяснение корреляций между половыми железами и гипофизом, обнаружение в нижнем мозговом придатке гормонов, регулирующих функции семенников (гонадотропинов), привели к появлению эндокринной гипотезы крииторхизма. В ее основе лежит представление о том, что причиной задержки опускания яичек в мошонку является их неспособность отвечать на стимулы, исходящие от гипофиза. Сторонники этой теории обнаружили атрофические изменения в генеративном и эндокринном аппарате яичек у детей с крииторхизмом (Мирлес Ю.Д., 1963; Тарасов Н.И., 1965). *
О роли эндокринопатий в патогенезе крипторхизма свидетельствуют и сочетание этого порока с другими эндокринно обусловленными аномалиями (гинекомастия, инфантилизм, гипоплазия и т.д.), положительные результаты гормонотерапии крипторхизма. Представление о крипторхизме как дисэмбриональной эндокрино- патии получило особенно большое распространение в последние 30 лет (Васюкова Е.Л., 1972; Юпда И.Ф,, Имшенцкас Л.П., 1972; Лапшин В.Ф., 1974; и др.).
Все больше эндокринологов приводят убедительные данные о том, что тестостерон и дигидротестостсрон ответственны за оформление мужского морфотипа и обеспечение миграции яичек в мошонку (Petit R et al., 1976).
Обнаруживаемые иногда во время оперативных вмешательств фиброзные тяжи, сращение в брюшной полости и паховом канале между неопустившимся яичком и окружающими его тканями сторонники эндокринной теории рассматривают как следствие крипторхизма.
Внедрение в клиническую практику методов генетического обследования пациентов с крипторхизмом позволило высказать предположение о генетической основе этой патологии. Указывают на частое сочетание крипторхизма с другими заболеваниями, в основе которых лежат нарушения генетического аппарата. Однако эти данные косвенно относятся к эндокринной теории происхождения крипторхизма. Не исключено, что при редких генетических аномалиях крипторхиэм развивается вторично вследствие диеэмбриональных нарушений гипоталамо-гипофизарной системы (Czeirel A. et al., 1991).
. По данным А В. Люлько, Э.Г. Топка (1992), у 19,8% детей при редких генетических аномалиях крипторхизм развивается вторично вследствие эмбриона мьных нарушений этой системы.
В качестве возможной причины крипторхизма ряд клиницистов рассматривают увеличение внутрнбрюшного давления и количества эндрогеиов. Эти причины явились основными в возникновении крипторхизма при синдроме Prune-Belly, экстрсфии мочевого пузыря и т.д, (Георгиу Н.Г., 1970; Долецкий СФ. 1975; Куш Н.Л„ 1978; Окулов Л. Б., 1984; и др.). В пользу приведенных выше взглядов свидетельствуют:
- эндокринные нарушения у пациентов с крипторхизмом;
- феминизация детей, особенно с двусторонним крипторхизмом;
- сочетание крипторхизма с другими аномалиями развития;
- положительные результаты гормональной терапии;
- большое количество гонадотропных гормонов в моче беременных в период миграции яичка у эмбриона.
Таким образом, в настоящее время нарушение миграции яичка в мошонку можно объяснить:
•эндокринными нарушениями (гипоталамо-гигюфизарные нарушения у плода, недостаточность материнских гонадотропинов на последнем этапе беременности, дефект синтеза тестостерона яичками плода);
- генетическими факторами (синдром Клайнфелтера-Лоренса- Муна-Барде-Бидля, Прадера-Вилла, мужской вариант синдрома Тернера и др.);
- механическими факторами (узкий паховый канал, укорочение яичковой артерии, семенного канатика и т.д.) (Жуковский М.А., 1989; и др.), нарушениями внутрнбрюшного давления (Долецкий С.Я., 1975).
Классификация. В зарубежной литературе отдельные клиницисты предлагают расширить значение термина «неопущение яичка», включив в эту группу псевдокрипторхизм и эктопию яичка (Schood М., 1982; и др.). К. Wiqqer (1976) предложил следующую классификацию:
- высокое физиологическое положение яичка;
- псевдокрипторхизм;
- эктопия яичка: предфасциальная, промежностная, бедренная, поперечная;
- ретенция яичка: субаскроталъная, каналикулярная, брюшная;
- монорхизм,анорхизм;
- вторичный крипторхизм после грыжесечения.
Больш инство клиницистов выделяют брюшную и паховую формы крипторхизма. Чаще наблюдается паховая форма. Чаще диагностируется правосторонний крипторхизм (50%), левосторонний встречается в 20%, а двусторонний — в 30% случаев.
Клиническая картина. Основные клинические симптомы — эндокринные нарушения, отсутствие в мошонке одного или обоих яичек, боль, обусловленная травмой яичка в паховом канале или ущемлением органа, а также его перекрутом или сдавлением в паховой крыже.
У 2/3 детей тупые боли возникают в основном при физической нагрузке или при пальпации яичка.
При двустороннем крипторхизме у 10-12% мальчиков отмечаются эндокринные нарушения: синдром Шерешевского-Тернера, округлость туловища и конечностей, избыточное отложение подкожной жировой клетчатки в области лобка, ягодиц, бедер, недоразвитие наружных потовых органов и т.д. (Жуковский М.А., 1971; Фельдман А.М., 1977; Ерохин А.П., 1995; и др.). У большинства этих больных нарушена инкреторная функция семенников (Топка Е Г., 1981; и др.). При осмотре обращают внимание на недоразвитие мошонки: при двустороннем крипторхизме недоразвиты обе ее половины, при одностороннем — та половина, в которой отсутствует яичко. При паховой форме крипторхизма иногда обращает на себя внимание припухлость в паховой области (осмотр и пальпацию проводят в вертикальном и горизонтальном положениях ребенка; При пальпации по ходу пахового канала удается обнаружить яичко, а в отдельных случаях и вывести его за пределы канала, в мошонку. Пальпацию следует производить осторожно по направлению сверху вниз, надавливая на нижний отдел брюшной стенки, что способствует повышению внутрибрюшного давления. Если не удается пальпировать яичко в горизонтальном положении ребенка, его необходимо осмотреть в вертикальном. Пациента просят потужиться и скользящим движением руки сверху вниз в области паховой связки пытаются вывести яичко в паховый канал.
При пальпации яичка определяют его величину, консистенцию, наличие или отсутствие плотности, бугристости, возможность смещения. Кремасторный рефлекс у 90% детей с крипгорхизмом отсутствует, у 18-80% он сочетается с паховой грыжей (Пугачев А.Г., Фельдман А.М., 1979; и др.).
Своевременная диагностика нсопустившегося яичка важна для сохранения эндокринной и герминативной функции, а также в связи с опасностью его злокачественного перерождения. Чем выше локализация яичка, тем аыраЖеиаее риск его малигнизации.
В трудных для диагностики случаях, когда яичко при пальпации не удается обнаружить, рекомендуется применение ультразвукового сканирования, компьютерной томографии (лапароскопии), радионуклидной сцинтиграфии.
При ультразвуковом сканировании определить локализацию неопутценного яичка удается в 83-94% наблюдений (Ерохин А.П., 1995; и др.). Достаточно высоко оценивается в диагностике и роль лапароскопии (Кущ Р.Л., 1979; Malone К.. 1984; и др.). Исследование проводят после создания пневмоперитонеума. Через прокол в брюшную полость (ребенок находится в положении Тренде.ченбурга) вводят оптическую трубку. С помощью манипулятора визуально определяют локализацию яичка, его размеры и подвижность.
Определенную помощь в диагностике оказывает рентгеногшевмо- граф ия.
В последние годы при диагностической неясности широко применяют компьютерную гомографшю. Как неинвазивный метод она обладает определенными преимуществами. В то же время из-за недостаточно выраженной контрастирующей жировой ткани у детей интерпретировать полученные томограммы достаточно трудно (Wolverson 1980; и др.).
Нет единого взгляда на использование радионуклидных исследовании при непальпирусмом яичке у детей. Очень высокий процент ошибочных диагнозов объясняется малым, подчас не функционирующим или резко гппоплазироваиным яичком (Черепанова Т.С., 1982; и др.).
Исходя из этих положений, принципиальным является вопрос о сроках выполнения лечебных мероприятий, направленных на своевременное низведение яичка.
До недавнего времен и решающее значение придавали спонтанному опущению яичка. Утверждалось, что в яичке нет гистоструктурных и функциональных изменений и при отсутствии механических препятствий яичко вследствие гормонального воздействия (в пубертатном периоде)самостоятельноопускаетсявмошонку(Терновский С.Д., 1959; Тарасов И.И., 1965; и др.). Б связи с данной концепцией рекомендовали прибегать к лечению только у больных 13-15 лет.
Однако при морфологических исследованиях биоптата неопус- тившихся яичек, выполненных в различных учреждениях мира, практически во вгех случаях брюшной и высокой паховой форм
криигорхнзма обнаружены признаки дегенеративных изменений в I кани яичка у детей уже 8-месячного возраста (Ерохин А.П., Волэ- жин С.14м 1970, 1995; Пугачев А.Г., Фельдман А.М., 1979; Dirkimsoti А., 1973; Braudeski К. et а!., 1973; и др.). Наибольшие изменения выявляются к 5-7 годам жизни ребенка вне зависимости от локализации Iдопустившегося яичка (рис. 20.7.1-3). У взрослых пациентов о кркп- I орхизмом значительные изменения сперматогенеза обнаруживаются при всех его формах, особенно при двустороннем крипторхизме и брюшной форме. Это резко выраженное нарушение сперматогенеза до снерматоцитов и сперматогопий (Калинина С.Н., Михайличенко В В., 2006 и др.).
Исходя из этих данных, в большинстве лечебных учреждений мира полностью отказались от выжидательной лечебной тактики до пубертатного периода развития ребенка с крипторхизмом. Лечение должно начинаться в самые ранние сроки. Ряд урологов (IssendorfW. et el.. 1975; fteckerC., 1977; и др.) рекомендуют прибегать к нему на 4-5-й дсн ь жизни новорожденного, другие — не позднее 2-5 лет ( Пугачев А, Г., Фельдман А,И., 1976; Кущ Н.Л., 1979; Люлько А.Н., 1989; Ерохин А.П,, 1995, Petit R. et al., 1976; Waaler С., 1976; и др.). Лечение, начатое в ;оти годы жизни ребенка, способствует обратимости патологического процесса в паренхиме яичка и нормализации сперматогенеза (l.ssendorf \V., Ilofman S.. 1975; Kela'is P,, 1979; Canlorbe J. ct al., 1983).
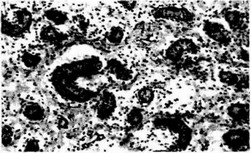
Риг. 20.7.1. Микрофото. Недоразвитие ткани яичка у ребенка 7 лет. Правосторонний паховый крипторхизм. Семенные канальцы мелкие, лишены просвета, разбросаны в рыхлой соединительной ткани
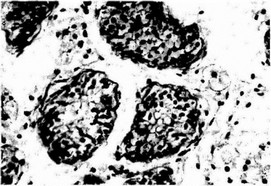
Рис. 20,7.2. Микрофото. Недоразвитие тестикулярной ткани у ребенка 7 лет с двусторонним паховым крипторхизмом. Тестикулярная ткань в виде мелких семенных канальцев, разбросанных в соединительнотканной строме
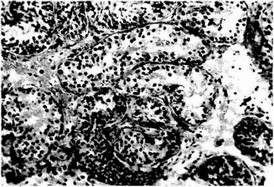
Рис. 20.7.3. Микрофото. Левосторонний паховый крипторхизм у ребенка 6 лет. Умеренный гиалиноз базальной мембраны семенных канальцев яичка
Необходима дифференциальная диагностика с нсевдокринтор- хцзмом, гипоплазией яичка, его эктопией, монорхизмом (см. разделы, посвященные порокам развития органов мошонки).
Лечение. Неясность многих вопросов, касающихся этиологии и патогенеза крипторхизма, разноречивость сведений о морфоструктурных и функциональных изменениях в неопустившемся яичке, являются причиной разногласий в выборе лечебной тактики и на сегодняшний день.
В лечении крипторхизма наметились гормональное, оперативное и комбинированное направления.
Многие клиницисты, будучи сторонниками эндокринной теории крипторхизма, на первое место в лечении ставят гормональную терапию и только при ее неэффективности прибегают к оперативной коррекции (Васюкова Е.А., 1972; Матковская А.И., 1973; Долецкий С.Я., 1975; и др.). Рекомендуется начинать это лечение с 2-5-летнего возраста. Разноречивы мнения о роли гормонального зеркала в выборе этого срока. Одни клиницисты утверждают, что его изучение не имеет прогностического значения, и поэтому не рекомендуют его использовать в качестве критерия (de Muinek, Kelizer-Schrana, 1986; и др.). Другие рекомендуют определять гормональный спектр и прибегать к лечению гормонами только при уровне лютеинизирующего гормона в моче не выше 124,8 мЕ/л (Матковская А.И., 1972; и др,).
Назначение гормонотерапии в более ранние сроки жизни ребенка (до 2 лет) возможно при условии монотонно низкого уровня тестостерона.
Нет единой точки зрения на гормонотерапию и с позиций локализации неопустившсгося яичка. Одни клиницисты утверждают, что положительный результат можно получить только при пальпации яичка в паховом канале или в надмошоночной области, а при высокой паховой, брюшной форме в большинстве случаев не добиваются положительных результатов (de Keizer-Schrama, 1986, Hesse J., 1988; и др.). Другие авторы сообщают об эффективном лечении в основном только у пациентов с двусторонним крипторхизмом в сочетании со значительными эндокринными нарушениями (Пугачев А.Г., Фельдман А.М., 1979; Жуковский М.А., 1980; идр.).
При неэффективности гормональной терапии ряд авторов рекомендуют повторить курс лечения (Васильченко Г.С, 1990; Hecker J., 1983;" и др.).
В соответствии с данными литературы, по-видимому, целесообразно назначение гормонотерапии всем детям с крипторхизмом вне зависимости от его формы, односторонней или двусторонней лока-


лизации. Такое лечение следует считать (в зависимости от его эффективности) базисным или как подготовку к оперативной коррекции. Под влиянием гормонотерапии криптогенное яичко увеличивается, происходит его частичное или полное низведение. Для оперативной коррекции увеличение яичка крайне важно Гормонотерапия в предопера ционном периоде, помимо этого, благоприятно воздействует на рост элементов семенного канатика, увеличение мошонки, расширение пахивого канала (Bierich J., 1977; и др.).
До последних лет использовали в первую очередь гонадотропные гормоны хорионического происхождения. Хориогонин стимулирует интерстициальные клетки, т. е. клетки Лейдига, продуцирующие тестостерон, нс влияя на терминальные структуры. Па отечественном рынке появились аналоги хориогонина: профази, андриол, дсльген, прегил, гонадотропин и т.д. По рекомендации Комитета экспертов ВОЗ (1973) гормональные препараты вводят внутримышечно 2 раза в неделю в течение 30 дней. Доза гормона определяется возрастом пациента: до 1 года — 250 Ед, до 2 лет — 300 Ед, до б лот — 500 Ед и старше 12 лет — 1000 м/л. Однако многие клиницисты, основываясь на собственном опыте, предлагаютувеличить эти дозы. Так, М. Prader (Цюрих) детям в возрасте 1-3 лет рекомендует вводить 100 ЕД/ 3 раза в неделю, 3-6 лет 3 раза в неделю — 1000 ЕД, 10-13 лет — 3 раза в неделю — по 1500 Ед и т.д.
При повышенной чувствительности к гормону прибегают к внут- рипаховому введению (Жуковский М.А., 1980) или аппликации тестостероновой мази (Jaffimer J , 1983).
Если в период выполнения курса гормонотерапии произошло самостоятельное опущение яичка, необходимо продолжить этот курс еще один меся п до окончательного опущения яичка в мошонку и профилактики ретракции яичка (Mengel Р., 1981).
В последние годы определенный интерес вызвало интраназальное введение гонадотропина (рилизинг-гормона). Однако большинство клиницистов скептически отнеслись к этому методу — положительный результат был получен только при низких фоомах крипторхиз- ма (паховая и предмошоночная) и в малом проценте наблюдений в 6-20% (Kraizer-Sc.hama J., 1988; Christlansend, 1988; и др.).
Обзор литературы за последние 20 лет, касающейся результатов применения гормональной терапии при криттторхизме, свидетельствует о ее эффективности в 40-45% наблюдений (Rajfei J., 1Э88; и др.). При отсутствии положительного результата последние годы гормональную терапию рассматривают как предоперационную подготовку.
Оперативное вмешательство. Задачей оперативного лечения крипторхизма являются сохранение фертильности, инкреторной тестикулярной функции, профилактика малигнизации, получение косметического и психосексуального результата.
По данным различных авторов, предложено от 250 до 1000 операций и их модификаций (Люлько А.В., Топко Э.Г., 1881; Ерохин А.П., Воложин СИ., 1995; и др.), что свидетельствует о недостаточно высокой эффективности этих методов. Оперативная коррекция по существу состоит из трех этапов: мобилизации элементов семенного канатика, создания в мошонке ложа для опущенного яичка и его фиксации. Выбор вида операции, доступа и метода орхопексии зависит от локализации и подвижности яичка.
Временная или окончательная фиксация яичка определяется натяжением элемен гов семенного канатика после его мобилизации.
При паховой форме крипторхизма после вскрытия апоневроза наружной косой мышцы живота от наружного отверстия пахового канала до проекции внутреннего кольца яичко вместе с его элемента- м и освобождают прежде всего от остатков гунтеровой связки, а затем от фиброзной ткани, окружающей его в пределах пахового канала. Далее производят тщательную обработку влагалищного отростка брюшины; его отделение от элементов семенного канатика позволяет удлинить последний на 1,5-2 см; культю влагалищного отростка прошивают и перевязывают, В трудных случаях мобилизации элементов семенного канатика необходимо мобилизовать тестикулярную артерию: указательный палец вводят в забрюшинное пространство и тупо освобождают артерию от расположенных вокруг нее тканей. Этим методом ликвидируют боковое искривление расположения артерии. Элементы семенного канатика необходимо выделять вместе, чтобы уберечь их от повреждения.
При брюшной форме крипторхизма рассекают внутреннее отверстие пахового кольца книзу и медиально. Значительно меньшая длина влагалищного отростка при этой форме заставляет выполнять мобилизацию яичка крайне осторожно. Поперечный круговой разрез влагалищного отростка должен быть проведен так, чтобы длина его дистального лоскута была достаточной для фиксации яичка.
Затем подготавливают ложе для яичка: указательным и средним пальцами тупо производят тоннелизацию в мошонке. Снаружи ее инвагинируют. Предварительно накладывают шелковый (капроновый) шов за остатки собственной оболочки яичка и дистальный конец влагалищного отростка. Некоторые урологи лизации. Такое лечение следует считать (в зависимости от его эффективности) базисным или как подготовку к оперативной коррекиии. Под влиянием гормонотерапии криптогенное яичко увеличивается, происходит его частичное или полное низведение. Для оперативной коррекции увеличение яичка крайне важно. Гормонотерапия в предоперационном периоде, помимо этого, благоприятно воздействует на рост элементов семенного канатика, увеличение мошонки, расширение пахового канала (Bierich J., 1977; и др.).
До последних лет использовали в первую очередь гонадотропные гормоны хорионического происхождения. Хориогонин стимулирует интерстициальные клетки, т. е, клетки Лейдига, продуцирующие тестостерон, нс злияя на терминальные структуры. На отечественном рынке появились аналоги хориогонина: профази, андриол, дольген, прегил, гонадотропин и т.д. По рекомендации Комитета экспертов ВОЗ (1973) гормональные препараты вводят внутримышечно 2 раза в неделю в течение 30 дней. Доза гормона определяется возрастом пациента: до 1 года — 250 Ед, до 2 лет — 3G0 Ед, до 6 лет — 500 Ед и старше 12 лет — 1000 м/л. Однако многие клиницисты, основываясь на сооственном опыте, предлагают увеличить эти дозы. Так, М. Trader (Цюрих) детям в возрасте 1-3 лет рекомендует вводить 100 ЕД/ 3 раза в неделю, 3-6 лет 3 раза в неделю — 1000 ЕД 10-13 лет — 3 раза в неделю — по 1500 Ед и т.д.
При повышенной чувствительности к гормону прибегают к внут- рипаховому введению (Жуковский М.А., 1980) или аппликации тестостероновой мази (Jaffimcr J., 1983).
Если в период выполнения курса гормонотерапии произошло самостоятельное опущение яичка, необходимо продолжить этот курс еще один месяц до окончательного опущения яичка в мошонку и профилактики ретракции яичка (Mcngel Р, 1981).
В последние годы определенный интерес вызьало интраназальное введение гонадотропина (рилизинг-гормона). Однако большинство клиницистов скептически отнеслись к этому методу — положительный результат был получен только при низких формах крипторхиз- ма (паховая и пред мошоночная) и в малом проценте наблюдений в 6-20% (Kraizer-Schama J., 1988; Christlansend, 1988; и др.).
Обзор литературы за последние 20 лет, касающейся результатов применения гормональной терапии при крипторхизме, свидетельствует о ее эффективности в 40-45% наблюдений (Rajfer J., 1988; и др.). При отсутствии положительного результата последние годы гормональную терапию рассматривают как предоперационную подготовку.
Оперативное вмешательство. Задачей оперативного лечения крипторхизма являются сохранение фертильности, иькреторной тестикулярной функции, профилактика малигнизации, получение косметического и психосексуального результата.
По данным различных авторов, предложено от 250 до 1000 операций и их модификаций (Люлько А.В,, Топко Э.Г., 18«1; Ерохин А.П., Воложин СИ., 1995; и др.), что свидетельствует о недостаточно высокой эффективности этих методов Оперативная коррекция по существу состоит из трех этапов: мобилизации элементов семенного канатика, создания в мошонке ложа для впущенного яичка и его фиксации. Выбор вида операц
