Определение биофизического профиля плода.
На основании данных УЗС и регистрации сердечной деятельности плода многие авторы используют понятие «биофизический профиль плода», включающее анализ 6 параметров: результатов нестрессового теста (НСТ) при кардиотокографии и
Та б л ица2
Ультразвуковые изменения в плаценте в зависимости от ее зрелости (Бгаппшп Р. еi а1., 1979)
5 показателей, определяемых при сканировании в реальном масштабе времени [дыхательные движения плода (ДДП), двигательная активность (ДА), тонус плода (Т), объем околоплодных вод (ООВ), степень зрелости плаценты (СЗП)]. Максимальная оценка составляет 12 баллов. Высокая чувствительность и специфичность БФП плода объясняются сочетанием маркеров острого (НСТ, дыхательные движения, двигательная активность и тонус плода) и хронического (объем околоплодных вод, степень зрелости плаценты) нарушений состояния внутриутробного плода. Реактивный НСТ даже без дополнительных данных свидетельствует о благоприятном прогнозе, в то время как при нереактивном НСТ ведущее значение приобретает оценка остальных биофизических параметров плода.
Показаниями к определению БФП плода является риск развития плацентарной недостаточности, внутриутробной задержки роста плода, гипоксии плода и асфиксии новорожденного. Обследованию подвергаются беременные с ОПГ-гестозом, страдающие длительной угрозой прерывания беременности, с сахарным диабетом, гемолитической болезнью плода. Оценка БФП плода может быть использована для прогнозирования инфекционных осложнений при преждевременном излитии околоплодных вод. Определение БФП плода для получения объективной информации возможно уже с самого начала III триместра беременности.
Допплерометрическое исследование кровотока в системе матъ—плацента—плод. В акушерской практике наибольшее распространение получил качественный анализ кривых скоростей кровотока, показатели которого не зависят от диаметра сосуда и величины угла инсонации. При этом основное значение отводится показателям, определяющим соотношение скоростей кровотока в различные фазы сердечного цикла — систоло-диастолическому отношению (СДО), пульсационному индексу (ПИ), индексу резистентности (ИР):
СДО= МССК/КДСК,
ПИ= (МССК-КД СК)/ССК,
ИР= (МССК-КД СК)/МССК,
где МССК — максимальная систолическая скорость кровотока, КДСК — конечная скорость диастолического кровотока, ССК — средняя скорость кровотока. Повышение сосудистого сопротивления, проявляющееся, в первую очередь, снижением диастолического компонента кровотока, приводит к повышению численных значений указанных индексов.
Применение современной ультразвуковой аппаратуры с высокой разрешающей способностью позволяет оценить кровоток в большинстве сосудов плода (аорта, легочный ствол, нижняя и верхняя полые вены, артериальный проток, общая, внутренняя и наружная сонные артерии, передняя, средняя и задняя мозговые артерии, почечные артерии, печеночные и пупочная вены, а также артерии верхних конечностей). Наибольшее практическое значение имеет исследование кровообращения в маточных артериях и их ветвях (аркуатных, радиальных), а также в артерии пуповины. Анализ кровотока в аорте плода при патологических кривых скоростей кровотока (КСК) в артерии пуповины дает возможность оценить степень тяжести нарушений собственно плодовой геодинамики.
Основу механизма, обеспечивающего постоянство маточного кровотока при прогрессировании беременности, составляет снижение преплацентарного сопротивления току крови. Это достигается процессом инвазии трофобла-
ста, заключающимся в дегенерации мышечного слоя, гипертрофии эндотелиальных клеток и в фибриноидном некрозе концевых участков спиральных артерий, который обычно полностью завершается к 16—18 неделе беременности. Сохранение высокой резистентности маточных артерий, обусловленное нарушением или отсутствием инвазии трофобласта, является ведущим морфологическим субстратом нарушений маточно-плацентарного кровообращения.
В норме КСК в маточных артериях после 18—20 недели беременности характеризуются наличием двухфазных кривых с высокой диастолической скоростью кровотока. На протяжении второй половины неосложненной беременности численные значения индексов, отражающих резистентность сосудистой стенки, остаются достаточно стабильными с некоторым снижением к концу беременности. При неосложненном течении беременности значения СДО в маточных артериях после 18—20 недели не превышают 2,4. Характерными признаками патологических КСК в маточных артериях являются снижение диастолического компонента кровотока и появление дикротической выемки в фазу ранней диастолы. При этом отмечается достоверное повышение значений СДО, ИР, ПИ.
В норме во второй половине неосложненной беременности наблюдается достоверное снижение показателей сосудистой резистентности в артерии пуповины (АП), выражающееся в уменьшении численных значений СДО, ИР, ПИ. До 14—15 недели беременности диастолический кровоток, как правило, не визуализируется (при частотном фильтре 50 Гц), а после 15—16 недель регистрируется постоянно.
Снижение индексов сосудистой резистентности в АП на протяжении II и III триместров беременности свидетельствует об уменьшении сосудистого сопротивления плаценты, которое вызвано интенсивным ростом ее терминального русла, обусловленного развитием и васкуляризацией концевых ворсин плаценты. При неосложненной беременности значения СДО в АП не превышают 3,0 (рис. 1).
Новейшим методом, основанным на эффекте Допплера, является цветное допплеровское картирование (ЦДК). Высокая разрешающая способность метода способствует визу-
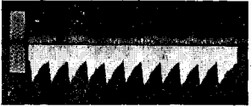
Рис. 1. Допплерограмма кровотока в артерии пуповины
при неосложненном течении беременности (свыше 32 нед.)
ализации и идентификации мельчайших сосудов микроциркуляторного русла. Применение ЦДК обеспечивает возможность исследования кровотока в ветвях маточной артерии (вплоть до спиральных артерий), терминальных ветвях артерии пуповины, межворсинчатом пространстве, что позволяет изучить особенности становления и развития внутриплацентарной гемодинамики и, тем самым, своевременно диагностировать осложнения, связанные с формированием плацентарной недостаточности.
Гормональные методы исследования. Во взаимоотношениях между организмами матери и плода плацента выполняет роль железы внутренней секреции. В ней происходят процессы синтеза, секреции и превращения ряда гормонов белковой и стероидной структуры. В оценке гормонального статуса женщины следует учитывать, что в ранние сроки беременности повышается функция всех желез внутренней секреции, особенно возрастает продукция гормона желтого тела — прогестерона. Уже в предимплантационный период на стадии бластоцисты зародышевые клетки секретиру- ют прогестерон, эстрадиол и хорионический гонадотропин, имеющие большое значение для имплантации плодного яйца. В процессе органогенеза плода гормональная активность плаценты возрастает, и в течение всей беременности плацента секретирует большое количество гормонов.
В развитии беременности важную роль играет плацентарный гормон — хорионический гонадотропин (ХГ), являющийся продуктом синцитиотрофобласта. В ранние сроки беременности ХГ стимулирует стероидогенез в желтом теле
яичника; во второй половине беременности — синтез эстрогенов в плаценте. ХГ транспортируется преимущественно в кровь матери. В крови плода его уровень в 10—20 раз ниже, чем в крови беременной. ХГ находят в крови беременных женщин сразу после имплантации плодного яйца. С прогресскрованием беременности уровень его в крови повышается, удваиваясь каждые 1,7—2,2 дня в течение 30 дней. К 8—10 неделе отмечается максимальная концентрация его в крови, которая варьирует в пределах 60—100 МЕ/мл. Во II триместре беременности содержание ХГ в крови постоянно находится на невысоком уровне (10 МЕ/мл), а в III триместре несколько возрастает. Выделение ХГ с мочой начинается со 2 недели беременности и достигает наивысшего уровня в 10—12 недель. Далее происходит постепенное снижение количества ХГ в моче. При 5-недельной беременности ХГ выделяется с мочой в количестве 500—1500 МЕ/л, в 7-8 недель - 1500-2500 МЕ/л, в 10-11 недель - 80 000— 100 000 МЕ/л, а в 12-13 недель - 20 000 МЕ/л. В последующие сроки уровень ХГ в моче находится в пределах 10 000— 20 000 МЕ/л.
Большое значение в развитии беременности и нормальных взаимоотношений в системе мать—плацента—плод отводится плацентарному лактогену (ГШ). Этот гормон обладает активностью пролактина и иммунологическими свойствами гормона роста, оказывает лактогенный и люте- отропный эффект, поддерживая стероидогенез в желтом теле яичника в I триместре беременности. Основная биологическая роль ГШ заключается в регуляции углеводного и липидного обменов и усилении синтеза белка в организме плода. ПЛ синтезируется клетками трофобласта, по структуре идентичен с гормоном роста. Молекулярная масса его 21 000—23 000. ПЛ поступает в организм матери, где быстро метаболизируется. ПЛ выявляется в крови матери уже с 5—6 недели беременности. ПЛ практически не проникает к плоду, в околоплодных водах его уровень в 8—10 раз ниже, чем в крови матери. Отмечена прямая зависимость между уровнем ПЛ в крови матери и в амниотической жидкости, между содержанием гормона в крови и массой плода и плаценты, что послужило основанием для
оценки состояния плаценты и плода по уровню ПЛ в крови и околоплодных водах.
Ткань хориона и децидуальная оболочка синтезируют пролактин. Об этом свидетельствует высокое (в 10—100 раз большее, чем в крови) содержание этого гормона в околоплодных водах. Во время беременности, помимо плаценты, пролактин секретируется гипофизом матери и плода. Физиологическая роль пролактина определяется структурным сходством с ПЛ. Пролактин играет определенную роль в продукции легочного сурфактанта фетоплацентарной осморегуляции. Содержание его в сыворотке крови матери прогрессивно возрастает в процессе беременности, особенно в 18—20 недель и перед родами.
Прогестерон является половым стероидом, имеющим плацентарное происхождение. Биологическая роль этого гормона в развитии беременности несомненна: прогестерон участвует в имплантации плодного яйца, подавляет сокращения матки, поддерживает тонус истмико-цервикального отдела, стимулирует рост матки при беременности и принимает участие в стероидогенезе. Более того, прогестерон оказывает иммунодепрессивное действие, необходимое для развития плодного яйца (подавление реакции отторжения). Прогестерон синтезируется в синцитиотрофобласте уже в ранние сроки беременности, однако ведущая роль плаценты в продукции этого гормона выявляется в 5—6 недель. До этого срока основное количество гормона вырабатывается желтым телом беременности. К 7—8 неделе беременности концентрация прогестерона возрастает вдвое и продолжает постепенно повышаться к 37—38 неделе. Синтезируемый плацентой прогестерон поступает в основном в кровь матери, лишь 1/4—1/5 часть его попадает к плоду. В организме матери (в основном в печени) прогестерон подвергается метаболическим превращениям и около 10—20% его выделяется с мочой в виде прегнандиола. Определение экскреции прегнандиола имеет значение для диагностики угрозы прерывания и других нарушений, которым сопутствует плацентарная недостаточность, а также для контроля эффективности лечения.
К стероидным гормонам плаценты относятся и эстрогены (эстрадиол, эстрон и эстриол), вырабатываемые синци-
тиотрофобластом. Эстрогены по праву относят к гормонам фетоплацентарного комплекса. В начале беременности, когда масса трофобласта невелика и продукция стероидов в нем недостаточна, основное количество эстрогенов вырабатывается в надпочечниках матери и желтом теле яичника. В 12—15 недель продукция эстрогенов резко возрастает, а среди фракций начинает превалировать эстриол. После 20 недели беременности образование эстрогенов осуществляется преимущественно в плаценте при активном участии плода. Основной предшественник эстриола вырабатывается в тканях плода (4 части) и в меньшей мере — в надпочечниках матери (1 часть). Поскольку секреция эстриола зависит преимущественно от андрогенных предшественников, продуцируемых в надпочечниках плода, уровень этого гормона в организме беременной отражает состояние не только плаценты, но и плода. В первые недели беременности экскреция эстрогенов с мочой и содержание их в крови находятся на уровне, соответствующем активной фазе желтого тела вне беременности. В конце беременности содержание эстрона и эстрадиола в моче увеличивается в 100 раз, а эстриола — в 500—1000 раз в сравнении с экскрецией до беременности. Определение уровня экскреции эстриола имеет ведущее значение для диагностики нарушений в фетоплацентарной системе. Диагностическое значение величины экскреции эстриола особенно высоко во второй половине беременности. Значительное снижение выделения эстриола в последнем триместре беременности указывает на ухудшение состояния плода и функциональную недостаточность плаценты. Альфа-фетопротеин (АФП) относится к гликопротеидам; образуется в желточном мешке, печени и желудочно-кишечном тракте плода, откуда поступает в кровь матери. Вероятно, АФП участвует в защите печени плода от воздействия материнских эстрогенов и играет определенную роль в органогенезе. В 18—20 недель беременности его содержание в крови матери составляет в среднем менее 100 нг/мл, в 35—36 недель — повышается до 200— 250 нг/мл, в последние недели перед родами вновь снижается. Оптимальным для определения АФП в сыворотке крови матери и околоплодных водах является радиоиммунный метод.
2*
О течении беременности судят и по активности ряда ферментов, которая зависит от состояния плаценты и плода. Для оценки функции плаценты используют определение в сыворотке крови окситоциназы — фермента, инактивирующего окситоцин. Максимальная активность окситоциназы при сроке беременности 32 недели составляет более 6 ЕД, во время родов — 7,8 ЕД. Определенную роль играет изменение активности термостабильной щелочной фосфатазы (ТЩФ) — специфического для плаценты фермента. Этот тест считается наиболее чувствительным для установления дисфункции плаценты. Время существования ТЩФ в сыворотке крови — 3,5 дня. Диагностическое значение имеет не столько абсолютная величина активности ТЩФ, сколько доля ее в общей фосфатазной активности крови. При удовлетворительном состоянии плаценты ТЩФ составляет более 50% общей активности ЩФ. С диагностической целью используют также определение активности фосфокиназы, катепсинов, гиалуронидазы, содержание которых резко возрастает при нарушениях в плаценте.
Та б л ица2
Ультразвуковые изменения в плаценте в зависимости от ее зрелости (Бгаппшп Р. еi а1., 1979)
|
СТЕПЕНЬ ЗРЕЛОСТИ |
ХОРИАЛЬНАЯ МЕМБРАНА |
ПАРЕНХИМА |
НАЗАЛЬНЫЙ СЛОЙ |
|
0 |
прямая, гладкая |
гомогенная |
не определяется |
|
I |
слегка волнистая |
небольшое количество эхогенньк зон |
не определяется |
|
II |
с углублениями |
линейные уплотнения |
линейные эхогенные зоны |
|
III |
с углублениями, достигающими базального слоя |
округлые уплотнения с разряжениями в центре |
большие и слившиеся эхогенные зоны |
5 показателей, определяемых при сканировании в реальном масштабе времени [дыхательные движения плода (ДДП), двигательная активность (ДА), тонус плода (Т), объем околоплодных вод (ООВ), степень зрелости плаценты (СЗП)]. Максимальная оценка составляет 12 баллов. Высокая чувствительность и специфичность БФП плода объясняются сочетанием маркеров острого (НСТ, дыхательные движения, двигательная активность и тонус плода) и хронического (объем околоплодных вод, степень зрелости плаценты) нарушений состояния внутриутробного плода. Реактивный НСТ даже без дополнительных данных свидетельствует о благоприятном прогнозе, в то время как при нереактивном НСТ ведущее значение приобретает оценка остальных биофизических параметров плода.
Показаниями к определению БФП плода является риск развития плацентарной недостаточности, внутриутробной задержки роста плода, гипоксии плода и асфиксии новорожденного. Обследованию подвергаются беременные с ОПГ-гестозом, страдающие длительной угрозой прерывания беременности, с сахарным диабетом, гемолитической болезнью плода. Оценка БФП плода может быть использована для прогнозирования инфекционных осложнений при преждевременном излитии околоплодных вод. Определение БФП плода для получения объективной информации возможно уже с самого начала III триместра беременности.
Допплерометрическое исследование кровотока в системе матъ—плацента—плод. В акушерской практике наибольшее распространение получил качественный анализ кривых скоростей кровотока, показатели которого не зависят от диаметра сосуда и величины угла инсонации. При этом основное значение отводится показателям, определяющим соотношение скоростей кровотока в различные фазы сердечного цикла — систоло-диастолическому отношению (СДО), пульсационному индексу (ПИ), индексу резистентности (ИР):
СДО= МССК/КДСК,
ПИ= (МССК-КД СК)/ССК,
ИР= (МССК-КД СК)/МССК,
где МССК — максимальная систолическая скорость кровотока, КДСК — конечная скорость диастолического кровотока, ССК — средняя скорость кровотока. Повышение сосудистого сопротивления, проявляющееся, в первую очередь, снижением диастолического компонента кровотока, приводит к повышению численных значений указанных индексов.
Применение современной ультразвуковой аппаратуры с высокой разрешающей способностью позволяет оценить кровоток в большинстве сосудов плода (аорта, легочный ствол, нижняя и верхняя полые вены, артериальный проток, общая, внутренняя и наружная сонные артерии, передняя, средняя и задняя мозговые артерии, почечные артерии, печеночные и пупочная вены, а также артерии верхних конечностей). Наибольшее практическое значение имеет исследование кровообращения в маточных артериях и их ветвях (аркуатных, радиальных), а также в артерии пуповины. Анализ кровотока в аорте плода при патологических кривых скоростей кровотока (КСК) в артерии пуповины дает возможность оценить степень тяжести нарушений собственно плодовой геодинамики.
Основу механизма, обеспечивающего постоянство маточного кровотока при прогрессировании беременности, составляет снижение преплацентарного сопротивления току крови. Это достигается процессом инвазии трофобла-
ста, заключающимся в дегенерации мышечного слоя, гипертрофии эндотелиальных клеток и в фибриноидном некрозе концевых участков спиральных артерий, который обычно полностью завершается к 16—18 неделе беременности. Сохранение высокой резистентности маточных артерий, обусловленное нарушением или отсутствием инвазии трофобласта, является ведущим морфологическим субстратом нарушений маточно-плацентарного кровообращения.
В норме КСК в маточных артериях после 18—20 недели беременности характеризуются наличием двухфазных кривых с высокой диастолической скоростью кровотока. На протяжении второй половины неосложненной беременности численные значения индексов, отражающих резистентность сосудистой стенки, остаются достаточно стабильными с некоторым снижением к концу беременности. При неосложненном течении беременности значения СДО в маточных артериях после 18—20 недели не превышают 2,4. Характерными признаками патологических КСК в маточных артериях являются снижение диастолического компонента кровотока и появление дикротической выемки в фазу ранней диастолы. При этом отмечается достоверное повышение значений СДО, ИР, ПИ.
В норме во второй половине неосложненной беременности наблюдается достоверное снижение показателей сосудистой резистентности в артерии пуповины (АП), выражающееся в уменьшении численных значений СДО, ИР, ПИ. До 14—15 недели беременности диастолический кровоток, как правило, не визуализируется (при частотном фильтре 50 Гц), а после 15—16 недель регистрируется постоянно.
Снижение индексов сосудистой резистентности в АП на протяжении II и III триместров беременности свидетельствует об уменьшении сосудистого сопротивления плаценты, которое вызвано интенсивным ростом ее терминального русла, обусловленного развитием и васкуляризацией концевых ворсин плаценты. При неосложненной беременности значения СДО в АП не превышают 3,0 (рис. 1).
Новейшим методом, основанным на эффекте Допплера, является цветное допплеровское картирование (ЦДК). Высокая разрешающая способность метода способствует визу-

Рис. 1. Допплерограмма кровотока в артерии пуповины
при неосложненном течении беременности (свыше 32 нед.)
ализации и идентификации мельчайших сосудов микроциркуляторного русла. Применение ЦДК обеспечивает возможность исследования кровотока в ветвях маточной артерии (вплоть до спиральных артерий), терминальных ветвях артерии пуповины, межворсинчатом пространстве, что позволяет изучить особенности становления и развития внутриплацентарной гемодинамики и, тем самым, своевременно диагностировать осложнения, связанные с формированием плацентарной недостаточности.
Гормональные методы исследования. Во взаимоотношениях между организмами матери и плода плацента выполняет роль железы внутренней секреции. В ней происходят процессы синтеза, секреции и превращения ряда гормонов белковой и стероидной структуры. В оценке гормонального статуса женщины следует учитывать, что в ранние сроки беременности повышается функция всех желез внутренней секреции, особенно возрастает продукция гормона желтого тела — прогестерона. Уже в предимплантационный период на стадии бластоцисты зародышевые клетки секретиру- ют прогестерон, эстрадиол и хорионический гонадотропин, имеющие большое значение для имплантации плодного яйца. В процессе органогенеза плода гормональная активность плаценты возрастает, и в течение всей беременности плацента секретирует большое количество гормонов.
В развитии беременности важную роль играет плацентарный гормон — хорионический гонадотропин (ХГ), являющийся продуктом синцитиотрофобласта. В ранние сроки беременности ХГ стимулирует стероидогенез в желтом теле
яичника; во второй половине беременности — синтез эстрогенов в плаценте. ХГ транспортируется преимущественно в кровь матери. В крови плода его уровень в 10—20 раз ниже, чем в крови беременной. ХГ находят в крови беременных женщин сразу после имплантации плодного яйца. С прогресскрованием беременности уровень его в крови повышается, удваиваясь каждые 1,7—2,2 дня в течение 30 дней. К 8—10 неделе отмечается максимальная концентрация его в крови, которая варьирует в пределах 60—100 МЕ/мл. Во II триместре беременности содержание ХГ в крови постоянно находится на невысоком уровне (10 МЕ/мл), а в III триместре несколько возрастает. Выделение ХГ с мочой начинается со 2 недели беременности и достигает наивысшего уровня в 10—12 недель. Далее происходит постепенное снижение количества ХГ в моче. При 5-недельной беременности ХГ выделяется с мочой в количестве 500—1500 МЕ/л, в 7-8 недель - 1500-2500 МЕ/л, в 10-11 недель - 80 000— 100 000 МЕ/л, а в 12-13 недель - 20 000 МЕ/л. В последующие сроки уровень ХГ в моче находится в пределах 10 000— 20 000 МЕ/л.
Большое значение в развитии беременности и нормальных взаимоотношений в системе мать—плацента—плод отводится плацентарному лактогену (ГШ). Этот гормон обладает активностью пролактина и иммунологическими свойствами гормона роста, оказывает лактогенный и люте- отропный эффект, поддерживая стероидогенез в желтом теле яичника в I триместре беременности. Основная биологическая роль ГШ заключается в регуляции углеводного и липидного обменов и усилении синтеза белка в организме плода. ПЛ синтезируется клетками трофобласта, по структуре идентичен с гормоном роста. Молекулярная масса его 21 000—23 000. ПЛ поступает в организм матери, где быстро метаболизируется. ПЛ выявляется в крови матери уже с 5—6 недели беременности. ПЛ практически не проникает к плоду, в околоплодных водах его уровень в 8—10 раз ниже, чем в крови матери. Отмечена прямая зависимость между уровнем ПЛ в крови матери и в амниотической жидкости, между содержанием гормона в крови и массой плода и плаценты, что послужило основанием для
оценки состояния плаценты и плода по уровню ПЛ в крови и околоплодных водах.
Ткань хориона и децидуальная оболочка синтезируют пролактин. Об этом свидетельствует высокое (в 10—100 раз большее, чем в крови) содержание этого гормона в околоплодных водах. Во время беременности, помимо плаценты, пролактин секретируется гипофизом матери и плода. Физиологическая роль пролактина определяется структурным сходством с ПЛ. Пролактин играет определенную роль в продукции легочного сурфактанта фетоплацентарной осморегуляции. Содержание его в сыворотке крови матери прогрессивно возрастает в процессе беременности, особенно в 18—20 недель и перед родами.
Прогестерон является половым стероидом, имеющим плацентарное происхождение. Биологическая роль этого гормона в развитии беременности несомненна: прогестерон участвует в имплантации плодного яйца, подавляет сокращения матки, поддерживает тонус истмико-цервикального отдела, стимулирует рост матки при беременности и принимает участие в стероидогенезе. Более того, прогестерон оказывает иммунодепрессивное действие, необходимое для развития плодного яйца (подавление реакции отторжения). Прогестерон синтезируется в синцитиотрофобласте уже в ранние сроки беременности, однако ведущая роль плаценты в продукции этого гормона выявляется в 5—6 недель. До этого срока основное количество гормона вырабатывается желтым телом беременности. К 7—8 неделе беременности концентрация прогестерона возрастает вдвое и продолжает постепенно повышаться к 37—38 неделе. Синтезируемый плацентой прогестерон поступает в основном в кровь матери, лишь 1/4—1/5 часть его попадает к плоду. В организме матери (в основном в печени) прогестерон подвергается метаболическим превращениям и около 10—20% его выделяется с мочой в виде прегнандиола. Определение экскреции прегнандиола имеет значение для диагностики угрозы прерывания и других нарушений, которым сопутствует плацентарная недостаточность, а также для контроля эффективности лечения.
К стероидным гормонам плаценты относятся и эстрогены (эстрадиол, эстрон и эстриол), вырабатываемые синци-
тиотрофобластом. Эстрогены по праву относят к гормонам фетоплацентарного комплекса. В начале беременности, когда масса трофобласта невелика и продукция стероидов в нем недостаточна, основное количество эстрогенов вырабатывается в надпочечниках матери и желтом теле яичника. В 12—15 недель продукция эстрогенов резко возрастает, а среди фракций начинает превалировать эстриол. После 20 недели беременности образование эстрогенов осуществляется преимущественно в плаценте при активном участии плода. Основной предшественник эстриола вырабатывается в тканях плода (4 части) и в меньшей мере — в надпочечниках матери (1 часть). Поскольку секреция эстриола зависит преимущественно от андрогенных предшественников, продуцируемых в надпочечниках плода, уровень этого гормона в организме беременной отражает состояние не только плаценты, но и плода. В первые недели беременности экскреция эстрогенов с мочой и содержание их в крови находятся на уровне, соответствующем активной фазе желтого тела вне беременности. В конце беременности содержание эстрона и эстрадиола в моче увеличивается в 100 раз, а эстриола — в 500—1000 раз в сравнении с экскрецией до беременности. Определение уровня экскреции эстриола имеет ведущее значение для диагностики нарушений в фетоплацентарной системе. Диагностическое значение величины экскреции эстриола особенно высоко во второй половине беременности. Значительное снижение выделения эстриола в последнем триместре беременности указывает на ухудшение состояния плода и функциональную недостаточность плаценты. Альфа-фетопротеин (АФП) относится к гликопротеидам; образуется в желточном мешке, печени и желудочно-кишечном тракте плода, откуда поступает в кровь матери. Вероятно, АФП участвует в защите печени плода от воздействия материнских эстрогенов и играет определенную роль в органогенезе. В 18—20 недель беременности его содержание в крови матери составляет в среднем менее 100 нг/мл, в 35—36 недель — повышается до 200— 250 нг/мл, в последние недели перед родами вновь снижается. Оптимальным для определения АФП в сыворотке крови матери и околоплодных водах является радиоиммунный метод.
2*
О течении беременности судят и по активности ряда ферментов, которая зависит от состояния плаценты и плода. Для оценки функции плаценты используют определение в сыворотке крови окситоциназы — фермента, инактивирующего окситоцин. Максимальная активность окситоциназы при сроке беременности 32 недели составляет более 6 ЕД, во время родов — 7,8 ЕД. Определенную роль играет изменение активности термостабильной щелочной фосфатазы (ТЩФ) — специфического для плаценты фермента. Этот тест считается наиболее чувствительным для установления дисфункции плаценты. Время существования ТЩФ в сыворотке крови — 3,5 дня. Диагностическое значение имеет не столько абсолютная величина активности ТЩФ, сколько доля ее в общей фосфатазной активности крови. При удовлетворительном состоянии плаценты ТЩФ составляет более 50% общей активности ЩФ. С диагностической целью используют также определение активности фосфокиназы, катепсинов, гиалуронидазы, содержание которых резко возрастает при нарушениях в плаценте.
А так же в разделе « Определение биофизического профиля плода. »
- Методы оценки сердечной деятельности плода
- Инвазивные методы пренатальной диагностики.
- ГЕСТОЗЫ
- ДЕКОМПЕНСИРОВАННАЯ ФОРМА ПЛАЦЕНТАРНОЙ НЕДОСТАТОЧНОСТИ
- ВРОЖДЕННЫЕ ПОРОКИ РАЗВИТИЯ ПЛОДА
- КЛИНИЧЕСКИ УЗКИЙ ТАЗ
- АКУШЕРСКАЯ ТАКТИКА, ИНТЕНСИВНАЯ ТЕРАПИЯ И ПРОФИЛАКТИКА КРОВОТЕЧЕНИЯ В ПОСЛЕДОВОМ И РАННЕМ ПОСЛЕРОДОВОМ ПЕРИОДАХ
- ЭФФЕРЕНТНЫЕ МЕТОДЫ ЛЕЧЕНИЯ В АКУШЕРСТВЕ
- Эфферентные методы в лечении гестозов у беременных
- Эфферентные методы в лечении гнойных септических заболеваний
- Эфферентные методы лечения при вирусных инфекциях у беременных
- Эфферентные методы лечения при иммунологическом конфликте
- Эфферентные методы при антифосфолипидном синдроме в акушерстве
- ВНУТРИУТРОБНЫЕ ИНФЕКЦИИ
- Особенности отдельных нозологических форм внутриутробных инфекций
- КЕСАРЕВО СЕЧЕНИЕ В СОВРЕМЕННОМ АКУШЕРСТВЕ
- СЕПТИЧЕСКИЕ ОСЛОЖНЕНИЯ КЕСАРЕВА СЕЧЕНИЯ
- НЕЙРОГУМОРАЛЬНАЯ РЕГУЛЯЦИЯ МЕНСТРУАЛЬНОГО ЦИКЛА
- ФИЗИОЛОГИЯ репродуктивной системы
- Нейрогуморальная регуляция менструального цикла
- Роль простагландинов в регуляции репродуктивной системы
- ГНОЙНЫЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ПРИДАТКОВ МАТКИ
- Патогенетические механизмы инфицирования внутренних половых органов.
- Этиологическая структура гнойных воспалительных заболеваний придатков матки.
- Патогенез гнойных воспалительных заболеваний придатков матки.
- Принципы и методы лечения гнойных воспалительных заболеваний придатков матки.
- Иммунокорригирующая терапия.
- ЗАБОЛЕВАНИЯ, ПЕРЕДАВАЕМЫЕ ПОЛОВЫМ ПУТЕМ (ЗППП)
- ГИПЕРПЛАСТИЧЕСКИЕ ПРОЦЕССЫ ЭНДОМЕТРИЯ
- МИОМА МАТКИ
- Патогенез миомы матки
- Классификация.
- Клиника.
- Осложнения.
- Онкологическая настороженность.
- Основные критерии.
- Дифференциальная диагностика.
- ГЕНИТАЛЬНЫЙ ЭНДОМЕТРИОЗ