Методика обследования кожи, полости рта и шеи
- Посмотрите пациенту в глаза, осмотрите кожу лица, шеи, кистей рук, обратите внимание на наличие пигментных пятен, каких-либо возвышающихся над кожей образований, язвочек, втяжений, деформаций, рубцовых изменений, выбуханий шейных вен, одутловатости. Пальпаторно кончиками пальцев определите их консистенцию, отношение к окружающим тканям, изменение цвета при надавливании, исследуйте зоны регионарного лимфооттока. Изучив анамнез, уточните динамику развития обнаруженных элементов кожи или мягких тканей.
Следует помнить:
- лицо в подавляющем большинстве случаев (95%) — место развития рака кожи, малыми признаками которого являются кожные элементы, склонные к увеличению, утолщению в центре, изъязвлению, появлению корочек;
- признаками малигнизации могут быть любые изменения пигментного невуса;
- выбухание шейных вен и появление одутловатости могут свидетельствовать об обширном опухолевом процессе в области средостения (синдром сдавления верхней полой вены).
- Проведите осмотр губ при закрытом рте, затем попросите пациента приоткрыть рот, с помощью салфетки аккуратно захватите губу большим и указательным пальцами, оттяните ее для осмотра внутренней части. Проделайте то же самое с верхней губой.
- С помощью шпателя при хорошем освещении оттяните щеку от зубов в углу рта таким образом, чтобы была видна слизистая на всем протяжении щеки и десен с одной стороны, затем с другой. Осмотрите язык со всех сторон, мягкое и твердое небо.
- В перчатках прощупайте все участки полости рта двумя пальцами (некоторые формы рака находятся в толще тканей и их легче прощупать, чем увидеть). Дно полости рта пальпируется бимануально.
- Проведите пальпацию подчелюстных лимфоузлов, области околоушных желез, затем щитовидной железы, зоны над яремной вырезкой, трахеи, установите ее подвижность. Перешеек щитовидной железы пальпируйте указательным и средним пальцами, предварительно попросив больного проглотить слюну. Область передних и заднебоковых треугольников шеи и зону под кивательной мышцей дополнительно пальпируют, стоя позади больного.
Следует знать:
- наиболее частыми предраковыми заболеваниями слизистых губ и полости рта являются дисплазии (лейкоплакии и эри- троплакии), язвочки и трещины;
- поражение шейных и надключичных лимфоузлов наиболее характерно для лимфогранулематоза и других лимфом, ме- тастазирования рака полости рта, губы, глотки, гортани, легких и средостения, щитовидной и молочной желез, а также желудка;
- при опухолевом поражении лимфатические узлы плотной или неоднородной консистенции.
Методика обследования молочных желез. Обследование молочных желез проводится в положении пациента стоя, а у полных женщин — дополнительно и в горизонтальном положении. Осмотр и пальпация через декольте, а тем более через ткань рубашки — недопустимы.
- Визуальный осмотр молочных желез начинают в положении пациентки стоя с опущенными руками, а затем просят больную поднять их вверх. Обращают внимание на величину молочных желез, симметричность или асимметричность стояния сосков, появление деформации, изменение цвета, втяжение соска или кожных покровов, включая аксиллярную область. Не должно ускользнуть от внимания утолщение или раздвоение соска, появление мокнутий или выделений.
- Только после осмотра приступают к пальпации, которая выполняется кончиками пальцев (не захватывая всю ткань молочной железы), начиная с верхненаружного квадранта от периферии к центру и наоборот, по часовой стрелке и заканчивая верхненаружным квадрантом с тем, чтобы он был задублирован; затем пальпацию проводят по краю большой грудной мышцы, аксиллярной, подключичной и надключичной зон.
На заметку при освоении методики:
а) молочные железы в норме могут быть неравновелики, но об этом, а также о других обнаруженных изменениях необходимо расспросить пациентку (выяснить, когда они появились и т. д.);
б) фиброаденомы имеют плотную консистенцию, но более четкие контуры и большую подвижность, чем злокачественные опухоли, которые скорее неоднородной плотности и имеют не совсем четкие контуры, однако эти признаки зависят от клинических вариантов рака (см. классификацию РМЖ в специальной главе);
в) выявленные опухолевидные образования должны быть измерены не «на глазок», а с помощью линейки, в двух взаимопер- пендикулярных направлениях.
Методика обследования органов брюшной полости. Физикальные методы обследования органов брюшной полости, хотя и не решают проблем ранней диагностики, имеют особое значение. Злокачественные новообразования печени, почек, яичников и неорганные опухоли забрюшинного пространства клинически могут проявляться длительное время лишь «фактом наличия опухолевидного образования», нередко достигая значительных размеров и осложняясь асцитом. Другие, как например рак желчных протоков, фатерова соска, головки поджелудочной железы, даже будучи небольшими по величине, могут обтурировать просвет полых структур, осложняться
желтухой, приводить к увеличению органов (печени, желчного пузыря, поджелудочной железы), что может быть обнаружено пальпа- торно, путем перкуссии и даже визуально.
Визуальный осмотр живота. Обращают внимание на состояние кожных покровов (цвет, тургор), величину и форму живота. При наличии опухолей наблюдается его выпячивание или асимметричное увеличение. При опухолях яичников наблюдается выпячивание преимущественно в нижних отделах с некоторой асимметрией. При кистомах (неорганных опухолях забрюшинного пространства) почек выпячивание удается обнаружить над их проекцией, а при раке кишечника — чаще над проекцией вышележащих его отделов за счет нарушения проходимости и перерастяжения стенок над опухолью. При асците невыраженной степени живот уплощен, имеет «лягушачью» форму, а при кистомах — «куполообразную». Важным дифференциально-диагностическим признаком асцита при раке яичников является отсутствие пастозности или отеков нижних конечностей, которые предшествуют асциту при сердечно-сосудистой недостаточности или портальной гипертензии.
Пальпацию живота лучше выполнять на относительно твердой кушетке. Основное положение больного — на спине, дополнительные — на левом и правом боку. Непременными условиями эффективной пальпации являются предварительное очищение кишечника, освобождение мочевого пузыря, хороший контакт с пациентом, максимальное расслабление мышц живота, щадящая поверхностная, а затем глубокая пальпация в соответствии с ритмом дыхания. Пальпаторно удается установить форму, величину и консистенцию опухолевидных образований. В зависимости от формы роста и взаимоотношения с окружающими тканями определяются подвижность и относительная четкость границ. Присоединение вторичной инфекции может создавать ту или иную степень болевой реакции.
В классическом варианте кистозные образования тугоэластичной консистенции, малигнизированные — неоднородной плотности, бугристые. Солидные образования различной степени плотности в зависимости от их гистологической структуры: от плотной, например при фибросаркоме, до мягковатой — при липосаркоме. Консистенция опухолей зависит от наличия некроза, распада, присоединения инфекции. При явлениях частичной или полной кишечной непроходимости удается пальпировать продолговатые растянутые петли кишечника. Пальпация живота при наличии асцита представляет определенные трудности, однако опухолевые конгломераты, в частности при раке яичников или печени, удается выявить кончиками пальцев путем легкого толчкообразного преодоления напряжения, создаваемого асцитом, и «наталкивания» на опухоль (симптом «подводного рифа»).
Следует знать:
- при асците все исследования затруднены, включая рентгенологическое и УЗИ. Исследования следует начинать с клинического осмотра, лапароцентеза и лапароскопии.
Перкуссия органов брюшной полости позволяет установить границы паренхиматозных органов, дифференцировать вздутие кишечника от других патологических состояний. Перкуторно, меняя положение больного, удается выявить небольшое скопление свободной жидкости (до 1,5—2 л).
Следует знать:
- одним из дифференциально-диагностических признаков рака печени является прогрессирующая динамика (в течение 10-12 дней) размеров печени по Курлову. При направлении к онкологу указывают величину печени и дату измерения по линейке.
Методика обследования прямой кишки Основное положение больного — коленно-локтевое.
Оснащение — резиновые перчатки и вазелиновое масло.
Обследование состоит из 4 этапов: визуальный осмотр анальной зоны, пальцевое исследование в коленно-локтевом положении, затем «на корточках» и осмотр перчаток после исследования.
- Вначале проводят визуальный осмотр промежности и зоны ануса. Больного просят прогнуться в пояснице, колени несколько развести, осторожно натужиться. Обращают внимание на состояние кожных покровов: нет ли белесоватых или пигментных пятен, возвышений или спавшихся образований, трещин или язвочек.
- Пальцевое исследование проводят в перчатках указательным пальцем, смазанным вазелиновым маслом. Круговыми движениями пальца оценивают тонус сфинктера, состояние слизистой оболочки стенок прямой кишки. В норме она гладкая, эластичная, подвижная. На расстоянии 4-5 см у мужчин через переднюю стенку пальпируют предстательную железу, имеющую округлую форму каштана с нерезко выраженной бороздой или перешейком по срединной линии, величиной около 4 см в поперечном и 3 см в продольном направлениях, с хорошо смещаемой слизистой над ней.
У женщин на расстоянии 7—9 см через стенку кишки удается прощупать надвлагалищную и влагалищную части шейки матки. Однако последнюю лучше пальпировать ректовагинально.
- Исследование вышерасположенных отделов прямой кишки удается осуществить путем перевода больного в положение «на корточки» (или в позу «сокола»), как бы посадив его на палец. При обнаружении в просвете кишки или вне ее опухоли оценивают ее форму, плотность, величину и подвижность.
Следует уметь:
- пальпаторно определять анатомические структуры прямой кишки и смежных с ней органов в норме и разные формы роста опухолевых образований. Навыки обследования предварительно отрабатываются на специальном тренажере с вариантами «вставок прямой кишки».
Следует знать:
- при аденоме предстательная железа увеличена и уплотнена, а при раке — хрящевой плотности. Слизистая над проекцией раковой опухоли длительное время остается легко смещаемой.
Методика обследования женских половых органов. Оснащение: гинекологическое кресло, кушетка, перчатки, ложкообразные зеркала, эксфолиатор для забора материала на цитологическое исследование, предметные стекла, ватные тампоны, раствор Люголя, напальчники.
Обследование гениталий состоит из пяти этапов: обследование живота, осмотр наружных половых органов, осмотр в зеркалах, взятие материала на цитологическое исследование, бимануальное исследование.
- Обследование живота в онкогинекологии имеет важное значение для выявления опухолевых заболеваний, исходящих из малого таза. Особую роль оно приобретает у девственниц, при атрезиях половых путей, а также для оценки распространенности опухолевого процесса, дифференциальной диагностики с воспалительными инфильтратами. Исследование проводят по общим правилам, описанным выше.
- Осмотр наружных половых органов. Обращают внимание на тип оволосения, состояние кожных и слизистых покровов, выраженность подкожной жировой клетчатки, больших и малых половых губ, клитора. Основными предопухолевыми заболеваниями вульвы являются крауроз и лейкоплакии, характеризующиеся соответственно атрофией подкожной клетчатки, истончением кожи и появлением перламутровых или белесоватых пятен, следов расчесов. В области промежности могут быть выявлены пигментные невусы, кондиломы, папилломы, липомы, иногда на ножке различной величины. Злокачественные опухоли с экзофитным ростом отличаются от доброкачественных образований неровной поверхностью, нередко с вдавлением или площадкой в центре, кровоточащей при прикосновении. Эндофитные формы рака выглядят как язвы с инфильтрацией вокруг и приподнятыми, неровными краями. Они характеризуются лимфо- и кровоточивостью, появлением корочек. Вход во влагалище осматривают после раздвигания пальцами и краем зеркала больших и малых половых губ. Здесь могут быть обнаружены формирующиеся фи- броматозные узлы, первичный и метастатический рак, узлы хорионэпителиомы.
Следует знать:
- состояние наружных половых органов у пожилых женщин, как у женщин цветущего возраста («ложное омоложение»), а у девочек преждевременное созревание может быть признаком гранулезоклеточной или текоклеточной опухоли;
- изменение вторичных половых признаков по типу дефеминизации —признаки арренобластомы (андробластомы).
3. Исследование с помощью зеркал предусматривает осмотр стенок влагалища и шейки матки. Лучше использовать соответствующего размера разовые ложкообразные зеркала с подъемником, позволяющие провести осмотр в более полном объеме. Вначале после раздвигания губ по задней стенке влагалища вводится ложкообразное зеркало, затем передняя стенка приподнимается плоским зеркалом (подъемником). При осмотре обращают внимание на окраску слизистых, стерильными туп- ферами осушивают, удаляют выделения и налеты, проводят инструментальную пальпацию, отмечают состояние и особенности шейки матки (консистенцию, величину эрозии, разрывы, деформации и др.). Для оценки границ патологических изменений проводят цветовые пробы с раствором Люголя или гематоксилином путем нанесения на слизистые марлевым тампоном. Диагностика развитых форм рака не представляет
трудности. Экзофитные формы рака определяются по наличию крупно- и мелкобугристых разрастаний розовато-серого цвета с признаками некроза и распада. При эндофитных формах шейка плотная, утолщение приобретает «бочкообразную форму», наблюдается «пестрая картина» чередования белесоватых и красновато-багрового цвета полос и пятен. Смешанные формы роста напоминают кратерообразную язву с высокими неровными краями, бугристым дном и некротическими налетами. Раковые язвы — источник лимфокровоточивости и выделений типа «мясных помоев».
Следует знать:
- проба Шиллера (с 2—3% раствором Люголя) основана на свойстве нормального плоского эпителия, содержащего большое количество гликогена, легко окрашиваться в темно- коричневый цвет; атипически измененный эпителий, в том числе при раке, остается неокрашенным или йоднегативным;
- проба с гематоксилином позволяет отличить неизмененный плоский эпителий, который окрашивается в светло-синий цвет, от пролиферирующего, приобретающего темно-синюю окраску;
- при визуальном осмотре «невооруженным» глазом рак на ранних стадиях развития может оказаться невыявленным, для его обнаружения требуется обязательное цитологическое исследование прицельного соскоба.
При выведении зеркал дополнительно осматривают стенки влагалища, выявляют контактную кровоточивость и мелкие эрозии.
- Взятие материала на цитологическое исследование проводят из трех зон: влагалищной части шейки матки, цервикального канала и полости матки. Из полости матки содержимое получают шприцем типа Брауна или специальным устройством. К сожалению, в смотровых кабинетах до настоящего времени материал из шейки матки и цервикального канала берут ложечкой типа Фолькмана. Последнее не позволяет получать клеточный материал со всей окружности шейки матки и цервикального канала, поэтому остаются неисследованные участки (ложноотрицательные результаты составляют от 15 до 25%).
В настоящее время разработаны специальные устройства «цервикс-браш» для цитодиагностики рака шейки матки, позволяющие без особых усилий движением указательного и большого пальцев осуществлять не менее 5 круговых вращений рабочей части (3 в одну сторону, затем 2 в другую), снимая поверхностный и более глубокие клеточные слои, включая зону плоского и цилиндрического эпителия, где имеется наибольшая вероятность его трансформации.
Полученный клеточный материал ровным слоем наносят на предметные стекла, высушивают и вместе с сопроводительным листком направляют в цитологическую лабораторию.
Следует знать:
- рак начинает развиваться чаще всего на стыке плоского и цилиндрического эпителия. С возрастом и после диатермокоагуляции эта граница располагается высоко в цервикальном канале и не видна. Без получения материала с линии стыка эпителиальных слоев развитие ранних форм рака исключить нельзя;
- в сопроводительном листке на цитологическое исследование, кроме паспортных данных пациентки, указывают дату последних месячных или срок менопаузы.
5. Бимануальное исследование (рис. 6). Возможнытри его варианта: влагалищно-брюшностеночное, ректально-брюшностеночное и комбинированное ректовагинально-брюшностеночное (RV). В гинекологической практике RV-исследование является основным, при котором, кроме состояния матки и придатков, их величины, консистенции, поверхности, связи с окружающими органами, можно определить состояние прямой кишки, параметральной клетчатки и дугласова пространства, где в пожилом возрасте располагаются яичники и могут быть имплантационные метастазы.
При проведении RV-исследования дополнительно на средний палец надевают напальчник, указательный и средний пальцы смазывают, например, вазелиновым маслом. Пальцами другой руки разводят половые губы. Указательный палец вводят во влагалище, а средний — в прямую кишку. Дальнейшие этапы проводят как при обычном влагалищно-брюшностеночном исследовании. У девочек и девушек ограничиваются ректоабдоминальным вариантом исследования.
Обычно небольшое (до 8-10 см) образование эластичной консистенции, определяемое сбоку и спереди от матки, является овариальной кистой, а образование, располагающееся сбоку и сзади от матки — кистомой.
Признаками малигнизации кистомы являются ее неоднородная плотность и наличие «шипа» в заднем своде.
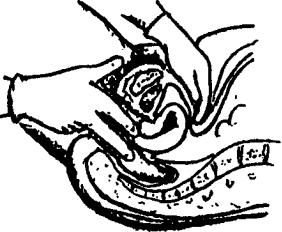
Рис. 6. Бимануальное ректовагинальное исследование
Следует знать:
- нормальное местоположение яичников в разные физиологические периоды;
- яичники являются характерным органом для метастазирования рака многих органов пищеварения (метастазы Крукенберга), а дугласово пространство — для осадочных опухолей органов брюшной полости и малого таза (метастазы Шницлера).
Запомните три основных правила диагностики ранних форм рака:
Ранние и малые формы рака — это клинико-морфологическое понятие, диагностика их невозможна без цитологических и гистологических исследований.
Необходимо тщательно обследовать всех обратившихся при отсутствии или наличии жалоб, начиная с применения физикальных методов.
Активно проводить профилактические осмотры, формируя группы повышенного риска для целенаправленного и углубленного их обследования с определенной периодичностью.
