Ультразвуковой мониторинг при перитоните и после больших реконструктивных операций на органах брюшной полости
УЗИ позволяет быстро, с высокой степенью достоверности провести диагностику гнойно-воспалительных осложнений и различных видов кишечной непроходимости в раннем послеоперационном периоде. Это особенно важно в детском возрасте, когда прогрессирование перитонита быстротечно, многие механизмы защиты еще незрелы, а в клинической картине отсутствуют признаки поражения паренхиматозного органа. Ценность метода многократно возрастает при повторных исследованиях и функциональных пробах.
При благоприятном течении послеоперационного периода рекомендуется выполнять УЗИ на 3-й сутки, а при осложненном — на 1—2-е сутки после вмешательства, далее — ежедневно до стойкой ремиссии. Исследование должно выполняться после тщательного ознакомления с анамнезом заболевания, объемом предшествующего оперативного вмешательства и результатами лабораторных анализов, проведенных ранее. Тесное сотрудничество хирургов и специалистов ультразвуковой диагностики повышают эффективность исследования. Ценность метода многократно возрастает при повторном его использовании для наблюдения за патологическими процессами в динамике с применением функциональных проб. Частота повторных исследований определяется индивидуально. При их проведении необходимо сохранение полной схемы исследования всех органов.
Подробное описание УЗ-симптоматики внутри- и внеорган- ных абсцессов брюшной полости было приведено в соответствующем разделе. Необходимо отметить, что определение периода развития при диагностике абсцессов очень важно, так как на первых двух стадиях возможно обратное развитие процесса при адекватной общей антибактериальной терапии, что мы наблюдали в своей практике. Эффективное инвазивное вмешательство может быть проведено только в фазе деструктивных изменений. ,
При повторных исследованиях соблюдается та же последовательность осмотра брюшной полости, что и при первичном обследовании.
Перед врачом ультразвуковой диагностики при динамическом УЗ-наблюдении при перитоните ставятся следующие задачи.
- Выявить возможные осложнения, которых до операции по поводу перитонита не было, верифицировать их нозологическую форму, повторно оценить изменения в уже существующих осложнениях.
- Проследить динамику изменений инфильтратов брюшной полости (возможное абсцедирование или инволюцию).
- Оценить функцию желудочно-кишечного тракта, дифференцировать механическую кишечную непроходимость от динамической.
- Выявить сопутствующие изменения внутренних органов (брюшной и плевральной полостей).
- Оценить влияние проводимой терапии на течение перитонита и его осложнений.
- При необходимости сформулировать рекомендации методов лечения.
Тесное сотрудничество хирургов и специалистов ультразвуковой диагностики повышает эффективность исследования. Ценность метода многократно возрастает при повторном его использовании для наблюдения за патологическими процессами в динамике с применением функциональных проб. Частота повторных исследований определяется индивидуально. При их проведении необходимо сохранение полной схемы исследования всех органов.
Реакция окружающих тканей проявляется снижением эхогенности по периферии и симптомами формирования инфильтратов, которые при сонографии выглядят как объемные образования крупных размеров овальной формы. По периферии может визуализироваться анэхогенный ободок жидкости. В состав инфильтратов наиболее часто входят: кишечные петли (нормального диаметра или расширенные, без признаков перистальтики или с нормальной перистальтической активностью), пряди сальника в виде включений неправильной формы повышенной эхогенности, увеличенные брыжеечные лимфатические узлы, лоцирующиеся в виде образования овальной формы длиной до 1,5 см, толщиной до 0,5—0,7 см с четким ровным контуром, однородной структуры пониженной эхоген- ности.
Инфильтраты могут быть выявлены и как самостоятельные образования без нагноения. В этом случае они располагаются в зоне оперативной активности. Инфильтраты не всегда пальпируются из-за глубины расположения и напряжения мышц брюшной стенки. В последние годы отмечается увеличение диагностируемых инфильтратов. Многие авторы связывают это с повсеместным внедрением УЗИ у послеоперационных больных (рис. 6.3).
Инфильтраты подлежат консервативному лечению, степень эффективности которого оценивается при динамическом УЗ- наблюдении. При инволюции инфильтратов происходит их уменьшение в размерах, затем контуры становятся нечеткими и образование перестает лоцироваться. Обычно этот процесс занимает от 4 до 6 дней.
Иногда инфильтраты содержат жидкость в центральных отделах. В случае серозного выпота — контуры четкие, анэхоген- ной плотности. При нагноении выпот приобретает признаки, характерные для абсцессов. Прилежащие кишечные петли чаще всего паретично расширены, стенки их становятся повышенной эхогенности за счет инфильтративных процессов.
Оментиты — чаще всего характеризуются длительным под- острым течением. У детей проявляются бурной клинической картиной воспалительного процесса, болевым синдромом, при этом иногда пальпируется малоподвижное объемное образование. При сонографии выявляется поверхностно расположенное образование неправильной формы, толщиной от одного до
Рис. 6.3. Поперечное сканирование в гипогастральной области. Инфильтрат брюшной полости, состоящий из кишечных петель. Объемное образование диаметром до 7 см с четким, ровным контуром, пониженной эхогенности.
нескольких сантиметров (в зависимости от возраста ребенка), повышенной эхогенности (рис. 6.4). Структура может быть однородной или мелкоячеистой. Нужно стремиться к консервативному лечению таких больных. В случае прогрессирования оментита динамическое УЗ-наблюдение позволяет выявить мелкие анэхогенные включения в толще сальника, которые имеют тенденцию к слиянию. Эхогенность прилегающих тканей снижается. Может появиться реактивный выпот. В этом случае показано оперативное лечение.
Серозный выпот при УЗИ лоцируется в виде анэхогенных включений неправильной формы. Он меняет объем и локализацию в зависимости от положения тела. Иногда прослеживаются тонкие (толщиной 1—2 мм) гиперэхогенные нити фибрина, совершающие постоянные колебательные движения (передаточная пульсация). Количество выпота у детей с воспалительными послеоперационными осложнениями редко бывает значительным, как правило, до 200 мл. Наиболее часто жидкость локализуется в полости малого таза или межпетельно в месте локализации воспалительного очага — абсцесса, инфильтрата, оментита (рис. 6.5). Нами не отмечено закономерности распространения свободной жидкости последовательно по регионам брюшной полости в зависимости от ее количества.
При осумковании серозного выпота могут формироваться
Рис. 6.4. Косое сканирование правой мезогастральной области. Плащевидный оментит. Эхогенная неоднородная структура под апоневрозом толщиной до 15 мм.
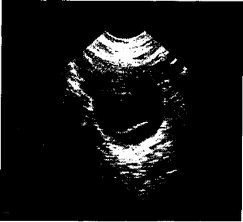
Рис. 6.5. Продольное сканирование правой подвздошной области. Анэхогенный серозный выпот.
Рис. 6.6. Поперечное сканирование в гипогастральной области. Се- рома брюшной полости у ребенка, перенесшего перитонит. Объемное анэхогенное образование с четкими ровными контурами и линейными эхогенными включениями — нити фибрина.
серомы, которые у детей редко достигают больших размеров. Они имеют вид анэхогенных тонкостенных образований округлой формы, не меняющих объем, форму и структуру с течением времени (рис. 6.6). Серомы подлежат пункционному лечению.
Кровь в брюшной полости выглядит как жидкостное образование, имеющее анэхогенную структуру с эхогенной взвесью, которая лучше прослеживается при увеличении изображения с использованием высокочастотного датчика. На фоне гемопе- ритонеума очень трудно определить источник кровотечения. У новорожденных детей это, как правило, подкапсульные разрывы паренхиматозных органов (печени, селезенки). Гематома может быть небольших размеров и при краевом расположении не всегда визуализируется. У детей старшего возраста с нормальной свертываемостью крови гематомы на ранних стадиях представлены образованиями с четкими, ровными или неровными контурами, однородными с пониженной эхогенностью или анэхогенной структурой (рис. 6.7). Со временем структура становится неоднородной за счет эхогенных включений. По периферии отсутствует зона перифокального воспаления. Дифференциальный диагноз проводят с кистами, абсцессами.
В случае продолжающегося прогрессирующего перитонита в
брюшной полости выявляется свободная жидкость, причем количество ее может быть очень незначительным. Нами не обнаружено прямых признаков, позволяющих достоверно дифференцировать гнойный выпот от серозного, но предположить с высокой долей вероятности наличие перитонита можно, опираясь на косвенные критерии. Выпот при нагноении теряет свою прозрачность, что проявляется эхогенной взвесью. Это лучше видно при эхолокации датчиком с максимальной частотой УЗ-волны. Очень редко количество его бывает значительным. Стенки кишечных петель утолщаются (свыше 2—
- мм в зависимости от возраста), повышается их эхогенность за счет инфильтрации. Перистальтическая активность чаще всего угнетена. Петли тонкой кишки умеренно расширены. Просвет заполнен жидким достаточно однородным химусом. Часто происходит депонирование газа в кишечной трубке, что значительно затрудняет УЗИ брюшной полости. У детей старше 3—5 лет на этом фоне удается обнаружить брыжеечные лимфатические узлы в виде единичных образований овальной формы диаметром 10—15 мм, средней эхогенности, однородной структуры. Слияния их в конгломераты не происходит (рис. 6.8).
В случае выраженной интоксикации и прогрессирующего перитонита могут выявляться следующие из сопутствующих изменений: увеличение печени с повышением эхогенности паренхимы и закруглением краев; увеличение селезенки; увеличение почек с повышением эхогенности коркового и мозгового вещества с щелевидным расширением лоханок.
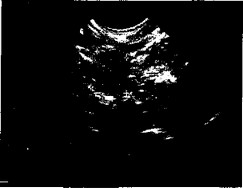
- Рис. 6.7. Поперечное сканирование в области правого латерального канала. Послеоперационная гематома брюшной полости. Округлое t1 . образование средней эхогенности, однородной структуры.
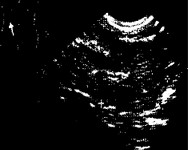
Рис. 6.8. Продольное сканирование в правой подвздошной области. Прогрессирующий гнойный перитонит. Умеренно расширенные кишечные петли без признаков перистальтики с утолщением и повышением эхогенности кишечной стенки за счет инфильтрации. Умеренное количество межпетельного выпота.
Довольно часто в послеоперационном периоде на фоне перитонита развивается острый панкреатит. Клиническая картина при этом смазана и неспецифична (вздутие живота из-за пареза, распространенный болевой синдром). УЗ-признаки в виде увеличения органа, снижения эхогенности, размытости контуров и незначительного расширения протока поджелудочной железы (вирзунгова протока) наблюдаются через 1—3 дня после повышения амилаз крови и мочи. Это может касаться всего органа или одного из отделов, чаще всего — головки поджелудочной железы (рис. 6.9). При стихании процесса выявленные изменения прослеживаются в течение 3—7 дней после нормализации показателей ферментативной активности. Прогрессирующее увеличение поджелудочной железы, снижение эхогенности, появление выпота в малом тазу или сальниковой сумке, нарастание уровня амилаз служат показанием для лапаротомии.
При механической кишечной непроходимости лоцируются
значительно расширенные петли кишечника — более чем в 2—3 раза от возрастной нормы (рис. 6.10). Стенки их тонкие, повышенной эхогенности. При сроках существования более суток отчетливо визуализируются круговые складки слизистой оболочки — складки Керкринга. Просвет кишки заполнен достаточно однородным по структуре жидким эхогенным химу
сом. Наиболее достоверный признак — маятникообразное движение содержимого — должен быть обнаружен в нескольких кишечных петлях, а при массивном спаечном процессе — в различных отделах брюшной полости. Иногда удается обнаружить спавшиеся петли тонкой кишки (особенно у новорожденных и детей раннего возраста). По месту их обнаружения относительно отделов брюшной полости можно предположить уровень препятствия. В поздних сроках появляется анэхоген- ный выпот в брюшной полости. Перистальтика может не прослеживаться. Кишечное содержимое расслаивается на эхогенный осадок (внизу) и анэхогенную жидкость.
Для дифференциального диагноза проводят стимуляцию прозерином в возрастной дозировке. При сохранении описанных симптомов, болевого синдрома диагноз механической непроходимости не вызывает сомнений.
В случаях частичной кишечной непроходимости расширение кишечных петель не столь значительно. Наряду с маятникообразным движением химуса прослеживается его поступательное продвижение. После стимуляции патологическая перистальтика может не прослеживаться, но по прошествии нескольких часов или суток УЗ-картина восстанавливается в полном объеме. Выявление патологической перистальтики с расширением кишечных петель у детей в послеоперационном периоде, даже
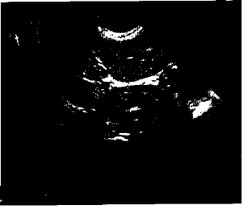
Рис. 6.9. Поперечное сканирование в эпигастральной области. Множественные абсцессы брюшной полости, отечная форма острого панкреатита. Увеличение поджелудочной железы в области головки и хвоста размером 23x9x20 мм, неровные контуры, снижение эхогенности.
Рис. 6.10. Поперечное сканирование гипогастральной области. Механическая кишечная непроходимость. На фоне анэхогенности выпота лоцируются резко расширенные петли тонкой кишки с утолщением стенки и маятникообразным движением химуса.
при отсутствии клиники, расценивается как угрожающий фактор для развития полной спаечной кишечной непроходимости.
У детей с межкишечными анастомозами часто развиваются анастомозиты, что при УЗИ дает картину полной или частичной механической непроходимости, которая может сохраняться до 7—12-го дня после операции. Обнаружение спавшихся кишечных петель в проекционной зоне расположения анастомоза делает этот диагноз наиболее вероятным.
В результате УЗИ можно судить о наличии свободного газа в брюшной полости. При этом в горизонтальном положении обнаруживается скопление газа в эпигастральной области или ниже по средней линии. Газ легко смещается при повороте набок и при дозированной компрессии секторным датчиком на переднюю брюшную стенку. Необходимо помнить о возможности присутствия свободного газа в брюшной полости у больных в течение 2—3 дней после лапаротомии. Для уточнения диагноза рекомендуется выполнять обзорную рентгенографию брюшной полости в вертикальном положении.
Эффективность ультразвукового мониторинга. Благодаря внедрению динамического УЗ-наблюдения за детьми с перитонитом и перенесшими большие реконструктивные операции на органах брюшной полости удается проводить раннее распознавание формирующихся осложнений перитонита, сократив использование лучевых и инвазивных диагностических методов.
По нашим данным, постоянное наблюдение за течением самого перитонита и своевременная диагностика его осложнений дали возможность провести целенаправленное энергичное лечение, в результате чего удалось остановить дальнейшее развитие патологического процесса, ликвидировать его или произвести раннюю операцию. Инволюция наблюдалась при абсцедирова- нии печени, ни один инфильтрат не привел к абсцедированию, а постоянное наблюдение за динамической кишечной непроходимостью позволило провести оперативное вмешательство в ранние сроки при ее переходе в механическую. УЗИ дало возможность значительно снизить число релапаротомий благодаря внедрению чрескожных малых инвазивных вмешательств.
Эффективность разработанной методики ультразвукового мониторинга подтверждается результатами лечения разлитого гнойного перитонита и его осложнений у детей. По данным литературы, гнойные перитониты, осложнившиеся абсцессами паренхиматозных органов, дают высокую летальность у детей и взрослых больных, исчисляемую 15,8—49,3 %. Из 273 детей с РГП и его осложнениями, находившихся под нашим наблюдением, у 76 были абсцессы брюшной полости, летальных исходов не было.
А так же в разделе «Ультразвуковой мониторинг при перитоните и после больших реконструктивных операций на органах брюшной полости »
- Характеристика поступивших больных
- Классификация перитонитов
- Операционные доступы и санация брюшной полости
- Кишечные сто мы и парентеральное питание при перитоните
- Ультразвуковое исследование в диагностике и лечении осложнений перитонита
- Малые инвазивные вмешательства при интрапаренхиматозных и межпетельных абсцессах брюшной полости УЗИ в лечении абсцессов паренхиматозных органов
- УЗИ в лечении межпетельных абсцессов при помощи микролапаротомии
- Общие принципы консервативной терапии детей с разлитым гнойным перитонитом и его осложнениями Предоперационная подготовка
- Детоксикационная терапия у детей с разлитым гнойным перитонитом
- Энтеросорбция при помощи дезинтегрированного активированного угля
- Борьба с парезом желудочно-кишечного тракта
- Ультрафиолетовое облучение крови при перитоните
- Дифференцированная иммунотерапия у детей с осложненными формами разлитого гнойного перитонита
- Некоторые особенности воспалительного процесса у детей с осложненными формами разлитого гнойного перитонита
- Летальность при перитоните