Гемолитическая болезнь новорожденных (ГБН) — это заболевание, в основе которого лежит гемолиз эритроцитов плода и новорожденного, вызванный несовместимостью крови матери и плода по эритроцитарным антигенам.
Гемолитическая болезнь новорожденных диагностируется у 0,25 — 0,7% новорожденных. В структуре перинатальной смертности она составляет от 2,6 до 7,1%. Даже легкие формы ГБН обусловлены иммунологическим конфликтом, который в последующем может быть причиной проявления лимфатико- гипопластической и экссудативно-катаральной аномалии конституции и аллергической настроенности организма. Перегрузка функционально и морфологически незрелой печени продуктами распада эритроцитов, повреждение гепатоцитов, явления холестаза, свойственные ГБН, могут вызвать хронические поражения гепатобилиарной системы. Несмотря на определенные достижения в профилактике, диагностике и лечении, еще наблюдаются тяжелые исходы ГБН в виде церебральных нарушений, приводящих детей к инвалидности.
Этиология. Гемолитическая болезнь новорожденных вызывается преимущественно несовместимостью крови матери и плода по резус-фактору, реже по групповым антигенам и еще реже по другим антигенным системам. Частота форм ГБН в зависимости от причин распределяется следующим образом: по резус-фактору — 92%, по системе АВО — 7 %, по другим антигенам — 1 %.
Резус-фактор (Rh-фактор) открыт в 1940 г. Ландштейнером и Виннером. Было обнаружено, что кровь кроликов, иммунизированная кровью обезьян вида макака резус, агглютинирует не только эритроциты макак резусов, но и эритроциты 85 % людей европейского континента и 95 % народов Азии.
Открытие резус-фактора положило начало теории изоиммунной этиологии гемолитической болезни плода и новорожденного. Сущность ее в следующем: резус-фактор плода, попадая через плаценту в кровь матери, вызывает образование резус-антител; резус-антитела в свою очередь проникают через плаценту в кровоток плода, в связи с чем возникает гемолиз эритроцитов плода и новорожденного.
Позже было установлено, что в состав резус-фактора входит три основных типа антигенов (D, С, Е по терминологии Фишера или Rh0, rh', rh" по обозначению Виннера). Они встречаются в эритроцитах человека в разных комбинациях и образуют разновидности резус-фактора. Таких антигенных разновидностей эритроцитов человека вместе с резус-отрицательными насчитывается восемь. Фактор Rh0(D) обладает высокой антигенной активностью и содержится в эритроцитах 85 % людей, которые фактически являются резус-положительными. Факторы rh'(C) и rh"(E) редко вызывают сенсибилизацию и, следовательно, гемолитическую болезнь.
Rh-фактор обнаруживается у плода 8 — 9 нед, а иммунные тела начинают вырабатываться на III —V месяце беременности с момента поступления антигена в кровоток матери. Резус-фактор наследуется по доминантному типу: у резус-отрицательной матери ребенок рождается резус-положительным в 100% случаев, если отец его резус-положительный гомозиготного типа, и в 50% случаев от резус-положительного отца гетерозиготного типа. Ребенок с резус-отрицательной кровью может родиться у резус-положи- тельных родителей гетерозиготов. Несовместимость родителей по резус- принадлежности крови встречается в 9,5—13 %браков.
В крови резус-отрицательных людей обнаружен фактор Hr и три его разновидности: Hr0, hr', hr". Hr вместе с резус-фактором составляет единую систему, которая называется системой Rh —hr. Женщины с резус-положитель- ной кровью могут быть сенсибилизированы к фактору Hr, в результате чего возможно развитие гемолитической болезни плода и новорожденного.
Гемолитическая болезнь новорожденных может развиться также при несовместимости крови матери и плода по системе АВО. У матери с группой крови 0 антигены А и В могут вызвать образование иммунных антител. В 25 — 47% браков родители несовместимы по АВО-системе.
Факторы и системы MN, Lu, Kell, Kidd, L, Fy и др.— обладают слабыми антигенными свойствами и редко бывают причиной сенсибилизации беременной.
Большое количество эритроцитарных антигенов обусловливает высокую вероятность несовместимости крови матери и плода; в то же время ГБН возникает сравнительно редко: в одном случае из 25 при несовместимости крови матери и плода по резус-фактору и в одном из 45 — при несовместимости по группам крови. Следовательно, для иммунизации матери и следующего за этим гемолиза эритроцитов плода и новорожденного необходимы определенные условия. Известно, что на иммунном ответе беременной отражаются предшествующие гемотрансфузии, даже произведенные в раннем детстве. Имеет значение сенсибилизация матери предыдущими плодами, в том числе при беременностях, прерванных медицинскими абортами. Дети с ГБН по резус-конфликту чаще рождаются от повторных беременностей. Имеет значение также общая реактивность иммунной системы женщин. Возможна врожденная устойчивость беременной к резус-фактору, если резус-отрицательная женщина родилась от резус-положительной матери (эта закономерность наблюдалась не всеми авторами).
Существенная роль в развитии болезни отводится плаценте. Она выполняет роль барьера при переходе эритроцитов плода в кровоток матери и антител матери к плоду. Фетальные эритроциты лишь в небольшом количестве, недостаточном для иммунизации, регулярно обнаруживаются в крови матери в третьем триместре беременности. Инфекции, особенно латентно текущие, воспалительные заболевания, медицинские аборты снижают барьерную функцию плаценты.
Считается также, что гемолиз возникает в тех случаях, если эритроциты плода и новорожденного обладают способностью к восприятию антител.
При несовместимости крови матери и плода одновременно по резус-фактору и системе АВО, как правило, развивается гемолитическая болезнь по групповым антигенам как более сильным. Если при таком сочетании антигенов возникает гемолитическая болезнь по резус-конфликту, то она протекает легче. Механизм действия АВО-несовместимости против резус-иммунизации пока не совсем ясен.
Патогенез. Гемолиз эритроцитов плода и новорожденного, вызванный поступившими через плаценту антителами к эритроцитам ребенка, приводит к гипербилирубинемии и анемии.
Образовавшийся вследствие распада эритроцитов непрямой билирубин (свободный, или гемобилирубин) в обычных условиях в печеночной клетке связывается с глюкуроновой кислотой при участии фермента глюкуронил- трансферазы и превращается в прямой билирубин (связанный, или холебили- рубин). Он выделяется в кишечник. Если скорость гемолиза превышает конъюгационные возможности печени, непрямой билирубин накапливается в кровяном русле, прокрашивает ткани и развивается желтуха (билирубин выше 34 мкмоль/л, или 2 мг %). В кровяном русле непрямой билирубин связывается с альбумином. В этом комплексе затрудняется его диффузия через гематоэнцефалический барьер и, следовательно, предотвращается возможность повреждения мозга. Однако при уровне билирубина 307 — 342 мкмоль/л (18 — 20 мг%) гематоэнцефалический барьер становится проницаемым и непрямой билирубин достигает головного мозга, прокрашивая и повреждая в первую очередь подкорковые ядра головного мозга, — возникает ядерная желтуха (icterus nuclearis). Непрямой билирубин, являясь тканевым ядом, тормозит окислительные процессы, вызывает дегенеративные изменения клеток вплоть до некроза.
В результате токсического повреждения печеночных клеток в крови появляется прямой билирубин, в желчных протоках возникает холесгаз, нарушается выделение желчи в кишечник («синдром сгущения желчи»). При анемии, которая обусловлена патологическим гемолизом эритроцитов, возникают очаги экстрамедуллярного кроветворения и стимулируется костномозговой гемопоэз. В периферической крови появляются молодые формы красных кровяных телец — эритробласты (заболевание ранее называлось эритробласто- зом). В селезенке осуществляются процессы фагоцитоза эритроцитов и их фрагментов. Печень и селезенка увеличиваются. Интенсивный внутрисосудистый гемолиз приводит к отложению продуктов распада эритроцитов (ге- мосидерина, липофусцина) в эпителиальных клетках печени, почек, поджелудочной железы и других органов. Возникает дефицит железа, меди, цинка, кобальта. В патологический процесс вовлекаются легкие и сердце.
У недоношенных детей, вероятно, в связи с более низким уровнем били- рубинсвязывающего альбумина ядерная желтуха (билирубиновая энцефалопатия) может возникнуть при более низком уровне билирубина (171 — 256 мкмоль/л, или 10—15 мг %). К билирубиновой энцефалопатии предрасполагает также гипоксия плода и новорожденного. У детей, перенесших асфиксию или родовую травму центральной нервной системы, в результате гипоксического повреждения мозга уже при более низких показателях непрямого билирубина наблюдается билирубиновая энцефалопатия.
Клиническая картина. По степени выраженности отдельных синдромов различают следующие формы заболевания: отечную (2%), желтушную (88%) и анемическую (10%).
Отечная форма — самая тяжелая форма ГБН. При раннем иммунологическом конфликте может произойти выкидыш или болезнь прогрессирует, и массивный внутриутробный гемолиз эритроцитов приводит к тяжелой анемии, гипоксии, нарушению обмена, гипопротеинемии и отеку тканей.

Образующийся в этих случаях непрямой билирубин плода поступает в кровоток матери и обезвреживается ее печенью (в крови беременной обнаруживается повышение уровня билирубина). Плод погибает до рождения или рождается в крайне тяжелом состоянии. Болезнь характеризуется отеком тканей новорожденного с наличием жидкости в полостях. Кожа резко бледная (НЬ ниже 110 г/л), лоснящаяся; желтушность выражена слабо. Печень и селезенка значительно увеличены, живот большой. Новорожденные обычно вялые, мышечный тонус у них резко снижен, рефлексы угнетены. Выражена сердечно-легочная недостаточность.
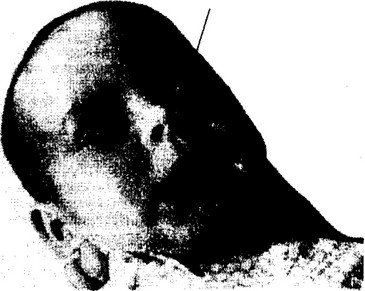
Желтушная форма — наиболее частая и обычно тяжелая форма заболевания. Основные ее симптомы — ранняя желтуха, анемия и гепатосплено- мегалия (рис. 19). Желтуха проявляется при рождении (уровень билирубина в пуповинной крови выше 34 мкмоль/л, или 2 мг%) или в 1-е, реже на 2-е сутки, интенсивно прогрессирует, увеличиваются размеры печени и селезенки
По мере нарастания билирубиновой интоксикации состояние детей ухудшается: они становятся вялыми, сонливыми, угнетаются физиологические рефлексы. На 3 —4-е сутки уровень непрямого билирубина может достигнуть критических цифр (307 — 341 мкмоль/л, или 18 — 20 мг%) и появляются симптомы ядерной желтухи (ригидность мышц затылка, судороги конечностей и мышц лица, симптом Грефе, симптом «заходящего солнца» и др.) (рис. 20).
К концу 1-й недели жизни в связи с холестазом, возникшим на фоне интенсивного гемолиза, нарушается выделение желчи в кишечник («синдром сгущения желчи») и появляются признаки холестатической желтухи. При этом кожа приобретает зеленоватый оттенок, кал обесцвечивается, моча темнеет и по цвету напоминает пиво, в крови повышается содержание прямого билирубина. В тяжелых случаях заболевания желтушное прокрашивание кожных покровов сохраняется длительно, в течение 5 — 6 мес и более.
Желтушная форма гемолитической болезни новорожденных обычно сопровождается гиперхромной анемией. Продолжительность анемии зависит от тяжести заболевания и вида лечения, может затягиваться на 2 — 3 мес.
Анемическая форма (anaemia neonatorum) по течению наиболее доброкачественная. Клинически проявляется сразу после рождения или в течение 1-й недели жизни. Иногда бледность кожных покровов сразу не выявляется, заболевание постепенно прогрессирует, и тяжелая анемия диагностируется
на 2 —3-й неделе и даже позже. Уровень билирубина при этой форме может быть слегка повышен, значительно увеличиваются размеры селезенки и печени. Обшее состояние ребенка изменяется мало. Исход благоприятный.
Гемолитическая болезнь при конфликте по системе АНО протекает преимущественно в более легкой форме, однако возможно тяжелое течение заболевания (особенно при несвоевременной диагностике) с исходом в билируби- новую энцефалопатию.
Лабораторные данные. Периферическая кровь в первые дни характеризуется наличием эритробластов (более 10 на 100 лейкоцитов), снижением количества эритроцитов и гемоглобина, высоким цветовым показателем (выше 1,0), ретикулоцитозом до 10—13%, лейкоцитозом, сдвигом влево в нейтрофильном ряду. Биохимические показатели крови при гемолитической болезни следующие: уровень общего билирубина повышен преимущественно за счет непрямого (в первые дни), с 5 —6-го дня увеличивается содержание и прямого билирубина; повышен уровень холестерина, активность трансаминаз и альдолаз; снижено содержание белка, протромбина.
Антитела к резус-фактору (полные и неполные) определяются методом Кумбса. Свободные антитела (обычно у матери) выявляются непрямой реакцией, а адсорбированные эритроцитами плода — прямой. Особое значение имеют неполные антитела, которые легко проходят через плацентарный барьер и обнаруживаются у подавляющего большинства новорожденных с гемолитической болезнью. При несовместимости крови матери и плода по системе AB0 определяются иммунные а- и р-агглютинины.
Антитела к эритроцитам ребенка могут быть обнаружены в грудном молоке, что также свидетельствует об иммунизации матери.
Диагноз. При постановке диагноза принимают во внимание следующее:
- несовместимость крови матери и ребенка по эритроцитарным антигенам ;
- семейный анамнез матери (мертворождения, больные дети, медицинские аборты, самопроизвольные выкидыши, гемотрансфузий);
- клинические проявления заболевания при рождении или вскоре после рождения (желтуха, анемия, гепатоспленомегалия);
- лабораторные данные (эритробластоз, ретикулоцитоз, повышение уровня непрямого билирубина, положительная проба Кумбса).
Очень важна антенатальная диагностика возможного иммунологического конфликта. Помимо несовместимости крови родителей и семейного анамнеза, необходимо учитывать динамику титра антител во время беременности (обнаружение повышенного титра антител до III месяца беременности свидетельствует о предшествующей сенсибилизации женщины, после IV месяца — об иммунизации при настоящей беременности); отклонения в состоянии плода по данным ЭКГ и ФКГ; изменения околоплодных вод, полученных путем ам- ниоцентеза (появление билирубина, отклонения в содержании белка, глюкозы, железа, меди, РКиО); данные ультразвукового сканирования, которые позволяют установить отек плаценты и плода. Все показатели учитывают в комплексе и по возможности в динамике.
Дифференциальный диагноз. Желтушный вариант гемолитической болезни новорожденных следует дифференцировать от:
- физиологической желтухи, которая обусловлена накоплением непрямого билирубина в связи с временной несостоятельностью глюкуронилтрансферазной системы печени новорожденного. Желтушное окрашивание кожи появляется иа 3-й день или, редко, к концу 2-х суток, не сопровождается ухудшением общего состояния, гепатоспленомегалией и анемией. Максимальный уровень непрямого билирубина в крови отмечается на 4 —5-й день у доношенных детей и на 4 —6-й день у недоношенных. Желтуха исчезает, как правило, в течение 2 нед у доношенных и затягивается на 3 — 4 нед и более у недоношенных новорожденных. Если у недоношенного ребенка при физиологической желтухе уровень билирубина достигает 171—256 мкмоль/л (10 —
15 мг%), может развиться билирубиновая энцефалопатия;
- конъюгационной желтухи наследственного происхождения (синдром Криглера-Найяра и болезнь Жильбера), при которой выявляется повышенная или высокая концентрация непрямого билирубина, но отсутствует анемия. При синдроме Криглера-Найяра в связи с почти полным отсутствием конъюгации непрямого билирубина в прямой наблюдаются бесцветная желчь и ахоличный стул. В эту же группу дифференцируемых состояний относят транзиторные конъю- гационные желтухи, обусловленные временной недостаточностью глюкуронилтрансферазной системы и, следовательно, нарушением перехода непрямого билирубина в прямой. Это желтухи при избытке эстрогенов в молоке матери, желтухи в ответ на введение ребенку витамина К, ле- вомицетина и других медикаментов, которые могут явиться конкурентами билирубина в процессе конъюгации;
- заболеваний печени, которые протекают с явлениями холестаза. При этом появляется желтуха, обесцвеченный кал, темная, цвета пива, моча; в крови обнаруживается прямой билирубин. К этой группе заболеваний относят неонатальный гепатит и атрезию желчных ходов. Причиной неонатального гепатита могут быть токсоплазмоз, цитомегалия, листериоз, сифилис, вирусная и бактериальная инфекция (последняя при сепсисе). Атрезия желчных ходов является пороком развития или результатом перенесенного внутриутробного гепатита. При гепатите обесцвеченный кал и темная моча наблюдаются периодически, а при атрезии желчных ходов постоянно. Кроме того, для гепатита характерно повышение активности в сыворотке крови тран- саминаз и альдолаз;
- галактоземии. Это наследственная ферментопатия, проявляющаяся нарушением превращения галактозы в глюкозу. В крови при этом повышается уровень сахара за счет галактозы. Обладая токсическими свойствами, она приводит к нарушению функции печени и общей интоксикации. Увеличивается печень, повышается концентрация билирубина. Заболевание сопровождается срыгиваниями и рвотой. Признаки заболевания исчезают при переводе ребенка на питание, не содержащее молочного сахара (лактозы).
Анемическую форму гемолитической болезни дифференцируют от:
- гемолитических анемий, которые обусловлены нарушением метаболизма в эритроцитах в связи с дефицитом различных ферментов, например, глюкозо-6-фосфатдегидрогеназы. Гемолитические анемии проявляются бледностью, чаще умеренно выраженной желтухой, увеличением селезенки в большей степени, чем печени, повышением уровня непрямого билирубина в крови. К гемолитическим анемиям, от которых дифференцируют ГБН, относят врожденную микросфе- роцитарную анемию Минковского-Шоффара, обусловленную дефектом эритроцитов и их склонностью к гемолизу. Для наследственного микросфероцитоза характерны смещение влево кривой Прайс-Джонса (уменьшен диаметр эритроцитов) и понижение осмотической стойкости эритроцитов к гипотоническим растворам хлорида натрия (минимальный гемолиз в 0,52 — 0,68% растворе, максимальный — в 0,32 — 0,48%);
- анемий, возникших в связи с потерей крови плодом или новорожденным. Это фетоматеринская или фетофетальная трансфузия у близнецов, а также геморрагии при родовой травме (при больших размерах кефалогематомы или кровоизлиянии в мозг и внутренние органы).
Прогноз. У детей после гемолитической желтухи могут наблюдаться отклонения в психоневрологическом статусе. При тяжелых формах это церебральные детские параличи, сопровождающиеся изменением тонуса мышц, непроизвольными движениями, имеющими характер атетоза. Могут быть также нарушены речь и слух. При более легких формах поражения центральной нервной системы наблюдаются косоглазие, симптом «заходящего солнца», умеренная задержка развития статических функций и психики, снижение слуха. Кроме того, в группе детей, перенесших ГБН, выше общая заболеваемость, чаще неадекватны реакции на профилактические прививки и проявления экссудативно-катарального и лимфатико-гипопластического диатезов.
Лечение. Лечение ГБН направлено прежде всего на предотвращение повышения билирубина до критического уровня и на ликвидацию анемии.
В настоящее время наиболее эффективным методом лечения желтушного варианта болезни является заменное переливание крови. Оно позволяет вывести билирубин и антитела из крови ребенка и восполнить дефицит эритроцитов. Однако заменное переливание крови представляет определенную опасность для ребенка: во время этой операции происходят резкие метаболические нарушения, снижается уровень факторов свертывания и изменяется электролитный состав крови; возможно также инфицирование новорожденного.
Для заменного переливания крови используют чаще резус-отрицательную кровь той же группы, что и кровь ребенка, в количестве 100—150 мл на 1 кг массы тела. За время операции замещается 70% крови ребенка. Ребенок получает резус-отрицательные донорские эритроциты, которые не подвергаются воздействию антител.
Заменное переливание может производиться также резус-положительной кровью. В этом случае происходит более интенсивный гемолиз за счет взаимодействия с антителами резус-положительных донорских эритроцитов, поэтому уровень билирубина повышается до значительных цифр и нередко требуется повторное заменное переливание. При этом антитела ликвидируются быстрее и период выздоровления сокращается. Единого мнения о преимуществе заменного переливания той или иной крови нет.
Если гемолитическая болезнь обусловлена несовместимостью групп крови матери и плода, то для заменного переливания используют группу крови 0(1) или эритроцитную массу группы 0(1) и сухую плазму, совместимую с группой крови ребенка.
Показания к заменному переливанию крови:
- появление желтухи сразу после рождения, повышение уровня билирубина в пуповинной крови до 68 мкмоль/л (4 мг%);
- почасовой прирост билирубина 5,13 мкмоль/л (0,3 мг%) и выше, указывающий на повышенный гемолиз эритроцитов и снижение способности печени переводить непрямой билирубин в прямой. Для недоношенных и детей, перенесших гипоксию, учитывается более низкий показатель нарастания билирубина в течение часа — 1,7 мкмоль/л (0,1 мг%);
- другие сведения о возможности развития тяжелой формы заболевания: отягощенный семейный анамнез, высокий тигр антител во время беременности, содержание НЬ ниже 150 г/л, эритробластоз, ретикулоцитоз, гепатоспле- номегалия, положительная проба Кумбса.
Техника заменного переливания крови. После обработки пуповины и прилегающей кожи спиртом конец пуповины надсекают на расстоянии 2 — 3 см над уровнем пупочного кольца и в вене фиксируют катетер. Через катетер вводят 20 мл раствора альбумина или плазмы с целью связывания непрямого билирубина, затем через 5 — 10 мин попеременно дробными порциями по 20 мл медленно выводят кровь ребенка и вводят кровь донора. После переливания 100 мл донорской крови для нейтрализации цитрата натрия вводят 2 — 3 мл 10% раствора глюконата кальция. В конце операции для коррекции ацидоза, который обычно усиливается во время переливания, вводят 10 мл 5% раствора гидрокарбоната натрия, а также антибиотик. Операция продолжается 11 /2 — 2 ч. Рекомендуется переливать кровь со скоростью 10 мл/мин. Объем введенной крови обычно должен превышать на 50 мл объем выведенной. На остаток пуповины накладывают лигатуру и стерильную повязку.
Уровень гемоглобина и билирубина определяется в динамике 2 — 3 раза в сутки с оценкой почасового прироста. Операция заменного переливания крови иногда производится повторно (даже до 4 —5 раз), если уровень билирубина снова достигает критических цифр и больному угрожает билирубино- вая энцефалопатия.
В последние годы в комплекс основных лечебных мероприятий при желтушном варианте заболевания включается гемосорбция — удаление билирубина из крови при прохождении ее через сорбент. Показания те же, что и к заменному переливанию крови. Иногда после гемосорбции продолжается гемолиз эритроцитов и в связи с накоплением билирубина производится повторная гемосорбция или заменное переливание крови. Эффективность метода изучается.
После заменного переливания крови или в случаях более легкого течения желтушных форм заболевания, когда концентрация непрямого билирубина в крови не достигает критических цифр, используют консервативные методы
борьбы с гипербилирубинемией: инфузии растворов альбумина, реополиглю- кина, гемодеза и глюкозы по 7—10 мл/кг. В комплексе с другими широко применяется довольно доступный и безопасный метод — светотерапия (рис. 21). Эффект получается от ламп синего, белого и дневного света. Под действием любого из перечисленных видов излучения на обнаженное тело ребенка происходит распад билирубина посредством фотоокисления. Продолжительность сеансов до 18 ч с повторением через 2 —3 ч в течение 2 — 3 дней.
С целью повышения детоксикационной функции печени назначают фенобарбитал (8 — 10 мг/кг в сутки до исчезновения желтухи). Механизм действия его многообразен. В частности, он является индуктором глюкуро- нилтрансферазы, способствует экскреции свободного билирубина через билиарную мембрану гепатоцита.
Введение витаминов Вг и В2 по 0,5 мл, С по 100 — 200 мг, 25 мкг кокарбоксилазы улучшает функцию печени и стабилизирует нарушенные обменные процессы.
Положительное влияние на течение и исход желтушного варианта гемолитической болезни оказывает гипербарическая оксигенация, при которой заметно снижается уровень билирубина, улучшается общее состояние, уменьшается действие билирубиновой интоксикации на мозг. Гипербарическая оксигенация проводится в барокамерах отечественного производства (например, БК-04) при рабочем давлении 0,5 —0,8 ати (избыточная атмосфера), чистым увлажненным кислородом (рис. 22). Обычно требуется 2 — 6 сеансов, а в очень тяжелых случаях заболевания — до 11 — 12 сеансов. Лечение в барокамере проводят ежедневно, 1 сеанс в сутки, и лишь при значительной гипербилирубинемии ребенок получает в 1-й день лечения 2 сеанса. При отсутствии барокамеры целесообразно использовать ингаляции кислорода.
С целью абсорбции билирубина в полости кишечника внутрь назначают карболен (1 /4 таблетки 4 раза в сут). С той же целью используется внутри- желудочное введение (капельно) глюкозы (100 мл 5% раствора), плазмы или альбумина (50 мл 5% раствора), а также витаминов и сульфата магния.
Синдром сгущения желчи купируют назначением внутрь желчегонных средств: сульфата магния (1 чайная ложка 12,5% раствора 3 раза в сутки) и аллохола (1/4 таблетки 3 раза в сутки). Учитывая, что при ГБН в тяжелых случаях возможно токсическое поражение надпочечников, с заместительной целью назначают кортикостероиды (преднизолон по 1—2 мг/кг) коротким курсом (5 — 7 дней).
По поводу выраженной анемии производят трансфузии крови или эритро- цитной массы (струйно по 5 — 7 мл/кг).
Кормление детей с гемолитической болезнью в первые дни принято проводить донорским или пастеризованным материнским молоком (при пастеризации антитела разрушаются).
В первые 7 — 10 дней от кормления грудью воздерживаются в связи с возможностью проникновения антител из молока через желудочно-кишечный тракт в кровь ребенка (хотя не доказано усиление гемолиза при кормлении материнским молоком).
Для решения вопроса о времени прикладывания к груди руководствуются также определением антител в молоке.
Профилактика осуществляется в двух направлениях:
- профилактика сенсибилизации женщины с резус-отрицательной кровью:
а) неспецифическая — осторожное проведение гемотрансфузий, предупреждение абортов;
б) специфическая — введение иммуноглобулина анти-D в первые 48 ч после родов, а также после абортов;
- предупреждение тяжелых форм заболевания при выявлении изоиммунизации у беременной:
а) неспецифическая десенсибилизация — введение растворов глюкозы с ко- карбоксилазой и аскорбиновой кислотой, витаминов и антигистаминных средств;
б) специфическая — с целью нейтрализации антител производится пересадка кожного лоскута от мужа.
