Инфекционный мононуклеоз (болезнь Филатова — Пфейфера, железистая лихорадка) — малоконтагиозное инфекционное заболевание, характеризующееся лихорадкой, воспалительными явлениями в глотке, увеличением лимфатических узлов, селезенки и печени, мононуклеарной реакцией со стороны крови.
Уже при первом описании инфекционного мононуклеоза в 1885 г. Н. Ф. Филатов отметил большую частоту данного заболевания и благоприятный, как правило, прогноз. Однако до настоящего времени отсутствуют сведения об истинной его частоте. По данным литературы, заболеваемость колеблется от 0,11 до 450 на 100000 населения. Большой диапазон цифр зависит, очевидно, от гипо- и гипердиагностики.
Все статистические данные свидетельствуют о том, что болеют преимущественно дети, за исключением новорожденных и грудных. В подавляющем большинстве случаев болезнь протекает благоприятно, хотя при^ максимальной выраженности всех симптомов возникает немало тревог из-за ее сходства с токсической дифтерией, лейкозом, тифом. Недостаточное знакомство врачей с данным заболеванием — основная причина диагностических затруднений.
Этиология. Наиболее вероятно, что возбудителем инфекционного монону- клеоза является фильтрующийся вирус, в пользу которого говорят эксперименты по воспроизведению болезни абактериальными фильтрами глоточной слизи, взятой в разгар заболевания, а также случаи заражения при переливании крови от больных или лиц, находившихся в инкубационном периоде.
Новое направление в изучении вирусной этиологии инфекционного моно- нуклеоза наметилось после того, как стало известно, что в сыворотке переболевших лиц содержатся антитела к герпесоподобному вирусу. Однако этиологическая роль его не доказана. Возможно, в период развития заболевания происходит лишь активация находившегося до того в латентном состоянии герпесоподобного вируса, что и вызывает продукцию антител.
Эпидемиология. Эпидемиология инфекционного мононуклеоза мало изучена. На основании опубликованных материалов следует считать, что эта болезнь отличается очень низкой контагиозностью. Передача возбудителя происходит, по-видимому, воздушно-капельным путем только при тесном общении больных и здоровых людей. Заражению способствуют скученность, пользование общей посудой, бельем, постелью. При ранней изоляции больных на период лихорадки, воспалительных явлений в глотке и видимого на глаз увеличения лимфатических узлов распространения инфекции не наблюдается.
Патогенез и патологическая анатомия. Входными воротами возбудителя является, вероятно, область глоточного лимфатического кольца. Наиболее характерные клинические, гематологические и серологические признаки болезни обусловлены возникающей под влиянием вируса гиперплазией лимфоидной и ретикулогистиоцитарной ткани. В связи с этим наиболее постоянными симптомами инфекционного мононуклеоза являются увеличение лимфатических узлов, селезенки, печени, воспалительные явления в глотке. Максимальная выраженность воспалительных явлений в зеве наступает через несколько дней от начала болезни; предполагается, что пленчатая или фолликулярно-лакунарная ангина формируется под влиянием вторичной бактериальной флоры. Не исключая такую возможность, более правильно считать, что у большинства больных ангина обусловлена воздействием вируса. Против бактериальной природы мононуклеарной ангины свидетельствует снижение щелочной фосфатазы нейтрофилов, тогда как в условиях бактериального воспаления она должна была бы повышаться.
Наряду с указанными симптомами гиперплазия лимфоидной и ретикулярной ткани под воздействием возбудителя приводит к появлению в периферической крови большого числа лимфоцитов и атипичных мононуклеаров. Они отличаются повышенной митотической активностью и способностью к поглощению тимидина при ауторадиографии, а также высоким содержанием ДНК. В них также наблюдали феномены «простреленного (окончатого) ядра» и «ка- риотомии» (возникновение дополнительной ядерной частички наряду с основной массой ядра). Полагают, что указанные изменения возникают в монону- клеарах под влиянием вируса, тропного к лимфоидной и ретикулярной ткани.
Не исключено, что часть мононуклеаров, циркулирующих в периферической крови больных инфекционным мононуклеозом, относится к числу иммунокомпетентных. Однако их доля в общей массе лейкоцитов, по-видимо-
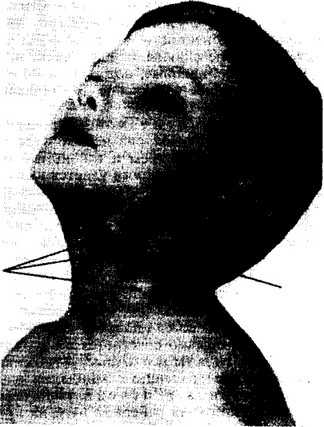
Рис. 103. Увеличение заднешейных и тонзиллярных лимфатических узлов при инфекционном мононуклеозе.
 му, невелика, так как выраженные рибосомы и богатая эндоплазматическая сеть, так же как и ос- миофильные включения, свидетельствующие об иммунологическом потенциале, отмечаются лишь в небольшой части клеток.
му, невелика, так как выраженные рибосомы и богатая эндоплазматическая сеть, так же как и ос- миофильные включения, свидетельствующие об иммунологическом потенциале, отмечаются лишь в небольшой части клеток.
В сыворотке клеток больных с большим постоянством обнаруживаются гетерофильные антитела, участвующие в реакциях агглютинации и гемолиза с эритроцитами различных животных.
Предполагают, что возбудитель болезни имеет общий с эритроцитами ряда животных термостабильный антиген, называемый мононуклеозным антигеном (М-антиген). Эти данные имеют значение для обоснования серологических методов диагностики.
Летальные исходы, связанные непосредственно с инфекционным
мононуклеозом, исключительно редки. На аутопсии констатируют увеличение лимфатических узлов, селезенки, печени, воспалительные изменения в глотке. Гистологически отмечается универсальная гиперплазия ретикулярной ткани всех органов и систем, а также свойственная многим вирусным инфекциям диффузная или очаговая инфильтрация мононуклеарного характера. Пролиферация мононуклеарных клеток особенно сильно выражена в лимфоретикулярных органах: лимфатических узлах, миндалинах и селезенке. Обнаруживают ее также в печени, почках, нервной системе.
Клиническая картина. Наиболее вероятная продолжительность инкубационного периода — 5 — 20 дней.
Начало болезни в большинстве случаев постепенное. Ее симптомы формируются в течение нескольких дней и достигают максимальной выраженности к концу 1-й или в начале 2-й недели. В первые 2 — 3 дня отмечается легкое недомогание, сопровождающееся небольшим повышением температуры и мало- выраженными изменениями лимфатических узлов и глотки. В разгар болезни наблюдаются лихорадка, отечность век, ринит, кашель, боли в горле, воспалительные явления в глотке, увеличение селезенки, печени и лимфатических узлов, расположенных позади грудиноключично-сосцевидной мышцы, близ сосцевидного отростка, и другие симптомы.
Продолжительность лихорадки — от 1—2 дней до 3 нед. В первом случае температура обычно невысокая (37,5 — 38 °С), во втором может достигать 39 —39,5 °С. Явления гипертермии (40—41 °С) наблюдаются редко. Характерны перепады температуры тела в течение суток в 1 —2°С и литическое снижение в конце лихорадочного периода.
Увеличение шейных лимфатических узлов наиболее отчетливо и постоянно выявляется по заднему краю грудиноключично-сосцевидной мышцы, где они хорошо видны на глаз, особенно при повороте головы
в сторону (рис. 103). Узлы могут иметь вид цепочки или пакета, отдельные из них достигают 2 — 3 см в диаметре. Местной отечности шейной клетчатки и резкой болезненности лимфатических узлов при пальпации, как правило, не бывает, они не спаяны между собой, подвижны. Нередко гиперплазированы тонзиллярные, паховые, подмышечные и другие лимфатические узлы, однако их изолированное увеличение (без заднешейных) нехарактерно для инфекционного мононуклеоза.
Назофарингит может проявиться резким затруднением носового дыхания и обильным слизистым отделяемым или только легкой заложенностью носа, першением и слизистым отделяемым с задней стенки глотки. При тщательном расспросе удается выявить жалобы на чувство заложенности в задних отделах носа. Явления назофарингита особенно выражены у детей, страдающих аденоидами. У них появляются гнусавость и затруднение носового дыхания, особенно во время сна. У подростков эти признаки выражены меньше вследствие обратного развития лимфоидной ткани глотки.
Изменения зева очень разнообразны и выявляются почти у всех больных, варьируя в зависимости от сроков и тяжести инфекционного мононуклеоза. При этом лишь у небольшого числа из них наблюдается катаральное воспаление миндалин, у остальных развивается лакунарно-фолликулярная ангина, нередко со сплошными налетами. Копьевидный налет, свисающий из носоглотки, обычно сочетается с наложениями на миндалинах желтовато-белого цвета. Налеты неплотные, легко снимаются, не имеют тенденции к слиянию и распространению с миндалин на дужки и мягкое небо.
Селезенка и печень увеличиваются у всех больных. Селезенка выступает из-под края реберной дуги на 2 —4 см, реже — на 1—2 см, печень увеличивается в меньшей степени. Ощупывание печени и селезенки безболезненно, при трудности пальпации прибегают к перкуссии. Как правило, отсутствует желтушное окрашивание кожи и склер, нет диспепсических нарушений и выраженных симптомов интоксикации. У многих больных обнаруживается небольшое увеличение активности трансаминаз, выявляются отклонения показателей тимоловой и сулемовой проб. Содержание билирубина в подавляющем большинстве случаев остается в пределах нормы.
У небольшой части больных (около 15%) бывают изменения кожи в виде скудной сыпи неспецифического характера — петехиальной, пятнистой, пятнисто-папулезной, уртикарной. Особенно часто отмечается сыпь типа потницы как следствие повышенной потливости в начальном периоде болезни. Иногда появляются сыпи, обусловленные экссудативно-катаральным диатезом и непереносимостью антибиотиков. Сыпь редко бывает обильной и чаще всего обнаруживается лишь при тщательном целенаправленном осмотре.
К 3 —4-й неделе болезни у всех больных нормализуется температура, ликвидируются воспалительные явления в глотке, заметно уменьшаются лимфатические узлы, селезенка и печень. Однако небольшое увеличение селезенки и лимфатических узлов наряду с гематологическими сдвигами и повышением титра гетерофильных антител в сыворотке крови отмечается и через несколько месяцев от начала болезни. Учитывая, что общее состояние больных при этом не нарушено, а указанные отклонения постепенно исчезают у всех без исключения больных, их следует рассматривать как остаточные явления инфекционного мононуклеоза. Рецидивирующие и хронические формы болезни не доказаны.
Лабораторные данные. Изменения периферической крови касаются прежде всего лейкоцитарной формулы. Процент сегментоядерных нейтрофилов уменьшается, возрастает число клеток с нерасчлененным ядром — лимфоцитов, моноцитов и мононуклеаров, которым свойственно разнообразие морфологических признаков, что нашло отражение в их наименовании: атипичные мононуклеары, широкоплазменные лимфоциты, моноцитоиды, лимфомоно- циты, лимфоидные клетки и др. (более 50 названий). Лейкоцитоз, как правило, выражен умеренно. СОЭ немного увеличена.
Лимфоцитарная реакция крови и атипичные мононуклеары не строгоспецифичны. Аналогичные клетки наблюдаются при многих других болезнях, особенно вирусной этиологии (отсюда название «вироциты»), и могут составлять до 3 — 5% от общего числа лейкоцитов у здоровых людей.
Решающее значение для диагностики имеет их пропорция в формуле крови. При инфекционном мононуклеозе они составляют, как правило, не менее 10% и в сочетании с выраженным лимфоцитозом создают характерную картину крови.
Осложнения. Осложнения бывают редко. Возможно развитие отита, паратонзиллита. С отеком слизистой оболочки верхних дыхательных путей связано наблюдавшееся некоторыми авторами состояние резкого удушья, при котором возникает потребность оперативного вмешательства. Как казуистика описываются: разрыв селезенки, спонтанный или от физических воздействий, полирадикулоневрит с расстройством дыхания, острая гемолитическая анемия, геморрагический синдром, печеночная кома, сердечная недостаточность, поражение щитовидной железы, перикардит, энцефалит и другие осложнения.
Диагноз. Достоверный диагноз инфекционного мононуклеоза должен основываться на 3 основных критериях: клинической картине, гематологических изменениях, повышении титра гетерофильных антител — и подтверждаться дальнейшим течением болезни.
Из клинических симптомов с наибольшим постоянством встречаются лихорадка, увеличение заднешейных лимфатических узлов и селезенки, воспалительные явления в глотке. Указанное сочетание симптомов очень редко наблюдается при других заболеваниях.
Важное значение имеет серодиагностика. В недавнем прошлом она основывалась на реакции Пауля — Буннелля, с помощью которой выявляют агглютинины к эритроцитам барана. Однако она бывает положительной не только при инфекционном мононуклеозе, но и при других болезнях, особенно часто (у 30 — 45% больных) при острых респираторных вирусных инфекциях и вирусном гепатите. Значительно большой диагностической ценностью обладает дифференциальный тест, предложенный в 1938 г. Давидсоном. При этом сыворотку больного предварительно абсорбируют субстратом, содержащим широко распространенный в природе форсмановский антиген (F-антиген), удаляя таким путем антитела к F-антигену. Оставшиеся антитела к М-антиге- ну выявляются при последующей постановке реакции агглютинации с бараньими эритроцитами.
Наиболее пригодны для выявления антител к М-антигену (г. е. для диагностики инфекционного мононуклеоза) лошадиные эритроциты — как нативные, так и формалинизированные, не содержащие F-антигена. В таком случае сыворотка не требует предварительной обработки. Реакцию с формали- низированными эритроцитами лошади ставят в стеклянных капиллярах; она технически проста, легко читается, требует очень мало сыворотки; кроме того, положительные результаты при других болезнях составляют не более 1 %. Приготовление длительно сохраняющихся формалинизированных эритроцитов доступно любой лаборатории.
Максимальное число положительных результатов серологического исследования наблюдается с первых дней болезни до 3 —4-й недели. Менее выраженные серологические сдвиги сохраняются в течение нескольких месяцев. Учитывая, что яркие клинические признаки инфекционного мононуклеоза отмечаются на протяжении 2—3 нед, серологические пробы, выявляемые в более поздние сроки от начала заболевания, следует считать анамнестическими.
Сочетание клинических, гематологических и серологических признаков болезни свидетельствует о типичных формах инфекционного мононуклеоза; отсутствие одного из них свидетельствует о наличии атипичной формы (субклинической, гематологически не подтвержденной или серонегативной). Типичные и атипичные формы болезни делятся по тяжести клинических проявлений, в основном по интенсивности и продолжительности лихорадки, на легкие, среднетяжелые, тяжелые (исключение составляет лишь субклиническая форма, само название которой предполагает маловыраженные патологические проявления). При легкой форме температура тела остается повышенной в течение 2 — 7 дней, при среднетяжелой — 8 —14, при тяжелой — 15 дней и более.
Дифференциальный диагноз. Инфекционный мононуклеоз следует прежде всего дифференцировать от дифтерии, начиная с ответа на вопрос, какая форма ее может быть заподозрена по изменениям в зеве.
Локализованная точечно-островчатая, или пленчатая, дифтерия зева может быть исключена, если у больного при соответствующих этой форме небольших налетах имеет грубое изменение контуров шеи из-за увеличения лимфатических узлов. При локализованной дифтерии, как известно, реакция лимфатических узлов сравнительно невелика и припухлость на шее для нее нехарактерна. Резкое затруднение носового дыхания и гнусавость обычно не наблюдаются при этой форме. При небольших налетах эти симптомы указывают на инфекционный мононуклеоз. Последнему свойственна также более продолжительная и менее высокая, чем при дифтерии, лихорадка.
Токсическая дифтерия зева имеет сходство с инфекционным мононуклеозом благодаря обширным налетам, сплошь покрывающим миндалины. При разграничении этих двух заболеваний особенно важно учитывать длительность лихорадочного периода. Продолжительность его при инфекционном мононуклеозе составляет чаще всего 8 — 10 дней и более, при дифтерии он короче и длительным бывает редко; только за счет присоединения других заболеваний. Начало болезни и формирование температурной реакции при инфекционном мононуклеозе чаще всего постепенное (2 — 4 дня), при токсической форме дифтерии острое, с высоким подъемом температуры в первые 2 — 3 дня и последующим быстрым снижением до нормальной или субфебрильной.
Подозрение на токсическую форму дифтерии возникает обычно не в первые дни, а на 2-й неделе инфекционного мононуклеоза, когда нарастает максимально вся симптоматика, поэтому приходится учитывать соответствие клинической картины сроку болезни. При токсической форме дифтерии без сывороточного лечения в этот период появляются бледность, симптомы полиневрита и сердечно-сосудистые расстройства, при инфекционном мононуклеозе состояние больного сравнительно нетяжелое, окраска кожных покровов розовая. Дифтерийные налеты отличаются большой плотностью, гладкой поверхностью, серовато-белым цветом; при мононуклеозной ангине налеты рыхлые, творожистые, мажущиеся. Возможное изменение контуров шеи существенно различается при этих болезнях. При токсической форме дифтерии это обусловлено отеком шейной клетчатки с симптомами зыбления, выскальзывания утолщения кожной складки на месте припухлости. Очертания отека ровные, постепенно теряющиеся. Припухлость максимально выражена в подчелюстной области. От угла нижней челюсти она распространяется вниз и кпереди и только при очень тяжелых формах с обширными дифтерийными налетами в глотке бывает припухлость кзади от грудиноключично-сосцевидной мышцы. По передней поверхности шеи отек выпуклый, спускается на грудную клетку, чего никогда не бывает при инфекционном мононуклеозе. При болезни Филатова видимое на глаз выбухание на боковой поверхности шеи, позади грудиноключично-сосцевиднои мышцы, происходит за счет увеличения в виде пакетов лимфатических узлов, создающих фестончатую линию.
При появлении затрудненного носового дыхания нужно иметь в виду, что в случаях дифтерии этот симптом обусловлен или резким отеком мягких тканей зева, или пленками на перегородке носа. Отделяемое при дифтерии носа скудное, сукровичное. При инфекционном мононуклеозе слизистая оболочка носа набухшая, пленок нет, обильное отделяемое имеет стекловидный характер,
При болезни Филатова селезенка и печень увеличены всегда, при дифтерии быстрое увеличение печени отмечается только при появлении сердечных нарушений на 2-й неделе заболевания.
При лакунарно-фолликулярных ангинах в отличие от инфекционного мононуклеоза длительность лихорадочного периода не превышает 3 — 4 дней, начало болезни острое, увеличены, как правило, лишь тонзиллярные лимфатические узлы, селезенка нормальных размеров, не изменено носовое дыхание. Налеты при таких ангинах держатся недолго, к 4—5-му дню при снижении температуры ликвидируются изменения в зеве. При инфекционном мононуклеозе налеты появляются через несколько дней от начала болезни и держатся нередко в течение 8—10 дней и более.
Дифференциальную диагностику инфекционного мононуклеоза следует проводить с вирусным гепатитом. При этом надо учитывать, что последний имеет меньшую длительность лихорадочного периода и нарастанием патологических проявлений (диспепсия, вялость, желтуха) по окончании лихорадки, а также характеризуется отсутствием лимфаденопатии. Важно, что при вирусном гепатите преобладает увеличение печени, желтуха — наиболее постоянный симптом, в то время как при инфекционном мононуклеозе она наблюдается очень редко, да и показатели функционального состояния печени гораздо менее изменены, а осадочные пробы, уровень альдолазы и транса- миназы в большинстве случаев близки к норме или быстро нормализуются. Одновременное получение нескольких положительных проб бывает редко и в основном при тяжелых формах болезни, сопровождающихся продолжительной лихорадкой, пленчатой ангиной и резким увеличением лимфатических узлов. Большое значение имеют эпидемиологические данные, указывающие на возможность заражения вирусным гепатитом. При сходстве гематологических показателей проводят серологическое исследование.
При дифференциальном диагнозе инфекционного мононуклеоза, брюшного тифа и паратифа в пользу первого говорят типичные изменения крови. Тифо-паратифозные инфекции протекают более тяжело. Необходима также комплексная серологическая диагностика с повторной постановкой реакции Видаля и теста с лошадиными эритроцитами в стеклянных капиллярах.
При доброкачественном лимфоретикулезе (болезнь кошачьей царапины) в отличие от инфекционного мононуклеоза отмечается изолированное увеличение лимфатических узлов, регионарных по отношению к входным воротам инфекции (чаще всего подмышечных, локтевых и паховых впадинах), нет ангины, назофарингита и увеличения заднешейных лимфатических узлов. Для окончательного решения вопроса необходимо прибегать к серологическому исследованию, учитывая, что лимфоцитарная реакция крови с появлением атипичных мононуклеаров может иметь место и при болезни кошачьей царапины.
Инфекционный мононуклеоз имеет сходные черты с острым лейкозом — преобладание в формуле крови элементов лимфоцитарного ряда при небольшом лейкоцитозе в сочетании с гиперплазией лимфатических узлов и селезенки. При этом следует учитывать большую, чем при мононуклеозе, длительность болезни, нарастающую анемию и геморрагический синдром, характерные для лейкоза. При инфекционном мононуклеозе течение болезни циклическое, с быстро наступающим выздоровлением и заметным улучшением состояния день ото дня. При необходимости проводят серологическое исследование и стернальную пункцию или трепанобиопсию.
Лечение. Специфической терапии инфекционного мононуклеоза не существует, поэтому используется почти исключительно симптоматическое лечение. В период лихорадки показано назначение жаропонижающих средств и обильное питье. При резком затруднении носового дыхания рекомендуется повторный туалет носа с последующим закапыванием раствора эфедрина или других сосудосуживающих средств до 4 —5 раз в сутки. Уменьшению воспалительных явлений способствует прием глюконата кальция и димедрола в возрастных дозировках. Для более быстрого очищения зева от обширных налетов прибегают к полосканиям 2% раствором гидрокарбоната натрия.
К лечению антибиотиками целесообразно прибегать при продолжительности лихорадки более 6 — 7 дней. Явления ангины резко выражены и сопровождаются значительным увеличением лимфатических узлов (резкое их увеличение заставляет предполагать присоединение бактериальной инфекции к первичному вирусному процессу). Курс лечения должен быть коротким — 6 — 7 дней. При появлении побочных реакций показана немедленная отмена антибиотиков. Помимо перечисленных средств, в последние годы при лечении очень тяжелых форм инфекционного мононуклеоза используют пред- низолон в течение нескольких дней.
Пребывание больных в постели в разгар болезни и рациональный режим в период выздоровления необходимы, чтобы избежать разрыва селезенки в случаях ее резкого увеличения. При появлении признаков разрыва (что бывает крайне редко!) показано немедленное хирургическое вмешательство.
Диета при благополучном течении инфекционного мононуклеоза не требует особых ограничений и может быть обычной, принятой для лечения лихорадящих инфекционных больных. Индивидуальные рекомендации должны основываться на клинико-лабораторных данных. При наличии желтухи и диспепсических нарушений, при резко измененных показателях функционального состояния печени назначают такую же диету, как при вирусном гепатите.
Профилактика. Профилактика не разработана. Официальных инструкций по изоляции больных и контактных нет. Соблюдение общих санитарно-гигиенических требований, выделение отдельной посуды — достаточные меры при лечении больных на дому.
Прогноз благоприятный.
