Глава 13 НЕОТЛОЖНЫЕ СОСТОЯНИЯ В КЛИНИКЕ ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ
Острая недостаточность жизненно важных органов и систем (неотложные критические состояния) может возникнуть при тяжелом и крайне тяжелом течении инфекционных болезней. Причиной возникновения неотложных состояний является возникновение полиорганной недостаточности на фоне воздействия агрессивного фактора (микробов, вирусов и их токсинов) на жизненно важные органы. Поэтому врач не только должен диагностировать нозологическую форму инфекционного заболевания, но и уметь выявить ранние признаки критического состояния или прогноза его развития.
Шок - клиническое состояние, связанное с уменьшением эффективного сердечного выброса, нарушением ауторегуляции микроциркуляторной системы и характеризующееся генерализованным уменьшением кровоснабжения тканей, что ведет к деструктивным изменениям внутренних органов.
На основании особенностей этиологии и патогенеза различают следующие виды шока:
Характерные проявления шока - артериальная гипотония, олигурия, психические нарушения, лактацидоз. Кроме того, при шоке наблюдаются симптомы основного заболевания (например, рвота с кровью при кровотечении из верхних отделов ЖКТ, крапивница и свистящее дыхание при анафилаксии). Течение шока может осложниться ДВС-синдромом, мезентериальной ишемией, ишемией и нарушением сократимости миокарда. печеночной и почечной недостаточностью. Прогноз зависит от типа шока и его тяжести, времени до начала лечения, наличия сопутствующих заболеваний и осложнений. При отсутствии лечения шок обычно приводит к смерти. При кар
диогенном и септическом шоке, даже если рано начато лечение, летальность превышает 50%.
Из всех вышеперечисленных видов шока в инфекционной практике встречается гиповолемический и септический.
Гиповолемический шок - в основе этого вида шока лежит:
Генерализованное расширение мелких сосудов ведет к чрезмерному депонированию крови в периферических сосудах. В результате этого происходит сокращение эффективного объема крови, которое сопровождается уменьшением сердечного выброса (периферическая циркуляторная недостаточность). Периферическая вазодилатация может возникать при действии метаболических, токсических или гуморальных факторов. Развивается при острой потере более 20% внутрисосудистой жидкости вследствие кровотечения или обезвоживания.
В инфекционной практике гиповолемический шок часто наблюдается при диарейной инфекции (холера, сальмонеллез и др.), когда из-за многократной рвоты и профузного поноса развивается 4 степень обезвоживания: потеря жидкости составляет более 10% массы тела. Заостряются черты лица, появляются «темные очки» вокруг глаз, кожа холодная, липкая на ощупь, синюшная, часты продолжительные тонические судороги. Тоны сердца резко приглушены, артериальное давление резко падает. Температура снижается до 34,5 °С. При несвоевременном оказании медицинской помощи возможны летальные исходы.

рых случаях по неотложным показаниям оно может быть начато на дому. Для возмещения потерянной жидкости и солей больным немедленно начинают струйное внутривенное введение теплого (38-40°С) солевого раствора «Трисоль» (1000 мл стерильной апирогенной воды, 5 г хлорида натрия, 4 г гидрокарбоната натрия, 1 г хлорида калия). В ряде случаев при невозможности венепункции проводят венесекцию. В течение первого часа больным с явлениями гиповолемического шока вводят солевой раствор в количестве, равном 10% массы тела (при массе
больного 75 кг - 7,5 л раствора), а затем переходят на капельное введение раствора со скоростью 80-100 капель в 1 мин. Общий объем вводимого солевого раствора определяется количеством потерянной с испражнениями и рвотными массами жидкости (например, если за 2 ч после окончания струйного введения раствора больной потерял 3 л жидкости, ему необходимо ввести за этот же период такое же количество солевого раствора). При появлении пирогенной реакции на вводимый солевой раствор (озноб, повышение температуры тела) жидкость вводят более медленно и назначают через инфузионную систему в/в по 1-2 мл 2% раствора промедола и 2,5% раствора пипольфена или 1 % раствора димедрола. При более выраженных реакциях вводят в/в 30-60 мг преднизолона.
Инфекционно-токсический шок часто развивается при бактериальных инфекциях (менингококкцемия, брюшной тиф, сальмонеллез и др.). Инфекционно-токсический шок, развившийся при менингококкцемии, обусловлен синдромом Уотер- хауза-Фридрихсена (кровоизлияние в надпочечники). При развитии синдрома Уотерхауза-Фридрихсена лечение необходимо начинать с дезинтоксикации: внутривенного введения смеси физиологического раствора с 5% раствором глюкозы, вводимой со скоростью 40-60 капель в минуту. В перфузионную жидкость необходимо добавить в возрастной дозировке норадреналин (мезатон, адреналин), кордиамин, 15-100 мг преднизолона для внутривенного введения или 20-75 мг гидрокортизона, 20-30 мл 5% аскорбиновой кислоты. Преднизолон вводят внутривенно грудным детям в дозе 2-3 мг/кг, более старшим 1-5 мг/ кг. При невозможности внутривенного введения, а также после выведения больного из коллапса кортикостероиды вводят внутримышечно детям старше 7 лет - 100-200 мг, младшим детям - 50-100 мг. Инъекции повторяют каждые 4-6 часов. При повторных введениях дозу уменьшают под контролем артериального давления в 2-4 раза, затем ее постепенно снижают, и через 3-7 дней лечение заканчивается. Для поддержания электролитного равновесия внутримышечно вводят также дезоксикортикосте- ронацетат в количестве 5-20 мг 2 раза в сутки. После прекращения рвоты гормональные препараты (преднизолон или пред- низон) можно давать в таблетках. Одновременно рекомендуются большие дозы аскорбиновой кислоты.
Капельные введения физиологического раствора с 5% глюкозой желательно проводить и на 2-й день. В борьбе с гипоксией назначают кислород (лучше непрерывно). Одновременно обязательно проводят специфическую этиотропную терапию.
Отек мозга - увеличение объема головного мозга за счет проникновения жидкости из сосудистого русла в мозговую ткань в результате кислородного голодания, нарушений гемодинамики, водно-солевого обмена и ряда других факторов. Отек мозга возникает у детей при гриппе, пневмонии, токсикозах, отравлениях, травме черепа и многих других заболеваниях. Главной причиной отека мозга является гипоксия, особенно в сочетании с повышением уровня углекислоты. Важную роль в развитии отека головного мозга играют расстройства метаболизма (гипоп- ротеинемия), ионного равновесия, аллергические состояния. Повреждающие факторы в первую очередь нарушают энергетический метаболизм мозга, усиливая анаэробное дыхание.
Острая кислородная недостаточность, воспалительные процессы, травмы приводят к нарушению проницаемости гематоэнцефалического барьера, вследствие чего изменяется баланс электролитов внутри клеток и во внеклеточной жидкости (трансминерализация), возникает гиперосмотичность внутриклеточной среды. В результате этого нарушается проницаемость мембран, увеличивается онкотическое давление в клетках, денатурируются белки, в мозговое вещество из циркулирующей крови проникает жидкость.
Отек мозга часто сочетается с его набуханием. Если при отеке мозга происходит скопление жидкости в межклеточном пространстве, то при набухании мозга - связывание воды коллоидами клеток вследствие их гидрофильности. Вероятно, это разные стадии одного процесса.
Различают два типа отека мозга - генерализованный и местный. Генерализованный отек охватывает весь мозг и развивается при интоксикациях, тяжелых ожогах. Он часто приводит к ущемлениям. Местный отек наблюдается при объемных образованиях (вокруг опухолей, абсцессов), при ушибах, инфарктах мозга и может вызвать большее или меньшее вклинение мозга.
Клинические проявления зависят от длительности, локализации очага, тяжести и распространенности поражения. Иногда на фоне основного заболевания нарастают слабость, вялость, возникает головная боль. Наблюдаются или усиливаются парезы и параличи, возникает отек соска зрительного нерва. По мере распространения отека на ствол мозга возникают судороги, нарастают вялость, сонливость, нарушения деятельности сердечно-сосудистой системы и дыхания, появляются патологические рефлексы.
В значительной мере клиническая картина обусловлена дислокациями и ущемлением мозга. Клиническое проявление дислокации: синдром сдавливания ствола и среднего мозга. Для компрессии среднего мозга характерны окуломоторные кризы с расширением зрачка и фиксацией взора, повышение мышечного тонуса, тахикардия, колебания артериального давления, гипертермия. При сдавлении ствола наступает утрата сознания, наблюдаются мидриаз, анизокория, рвота. К симптомам ущемления мозжечка относятся брадикардия, брадипноэ, внезапная рвота, дисфагия, парестезии в области плеч и рук. Частый симптом - ригидность затылочных мышц, возникающая до появления других симптомов. Самый тяжелый симптом при ущемлении - внезапная остановка дыхания.
О возникновении отека мозга нужно думать при любой диагностически неясной потере сознания, судорогах, гипертермии, особенно на фоне какого-либо заболевания. Кроме того, любая гипоксия той или иной продолжительности не проходит для мозга бесследно, повторные даже кратковременные гипоксические состояния способны вызвать его повреждения.
Своевременно диагностировать отек мозга помогает рентгенография черепа: на снимке обнаруживается деминерализация турецкого седла, уг лубление пальцевых вдавлений, у детей раннего возраста первый признак - расхождение швов. Важным диагностическим тестом является люмбальная пункция: давление цереброспинальной жидкости более 13 см вод. ст. свидетельствует о наличии отека мозга. Однако при наличии блока, вызванного ущемлением мозга, давление может оказаться нормальным или даже сниженным несмотря на внутричерепную гипертензию.
Интенсивная терапия прежде всего направлена на снижение внутричерепного давления, нормализацию жизненно важных функций, улучшение мозгового кровотока и энергетического обмена мозга.
— для увеличения онкотического давления крови вводят 20% раствор альбумина или гипертонический раствор сухой плазмы (50 или 100 г сухой плазмы разводят соответственно в 25 или 50 мл дистиллированной апирогенной воды).
В последние годы вопрос о схеме проведения интенсивной терапии при отеке мозга в значительной мере пересматривается, ведется дискуссия о целесообразности применения диуретиков. Опыт ведущих нейрохирургических учреждений свидетельствует о том, что в основе интенсивной терапии отека мозга должно лежать обеспечение нормальной циркуляции крови в бассейне головного мозга. В связи с этим на первое место при лечении отека мозга выдвигается фактор поддержания адекватной гемодинамики посредством использования новых естественных или синтетических катехоламинов (допамин, добутамин) в дозе от 2 до 20 мкг/кг/мин, а также препаратов, улучшающих микроциркуляцию: гепарина, трентала, агапурина и др.
Терапия отека мозга не должна ослабевать при появлении некоторого клинического улучшения, так как всегда возможен рецидив. Огромные пластические возможности коры головного мозга в период роста ребенка позволяют надеяться на полное его излечение при проведении рационального и своевременного лечения.
Острая печеночная недостаточность. Одними из наиболее тяжелых вариантов течения острых вирусных гепатитов являются фульминантные формы заболевания, сопровождающиеся развитием острой печеночной недостаточности. Частота развития фульминантных форм при различных вирусных гепатитах варьирует: при вирусном гепатите А она составляет 0,01%, вирусном гепатите В - 25%, вирусном гепатите С - до 15%, вирусном гепатите D - до 30%, вирусном гепатите Е у беременных - до 25%.
К настоящему времени установлено, что фульминантный вирусный гепатит с наибольшей частотой развивается при ВГВ, сам по себе, или в сочетании с HDV. При ВГС фульминантное течение встречается реже. У беременных женщин фульминантная форма болезни широко известна при вирусном гепатите Е. В литературе последних лет приводятся описания фульминантного гепатита, вызванного HAV у взрослых, а также негепа- тотропными вирусами Эпштейна-Барра, цитомегаловирусами, вирусами простого герпеса, парвовирусами и др. Гепатиты, вызываемые еще ^разграничиваемыми новыми вирусами ни А ни Е, в частности с парентеральным механизмом заражения, также могут приобретать фульминантное течение.
Печеночная недостаточность объясняется дистрофией и распространенным некробиозом гепатоцитов и (при хронических формах) массивным развитием портокавальных анастомозов, через которые значительная часть крови из воротной вены поступает в полые вены, а затем в артериальное русло, минуя печень (что еще более снижает ее участие в дезинтоксикации вредных веществ, всасывающихся в кишечнике). Наиболее страдает антитоксическая функция печени, снижается также ее участие в различных видах обмена (белковом, жировом, углеводном, электролитном, витаминном и др.).
Симптомы и течение зависят от характера поражения печени, остроты течения процесса. В I стадию клинические симптомы отсутствуют, однако снижается толерантность организма к алкоголю и другим токсическим воздействиям, положительны результаты нагрузочных печеночных проб (с галактозой, бензоатом натрия, билирубином, особенно вофавердином).
Для II стадии характерны клинические симптомы: немотивированная слабость, снижение трудоспособности, диспепсические расстройства, появление и прогрессирование желтухи, геморрагического диатеза, асцита, иногда гипопротеинемичес- ких отеков.
Лабораторные исследования выявляют значительные отклонения от нормы многих или всех печеночных проб; снижено содержание в крови альбумина, протромбина, фибриногена, холестерина. Обычно увеличено содержание в крови аминот- рансфераз, особенно аланинаминотрансферазы, часто отмечается анемия, увеличение СОЭ. Степень нарушения функции печени можно определить также методом радиоизотопной гепа- тографии.
В III стадии наблюдаются глубокие нарушения обмена веществ в организме, дистрофические явления не только в печени, но и в других органах (ЦНС, почках и т. д.); при хронических заболеваниях печени выражена кахексия. Появляются признаки приближающейся печеночной комы.
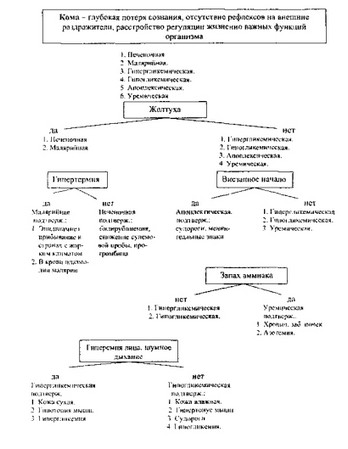
В развитии печеночной комы выделяют стадии прекомы, угрожающей комы и собственно кому. Различают также печеночно-клеточную (эндогенную) кому, возникающую вследствие массивного некроза паренхимы, портокавальную (обходную, шун- товую, экзогенную), обусловленную существенным исключением печени из обменных процессов вследствие наличия выраженных иортокавальных анастомозов, и смешанную кому, встречающуюся, главным образом, при циррозах печени.
В прекоматозный период обычно отмечается прогрессирующая анорексия, тошнота, уменьшение размеров печени, нарастание желтухи, гипербилирубинемия, увеличение содержания желчных кислот в крови. В дальнейшем нарастают нервно- психические нарушения, замедление мышления, депрессия, а иногда некоторая эйфория. Характерна неустойчивость настроения, раздражительность; нарушается память, расстраивается сон. На ЭЭГ регистрируются медленные дельта- и тета- волны. Повышаются сухожильные рефлексы, характерен мелкий тремор конечностей. Развивается азотемия. Под влиянием активной терапии больные могут выйти из этого состояния, но чаще при тяжелых необратимых изменениях печени наступает кома.
В период комы возможно возбуждение, которое затем сменяется угнетением (ступор) и прогрессирующим нарушением сознания вплоть до полной его потери. Развиваются менингеальные явления, патологические рефлексы, двигательное беспокойство, судороги. Нарушается дыхание (типа Куссмауля, Чейна-Стокса); пульс малый, аритмичный; имеет место гипотермия тела.
Лицо больного осунувшееся, конечности холодные, изо рта, а также от кожи исходит характерный сладковатый печеночный запах, усиливаются геморрагические явления (кожные кровоизлияния, кровотечения из носа, десен, варикозно-расширенных вен пищевода и т. д.). Повышается СОЭ, уровень остаточного азота и аммиака в сыворотке крови, имеют место гипокалиемия и нередко гипонатриемия, метаболический ацидоз. В терминальной фазе кривая ЭЭГ уплощается.
Острая печеночная недостаточность развивается быстро, на протяжении нескольких часов или дней, и при своевременной терапии может быть обратимой. Хроническая печеночная недостаточность развивается постепенно, на протяжении нескольких недель или месяцев, но присоединение провоцирующих факторов (прием алкоголя, пищеводно-желудочное кровотечение из варикозно-расширенных вен пищевода, интеркуррент- ная инфекция, физическое переутомление, прием больших доз мочегонных или одномоментное удаление большого количества асцитической жидкости и т. д.) может быстро спровоцировать развитие печеночной комы.
Тактика ВОП. Больных с острой печеночной недостаточностью (независимо от ее стадии) немедленно госпитализируют (при вирусном гепатите, лептоспирозе и других инфекционных заболеваниях - в инфекционные больницы, при токсических поражениях печени - в центры отравлений). При остро возникшей печеночной недостаточности и печеночной коме очень важно интенсивными лечебными мероприятиями поддержать жизнь больного в течение критического периода (нескольких дней), рассчитывая на значительную регенеративную способность печени. Проводят лечение основного заболевания, при токсических гепатозах - мероприятия, направленные на удаление токсического фактора. Назначают слабительные, клизмы. Если причиной печеночной энцефалопатии является вирус гепатита В, то с целью подавления аутоиммунного процесса необходимо введение ГКС из расчета от 1 до 10 мг/кг/сут. С целью связывания аммиака, накапливающегося в организме, внутривенно вводят 10- 20 мл 1% раствора глутаминовой кислоты (лучше в 5% растворе глюкозы капельно) 2-3 раза в день в течение нескольких дней (из аммиака и глутациновой кислоты образуется не обладающий токсическим действием глутамин, который к тому же усиливает выведение аммиака в виде аммониевых солей). Показано также применение гипоаммониемического средства «Гепа-мерц» в/в. Вводят большое количество раствора глюкозы в/в (до 3 л 10% раствора при прекоматозных состояниях), кокарбоксилазу (50-150 мг/сут), витамины В6, В12, панангин (внутрь или внутримышечно), липоевую кислоту. Проводят оксигенотерапию, гипербарическую оксигенацию.
При развитии печеночной комы вводят раствор гидрокарбоната натрия (при метаболическом ацидозе) или калия хлорида (0,4-0,5% раствор в 5% растворе глюкозы в количестве до 500 мл внутривенно капельно, осторожно); через носовой катетер дают дышать увлажненным кислородом. При снижении венозного и артериального давления внутривенно вводят по- лиглюкин, альбумин. При массивных кровотечениях предпринимают соответствующие меры для их остановки, переливают свежую одногруппную кровь, вводят препараты, содержащие факторы свертывания крови. При выраженных признаках диссеминированного внутрисосудистого свертывания крови вводят гепарин. С целью борьбы с почечной недостаточностью проводят перитонеальный гемодиализ, плазмаферез. Для устранения психомоторного воздействия и судорог применяют дипразин, галоперидол, оксибутират натрия. При выведении больного из коматозного состояния в дальнейшем проводится интенсивная терапия основного заболевания.
Ограничивают поступление белка с пищей, полезны молочнокислые продукты, назначают слабительные и клизмы с целью удаления из кишечника продуктов белкового распада; курсами назначают внутрь антибиотики.
При наличии геморрагических явлений назначают викасол. при выраженной гипопротеинемии и гипопротеинемических отеках переливают плазму, альбумин. Несмотря на крупные достижения в изучении вирусных гепатитов в этой проблеме остается еще много нерешенных вопросов. Один из самых важных - вопрос профилактики и лечения острой печеночной недостаточности. Летальность при печеночной коме остается высокой - в среднем около 80%. Поскольку эффективность этиотропной противовирусной терапии острых вирусных гепатитов остается недоказанной, а трансплантация печени при фульминантной печеночной недостаточности у нас в стране только начинает осваиваться, основным методом терапии больных этой категории остается патогенетический. Ведущими направлениями патогенетической терапии при ОПН являются методы неспецифической дезинтоксикации, замещения нарушенных функций печени, коррекции метаболических нарушений. В последние десятилетия проблема патогенеза ОПН интенсивно изучается. На этой основе предложены новые методы терапии этого критического состояния, такие как экстракорпоральная детоксикация и пр. Однако до настоящего времени прогнозирование и лечение ОПН остаются одной из сложнейших проблем современной медицины. Сегодня повышение эффективности лечения тяжелых и фульминантных форм вирусных гепатитов достигается путем включения в терапию карбоновых энтеросорбентов нового поколения.
Судорожный синдром. Судорожный синдром по происхождению подразделяют на неэпилептический (вторичный, симптоматический, судорожные приступы) и эпилептический. Неэпилептические приступы могут в дальнейшем стать эпилептическими. Вторичные судорожные (эпилептиформные) приступы чаще наблюдаются у новорожденных и детей раннего возраста. Судороги могут быть связаны с асфиксией новорожденных, внутричерепной родовой или бытовой травмой, гипогликемией, гипокаль- циемией, гемолитической болезнью новорожденных (гипербили- рубинемическая энцефалопатия), внутриутробными инфекциями. Судороги наблюдаются в начале острых инфекционных заболеваний, при эндогенных и экзогенных интоксикациях и отравлениях (уремия, печеночная кома, токсический синдром, бытовые отравления), при наследственных болезнях обмена (фенилкетону- рия и другие аномалии обмена аминокислот, галактоземия, болезнь Тея - Сакса).
Причиной судорог могут быть врожденные дефекты развития ЦНС, наследственные заболевания обмена, а также очаговые поражения головного мозга (опухоль, абсцесс). Они наблюдаются также при патологии сердечно-сосудистой системы и сердца (врожденные пороки сердца, коллапс), при некоторых заболеваниях крови (гемофилия, капилляротоксикоз, тромбо- цитопеническая пурпура, лейкоз). Судороги могут возникать при аноксических состояниях, к которым относят обмороки, респираторно-аффективные судороги (результат сильных эмоций).
У детей раннего возраста судороги могут быть связаны с высокой температурой. Факторами риска перехода лихорадочных судорог в эпилептические, являются черепномозговая травма в анамнезе, продолжительность судорог более 30 мин, их повторное возникновение. В этих случаях может быть показана длительная терапия противосудорожными препаратами. При судорогах у детей первых недель жизни целесообразно провести исследования на наследственные болезни обмена - экспресс- тест на гипераминоацидурию, пробу Фелинга с треххлористым железом на фенилпировиноградную кислоту в моче, пробу на галактозу в моче. При судорожном синдроме характерные изменения обнаруживаются на ЭЭГ. При рентгенографии черепа могут быть выявлены малые размеры или преждевременное закрытие родничков и швов (краниостеноз, микроцефалия), наличие пальцевых вдавлений, расхождение швов и увеличение размеров черепа при гидроцефалии, внутричерепная гипертензия, очаги обызвествления, изменения контуров турецкого седла, что свидетельствует об органической природе судорожного синдрома. Реоэнцефалография обнаруживает изменения кровотока и кровоснабжения мозга, асимметрию кровенаполнения. В ряде случаев для определения причин судорог применяют пневмоэнцефалографию, ангиографию, эхо- энцефалографию и другие исследования. При исследовании спинномозговой жидкости можно обнаружить повышение давления более 130-140 мм вод. ст., примесь крови или ксантох- ромность спинномозговой жидкости, увеличение количества клеток и белка (в норме у детей от 5 до 20 клеток в 1 мкл, 0,2- 0,3% белка, 0,5-0,6 г/л сахара). Лимфоцитарный плеоцитоз указывает на серозный менингит. Мутность, нейтрофилез или смешанный нейтрофильно-лимфоцитарный плеоцитоз говорят о гнойном менингите. Выпадение фибринозной сетки, снижение содержания сахара в спинномозговой жидкости при смешанном плеоцитозе позволяют заподозрить туберкулезный менингит. Увеличение содержания белка при нормальном или слегка увеличенном цитозе (белково-клеточная диссоциация) позволяет предположить объемный процесс (опухоль, киста, абсцесс). Биохимическое исследование крови в ряде случаев обнаруживает гипокальциемию (рахит, спазмофилия), гипогликемию, алкалоз как причину судорог.
Судорожный синдром чаще наблюдается при менингококко- вом и коревом менингоэнцефалитах, при инфекционных заболеваниях, сопровождающихся диарейным синдромом, за счет ги- покалиемии (сальмонеллез, холера, дизентерия и др.).
Судороги клинически выражаются клонико-тоническими непроизвольными кратковременными сокращениями скелетных мышц. Они могут быть локальными или генерализованными. Характерны острое начало, возбуждение, изменения сознания. При повторяющихся приступах, в промежутках между которыми сознание не возвращается, говорят о судорожном статусе.
Тактика ВОП. Немедленная госпитализация, на догоспитальном этапе устраняется причина судорог - при фебрильных судорогах назначают антипиретики, при гипокальциемии -10% раствор глюконата кальция, по показаниям устраняют гипоксию, дыхательную и сердечную недостаточность, проводят дезинтоксикацию. Противосудорожные средства: седуксен (0,05 1 мл/кг 0,5% раствора), ГОМК (100-150 мг/кг) в/в или в/м; 0,5% раствор гексенала 0,5 мл/кг в/м. По показаниям выполняют спинномозговую пункцию с выведением 5-15 мл жидкости, что снижает внутричерепное давление. Если ребенок глотает, то назначают люминал внутрь в дозе от 0,005 до 0,03 г на прием в зависимости от возраста, можно в сочетании с другими антиконвульсантами (дилантин, бензонал). При необходимости люминал вводят каждые 3 ч.
Ребенка с генерализованными судорогами следует уложить на бок, аккуратно отвести голову назад для облегчения дыхания, насильно размыкать челюсти не следует из-за опасности повреждения зубов, аспирации. При наличии высокой температуры - парацетамол (если судороги закончились) или литическую смесь (если судороги продолжаются). Для купирования судорог используют диазепам (седуксен, реланиум и др.) 0,5% раствор в/м или в/в по 0,1 - 0,2 мл/кг. При неэффективности (эпилептический статус) в/в вводят оксибутират натрия (ГОМК) 20% раствор на 5% растворе глюкозы 100 мг/кг.
Прогноз определяется причиной судорожного синдрома, при судорожном статусе - серьезный.
Истинный и ложный круп. Острый ларингит (ложный круп) обусловлен обилием рыхлой клетчатки в подскладочном отделе гортани. Чаще всего наблюдается в возрасте 1-5 лет, являет-
ся осложнением инфекционных болезней - кори, скарлатины, ОРВИ и т.д. Основные клинические симптомы - лающий кашель, приступ беспокойства, особенно ночью, затрудненное дыхание, переходящие в удушье, с посинением губ и охриплость голоса. От истинного крупа отличается внезапным началом и отсутствием налетов на миндалинах.
Тактика ВОГТ. Постельный режим, свежий влажный воздух, обильное щелочное питье, паровые ингаляции с 1% раствором бикарбоната натрия или щелочной минеральной водой. Применяется десенсибилизирующая терапия (супрастин, тавегил, диазолин 1-2 мг/кг/сут.), спазмолитическая терапия (эуфиллин до 2 мг/кг или 2,4% - 0,1 мл/кг детям до года, старше года 1 мл/ год, но не более 5 мл в/в, папаверин 2% 0,1-0,2 мл/год в/м), дезинтоксикационная, отвлекающая терапия (ножные горчичные ванны по 10 мин. при температуре воды 36 °С).
При приступах есть опасность развития стеноза гортани с угрозой для жизни. В случае асфиксии (стеноз гортани IV степени) показаны интубация и восстановление проходимости дыхательных путей, введение глюкокортикостероидов (преднизолон, дек- саметазон, гидрокортизон из расчета 1-3 мг/кг в/в), лазикс 1% 0,2 мл/кг в/в струйно медленно и немедленная госпитализация.
Хороший эффект глюкокортикостероидов наблюдается при рецидивирующем крупе. Обучение родителей введению ГКС при первых признаках болезни (например, преднизолон 30 мг в/м) снижает тяжесть её проявлений, особенно у детей с аллергическими проявлениями.
При правильном лечении прогноз благоприятный.
Истинный круп - поражение гортани при дифтерии, возбудителем которого является палочка Леффлера.
Так же как и при ложном крупе, основными клиническими проявлениями являются лающий кашель, охриплость голоса, затрудненное дыхание, но основным отличием является постепенное начало болезни. Первая стадия включает лающий кашель, охриплость голоса, интоксикацию, высокую температуру. Затруднение дыхания, одышка, напряженный вдох, учащенный пульс, пот на лице, цианоз (синюшность) губ - вторая стадия. Вялость, сонливость, расслабление мышц, цианоз кожи, бледность лица, нарушение пульса, приступы удушья переходят в агонию - последняя стадия.
Диагноз ставится по клиническим проявлениям, признакам дифтерии, бактериологическому исследованию мазков из зева и носа.
При подозрении на дифтерийный круп необходима немедленная госпитализация. Лечение начинают с незамедлительного введения противодифтерийной антитоксической сыворотки, ингаляции, полоскания, антибиотика.
При асфиксии - хирургическое (трахеостомия). Прогноз при ранней диагностике и своевременном лечении - благоприятный.
Ситуационные задачи для укрепления знаний
студентов
Задача № 1.
Больной Л. 34 года, поступил в клинику 31 июля в крайне тяжелом состоянии, без сознания, с диагнозом менингит. Со слов жены, заболел 27 июля, будучи в командировке в Африке. В этот день больного знобило, повысилась температура тела. Беспокоили головная боль, разбитость, колющие боли в груди, кашель. В Ташкент прибыл самолетом 30 июля, в ночь на 31 июля появился озноб, температура повысилась до 39,1 °С, была однократная рвота, обильно потел. Вызванный на дом врач поставил диагноз бронхопневмония и назначил макропен. К вечеру появилась суетливость, беспокойство, бред, больной потерял сознание. В прошлом ничем не болел.
Объективно: лицо цианотично, дыхание типа Чейн-Стокса. В легких дыхание везикулярное, хрипов нет. Тоны сердца глухие. Тахикардия, пульс нитевидный. Артериальное давление не определяется. Мышцы живота напряжены, пальпировать печень и селезенку не удается. Без сознания. Реакция зрачков на свет отсутствует. Сухожильные рефлексы снижены. Выражена ригидность мышц затылка.
Задача № 2.
Больной А. 60 лет, поступил в тяжелом бессознательном состоянии. Со слов сопровождающей его дочери выяснено, что заболел 3 дня назад. Жаловался на слабость, разбитость, сонливость, головную боль, жажду. С 3-го дня болезни появилась тошнота и рвота. Температура все дни оставалась нормальной. При осмотре кожа сухая. Дыхание шумное, глубокое, запах ацетона изо рта. Глазные яблоки гипотоничны, тонус мышц снижен. Язык сухой, покрыт коричневым налетом. Тоны сердца приглушенны, систолический шум на верхушке. Пульс 116 уд. в мин, ритмичный слабого наполнения и напряжения. АД 80/40 мм рт.ст. Живот умеренно вздут, при пальпации разлитая болезненность, симптомы Щет- кина, Кернига и Брудзинского отрицательные. Печень и селезенка не прощупываются. Последние 10 часов не мочился.
Задача № 3.
Больной Б. 52 года, 9/ VII 1970 г. в 15 ч появились частая рвота, жидкий стул; с каждым актом дефекации и рвотой нарастала слабость, трижды было обморочное состояние. Доставлен в отделение 10/ VII в 14 ч, через 11 ч от начала заболевания в крайне тяжелом состоянии. Т 35 °С. Черты лица заострившиеся, глаза запавшие, с «темными очками». Резко снижен тургор подкожножировой клетчатки; «руки прачки». Кожные покровы покрыты холодным липким потом. Слизистая полости рта сухая. Афония. Цианоз губ, конечностей, периодически повторяются болезненный частые судороги в конечностях. Одышка до 26 дыханий в минуту. Хрипы в легких отсутствуют. Пульс нитевидный, 26 ударов в минуту, АД не определяется, тоны сердца глухие. Живот втянут, безболезненный при пальпации. Анурия. Рвоты,стула нет. Анализ крови: НЬ 150 г/л, эр. 5x10 |2/л, л. 10,4x107 л, СОЭ 14 мм/ ч.
Задача № 4.
Больная М. 36 лет, кормящая мать, имеет 3-хмесячного ребенка. В течение месяца ч
Шок - клиническое состояние, связанное с уменьшением эффективного сердечного выброса, нарушением ауторегуляции микроциркуляторной системы и характеризующееся генерализованным уменьшением кровоснабжения тканей, что ведет к деструктивным изменениям внутренних органов.
На основании особенностей этиологии и патогенеза различают следующие виды шока:
- гиповолемический,
- нейрогенный,
- септический,
- кардиогенный,
- анафилактический.
Характерные проявления шока - артериальная гипотония, олигурия, психические нарушения, лактацидоз. Кроме того, при шоке наблюдаются симптомы основного заболевания (например, рвота с кровью при кровотечении из верхних отделов ЖКТ, крапивница и свистящее дыхание при анафилаксии). Течение шока может осложниться ДВС-синдромом, мезентериальной ишемией, ишемией и нарушением сократимости миокарда. печеночной и почечной недостаточностью. Прогноз зависит от типа шока и его тяжести, времени до начала лечения, наличия сопутствующих заболеваний и осложнений. При отсутствии лечения шок обычно приводит к смерти. При кар
диогенном и септическом шоке, даже если рано начато лечение, летальность превышает 50%.
Из всех вышеперечисленных видов шока в инфекционной практике встречается гиповолемический и септический.
Гиповолемический шок - в основе этого вида шока лежит:
- уменьшение объема крови в результате кровотечения (как наружного, так и внутреннего);
- чрезмерная потеря жидкости (дегидратация), например, при диарее, рвоте, ожогах, чрезмерном потоотделении;
- периферическая вазодилатация.
Генерализованное расширение мелких сосудов ведет к чрезмерному депонированию крови в периферических сосудах. В результате этого происходит сокращение эффективного объема крови, которое сопровождается уменьшением сердечного выброса (периферическая циркуляторная недостаточность). Периферическая вазодилатация может возникать при действии метаболических, токсических или гуморальных факторов. Развивается при острой потере более 20% внутрисосудистой жидкости вследствие кровотечения или обезвоживания.
В инфекционной практике гиповолемический шок часто наблюдается при диарейной инфекции (холера, сальмонеллез и др.), когда из-за многократной рвоты и профузного поноса развивается 4 степень обезвоживания: потеря жидкости составляет более 10% массы тела. Заостряются черты лица, появляются «темные очки» вокруг глаз, кожа холодная, липкая на ощупь, синюшная, часты продолжительные тонические судороги. Тоны сердца резко приглушены, артериальное давление резко падает. Температура снижается до 34,5 °С. При несвоевременном оказании медицинской помощи возможны летальные исходы.

рых случаях по неотложным показаниям оно может быть начато на дому. Для возмещения потерянной жидкости и солей больным немедленно начинают струйное внутривенное введение теплого (38-40°С) солевого раствора «Трисоль» (1000 мл стерильной апирогенной воды, 5 г хлорида натрия, 4 г гидрокарбоната натрия, 1 г хлорида калия). В ряде случаев при невозможности венепункции проводят венесекцию. В течение первого часа больным с явлениями гиповолемического шока вводят солевой раствор в количестве, равном 10% массы тела (при массе
больного 75 кг - 7,5 л раствора), а затем переходят на капельное введение раствора со скоростью 80-100 капель в 1 мин. Общий объем вводимого солевого раствора определяется количеством потерянной с испражнениями и рвотными массами жидкости (например, если за 2 ч после окончания струйного введения раствора больной потерял 3 л жидкости, ему необходимо ввести за этот же период такое же количество солевого раствора). При появлении пирогенной реакции на вводимый солевой раствор (озноб, повышение температуры тела) жидкость вводят более медленно и назначают через инфузионную систему в/в по 1-2 мл 2% раствора промедола и 2,5% раствора пипольфена или 1 % раствора димедрола. При более выраженных реакциях вводят в/в 30-60 мг преднизолона.
Инфекционно-токсический шок часто развивается при бактериальных инфекциях (менингококкцемия, брюшной тиф, сальмонеллез и др.). Инфекционно-токсический шок, развившийся при менингококкцемии, обусловлен синдромом Уотер- хауза-Фридрихсена (кровоизлияние в надпочечники). При развитии синдрома Уотерхауза-Фридрихсена лечение необходимо начинать с дезинтоксикации: внутривенного введения смеси физиологического раствора с 5% раствором глюкозы, вводимой со скоростью 40-60 капель в минуту. В перфузионную жидкость необходимо добавить в возрастной дозировке норадреналин (мезатон, адреналин), кордиамин, 15-100 мг преднизолона для внутривенного введения или 20-75 мг гидрокортизона, 20-30 мл 5% аскорбиновой кислоты. Преднизолон вводят внутривенно грудным детям в дозе 2-3 мг/кг, более старшим 1-5 мг/ кг. При невозможности внутривенного введения, а также после выведения больного из коллапса кортикостероиды вводят внутримышечно детям старше 7 лет - 100-200 мг, младшим детям - 50-100 мг. Инъекции повторяют каждые 4-6 часов. При повторных введениях дозу уменьшают под контролем артериального давления в 2-4 раза, затем ее постепенно снижают, и через 3-7 дней лечение заканчивается. Для поддержания электролитного равновесия внутримышечно вводят также дезоксикортикосте- ронацетат в количестве 5-20 мг 2 раза в сутки. После прекращения рвоты гормональные препараты (преднизолон или пред- низон) можно давать в таблетках. Одновременно рекомендуются большие дозы аскорбиновой кислоты.
Капельные введения физиологического раствора с 5% глюкозой желательно проводить и на 2-й день. В борьбе с гипоксией назначают кислород (лучше непрерывно). Одновременно обязательно проводят специфическую этиотропную терапию.
Отек мозга - увеличение объема головного мозга за счет проникновения жидкости из сосудистого русла в мозговую ткань в результате кислородного голодания, нарушений гемодинамики, водно-солевого обмена и ряда других факторов. Отек мозга возникает у детей при гриппе, пневмонии, токсикозах, отравлениях, травме черепа и многих других заболеваниях. Главной причиной отека мозга является гипоксия, особенно в сочетании с повышением уровня углекислоты. Важную роль в развитии отека головного мозга играют расстройства метаболизма (гипоп- ротеинемия), ионного равновесия, аллергические состояния. Повреждающие факторы в первую очередь нарушают энергетический метаболизм мозга, усиливая анаэробное дыхание.
Острая кислородная недостаточность, воспалительные процессы, травмы приводят к нарушению проницаемости гематоэнцефалического барьера, вследствие чего изменяется баланс электролитов внутри клеток и во внеклеточной жидкости (трансминерализация), возникает гиперосмотичность внутриклеточной среды. В результате этого нарушается проницаемость мембран, увеличивается онкотическое давление в клетках, денатурируются белки, в мозговое вещество из циркулирующей крови проникает жидкость.
Отек мозга часто сочетается с его набуханием. Если при отеке мозга происходит скопление жидкости в межклеточном пространстве, то при набухании мозга - связывание воды коллоидами клеток вследствие их гидрофильности. Вероятно, это разные стадии одного процесса.
Различают два типа отека мозга - генерализованный и местный. Генерализованный отек охватывает весь мозг и развивается при интоксикациях, тяжелых ожогах. Он часто приводит к ущемлениям. Местный отек наблюдается при объемных образованиях (вокруг опухолей, абсцессов), при ушибах, инфарктах мозга и может вызвать большее или меньшее вклинение мозга.
Клинические проявления зависят от длительности, локализации очага, тяжести и распространенности поражения. Иногда на фоне основного заболевания нарастают слабость, вялость, возникает головная боль. Наблюдаются или усиливаются парезы и параличи, возникает отек соска зрительного нерва. По мере распространения отека на ствол мозга возникают судороги, нарастают вялость, сонливость, нарушения деятельности сердечно-сосудистой системы и дыхания, появляются патологические рефлексы.
В значительной мере клиническая картина обусловлена дислокациями и ущемлением мозга. Клиническое проявление дислокации: синдром сдавливания ствола и среднего мозга. Для компрессии среднего мозга характерны окуломоторные кризы с расширением зрачка и фиксацией взора, повышение мышечного тонуса, тахикардия, колебания артериального давления, гипертермия. При сдавлении ствола наступает утрата сознания, наблюдаются мидриаз, анизокория, рвота. К симптомам ущемления мозжечка относятся брадикардия, брадипноэ, внезапная рвота, дисфагия, парестезии в области плеч и рук. Частый симптом - ригидность затылочных мышц, возникающая до появления других симптомов. Самый тяжелый симптом при ущемлении - внезапная остановка дыхания.
О возникновении отека мозга нужно думать при любой диагностически неясной потере сознания, судорогах, гипертермии, особенно на фоне какого-либо заболевания. Кроме того, любая гипоксия той или иной продолжительности не проходит для мозга бесследно, повторные даже кратковременные гипоксические состояния способны вызвать его повреждения.
Своевременно диагностировать отек мозга помогает рентгенография черепа: на снимке обнаруживается деминерализация турецкого седла, уг лубление пальцевых вдавлений, у детей раннего возраста первый признак - расхождение швов. Важным диагностическим тестом является люмбальная пункция: давление цереброспинальной жидкости более 13 см вод. ст. свидетельствует о наличии отека мозга. Однако при наличии блока, вызванного ущемлением мозга, давление может оказаться нормальным или даже сниженным несмотря на внутричерепную гипертензию.
Интенсивная терапия прежде всего направлена на снижение внутричерепного давления, нормализацию жизненно важных функций, улучшение мозгового кровотока и энергетического обмена мозга.
- Одним из наиболее важных элементов терапии отека мозга является борьба с гипоксией. Гипоксия нейрона при отеке мозга наступает в условиях нормального парциального давления кислорода в крови, а при гипоксемии происходит гибель клеток. Поэтому необходимо любым путем обеспечить адекватную вентиляцию легких при активной оксигенотерапии и полной проходимости дыхательных путей. При малейшей угрозе асфиксии показана ИВЛ. При отеке мозга очень важно определить состояние жизненно важных функций. При нарушении деятельности сердечно-сосудистой системы проводится необходимая симптоматическая терапия.
- Дегидратационная терапия проводится различными методами:
- в целях дегидратации используют салуретики. Быстрый эффект оказывает фуросемид, который вводят из расчета 3- 5 мг/кг в сутки. Он циркулирует в крови в течение 4 ч. Первая доза должна быть не менее 10 мг;
- значительно реже при отеке мозга используют осмотические диуретики, лучшим из которых является маннитол. Он вызывает интенсивный диурез и используется в виде 10-30 % раствора, вводится внутривенно быстро в дозе 1 г сухого вещества на 1 кг массы тела. Маннитол показан даже при нарушении функции почек. Перед введением маннитол а проводят динамическую пробу: вводят внутривенно быстро 1/3 часть всей дозы маннитола; если после этого диурез не усилился, то введение препарата прекращают, если усилился, вводят всю дозу маннитола;
- все более широкое распространение при лечении отека мозга получает глицерин в дозе 1-2 г/кг. Его назначают перорально вместе с фруктовыми соками, при отсутствии сознания вводят через зонд. Глицерин оказывает хороший гипотензивный эффект, может применяться повторно, его противоотечное действие не зависит от диуреза;
- показано применение гипертонических растворов: 10% раствора хлорида кальция, 25% раствора сульфата магния. Как гипертонический раствор и для улучшения метаболизма мозговой ткани назначают 10-20-40% раствор глюкозы, АТФ, кокарбоксилазу, большие дозы аскорбиновой кислоты, инсулин;
— для увеличения онкотического давления крови вводят 20% раствор альбумина или гипертонический раствор сухой плазмы (50 или 100 г сухой плазмы разводят соответственно в 25 или 50 мл дистиллированной апирогенной воды).
- В комплекс терапии отека мозга входит и гипотермия, особенно краниоцеребральная. Гипотермия уменьшает потребность клеток в кислороде. Наиболее простым способом является охлаждение головы (пузырь со льдом). Гипотермия очень хорошо сочетается с нейроплегией, для чего используют дро- перидол или аминазин. Эффективны также оксибутират натрия (ГОМК) и седуксен, так как они, кроме того, являются протекторами мозга при кислородном голодании.
- Обязательным является применение кортикостероидов, которые прежде всего нормализуют функцию клеточной мембраны, а также снижают проницаемость капиллярной стенки сосудов мозга. При тяжелых отеках назначают гидрокортизон в дозе 5-15 мг/кг или преднизолон в дозе 2-5 мг/кг.
В последние годы вопрос о схеме проведения интенсивной терапии при отеке мозга в значительной мере пересматривается, ведется дискуссия о целесообразности применения диуретиков. Опыт ведущих нейрохирургических учреждений свидетельствует о том, что в основе интенсивной терапии отека мозга должно лежать обеспечение нормальной циркуляции крови в бассейне головного мозга. В связи с этим на первое место при лечении отека мозга выдвигается фактор поддержания адекватной гемодинамики посредством использования новых естественных или синтетических катехоламинов (допамин, добутамин) в дозе от 2 до 20 мкг/кг/мин, а также препаратов, улучшающих микроциркуляцию: гепарина, трентала, агапурина и др.
Терапия отека мозга не должна ослабевать при появлении некоторого клинического улучшения, так как всегда возможен рецидив. Огромные пластические возможности коры головного мозга в период роста ребенка позволяют надеяться на полное его излечение при проведении рационального и своевременного лечения.
Острая печеночная недостаточность. Одними из наиболее тяжелых вариантов течения острых вирусных гепатитов являются фульминантные формы заболевания, сопровождающиеся развитием острой печеночной недостаточности. Частота развития фульминантных форм при различных вирусных гепатитах варьирует: при вирусном гепатите А она составляет 0,01%, вирусном гепатите В - 25%, вирусном гепатите С - до 15%, вирусном гепатите D - до 30%, вирусном гепатите Е у беременных - до 25%.
К настоящему времени установлено, что фульминантный вирусный гепатит с наибольшей частотой развивается при ВГВ, сам по себе, или в сочетании с HDV. При ВГС фульминантное течение встречается реже. У беременных женщин фульминантная форма болезни широко известна при вирусном гепатите Е. В литературе последних лет приводятся описания фульминантного гепатита, вызванного HAV у взрослых, а также негепа- тотропными вирусами Эпштейна-Барра, цитомегаловирусами, вирусами простого герпеса, парвовирусами и др. Гепатиты, вызываемые еще ^разграничиваемыми новыми вирусами ни А ни Е, в частности с парентеральным механизмом заражения, также могут приобретать фульминантное течение.
Печеночная недостаточность объясняется дистрофией и распространенным некробиозом гепатоцитов и (при хронических формах) массивным развитием портокавальных анастомозов, через которые значительная часть крови из воротной вены поступает в полые вены, а затем в артериальное русло, минуя печень (что еще более снижает ее участие в дезинтоксикации вредных веществ, всасывающихся в кишечнике). Наиболее страдает антитоксическая функция печени, снижается также ее участие в различных видах обмена (белковом, жировом, углеводном, электролитном, витаминном и др.).
Симптомы и течение зависят от характера поражения печени, остроты течения процесса. В I стадию клинические симптомы отсутствуют, однако снижается толерантность организма к алкоголю и другим токсическим воздействиям, положительны результаты нагрузочных печеночных проб (с галактозой, бензоатом натрия, билирубином, особенно вофавердином).
Для II стадии характерны клинические симптомы: немотивированная слабость, снижение трудоспособности, диспепсические расстройства, появление и прогрессирование желтухи, геморрагического диатеза, асцита, иногда гипопротеинемичес- ких отеков.
Лабораторные исследования выявляют значительные отклонения от нормы многих или всех печеночных проб; снижено содержание в крови альбумина, протромбина, фибриногена, холестерина. Обычно увеличено содержание в крови аминот- рансфераз, особенно аланинаминотрансферазы, часто отмечается анемия, увеличение СОЭ. Степень нарушения функции печени можно определить также методом радиоизотопной гепа- тографии.
В III стадии наблюдаются глубокие нарушения обмена веществ в организме, дистрофические явления не только в печени, но и в других органах (ЦНС, почках и т. д.); при хронических заболеваниях печени выражена кахексия. Появляются признаки приближающейся печеночной комы.
В развитии печеночной комы выделяют стадии прекомы, угрожающей комы и собственно кому. Различают также печеночно-клеточную (эндогенную) кому, возникающую вследствие массивного некроза паренхимы, портокавальную (обходную, шун- товую, экзогенную), обусловленную существенным исключением печени из обменных процессов вследствие наличия выраженных иортокавальных анастомозов, и смешанную кому, встречающуюся, главным образом, при циррозах печени.
В прекоматозный период обычно отмечается прогрессирующая анорексия, тошнота, уменьшение размеров печени, нарастание желтухи, гипербилирубинемия, увеличение содержания желчных кислот в крови. В дальнейшем нарастают нервно- психические нарушения, замедление мышления, депрессия, а иногда некоторая эйфория. Характерна неустойчивость настроения, раздражительность; нарушается память, расстраивается сон. На ЭЭГ регистрируются медленные дельта- и тета- волны. Повышаются сухожильные рефлексы, характерен мелкий тремор конечностей. Развивается азотемия. Под влиянием активной терапии больные могут выйти из этого состояния, но чаще при тяжелых необратимых изменениях печени наступает кома.
В период комы возможно возбуждение, которое затем сменяется угнетением (ступор) и прогрессирующим нарушением сознания вплоть до полной его потери. Развиваются менингеальные явления, патологические рефлексы, двигательное беспокойство, судороги. Нарушается дыхание (типа Куссмауля, Чейна-Стокса); пульс малый, аритмичный; имеет место гипотермия тела.
Лицо больного осунувшееся, конечности холодные, изо рта, а также от кожи исходит характерный сладковатый печеночный запах, усиливаются геморрагические явления (кожные кровоизлияния, кровотечения из носа, десен, варикозно-расширенных вен пищевода и т. д.). Повышается СОЭ, уровень остаточного азота и аммиака в сыворотке крови, имеют место гипокалиемия и нередко гипонатриемия, метаболический ацидоз. В терминальной фазе кривая ЭЭГ уплощается.
Острая печеночная недостаточность развивается быстро, на протяжении нескольких часов или дней, и при своевременной терапии может быть обратимой. Хроническая печеночная недостаточность развивается постепенно, на протяжении нескольких недель или месяцев, но присоединение провоцирующих факторов (прием алкоголя, пищеводно-желудочное кровотечение из варикозно-расширенных вен пищевода, интеркуррент- ная инфекция, физическое переутомление, прием больших доз мочегонных или одномоментное удаление большого количества асцитической жидкости и т. д.) может быстро спровоцировать развитие печеночной комы.
Тактика ВОП. Больных с острой печеночной недостаточностью (независимо от ее стадии) немедленно госпитализируют (при вирусном гепатите, лептоспирозе и других инфекционных заболеваниях - в инфекционные больницы, при токсических поражениях печени - в центры отравлений). При остро возникшей печеночной недостаточности и печеночной коме очень важно интенсивными лечебными мероприятиями поддержать жизнь больного в течение критического периода (нескольких дней), рассчитывая на значительную регенеративную способность печени. Проводят лечение основного заболевания, при токсических гепатозах - мероприятия, направленные на удаление токсического фактора. Назначают слабительные, клизмы. Если причиной печеночной энцефалопатии является вирус гепатита В, то с целью подавления аутоиммунного процесса необходимо введение ГКС из расчета от 1 до 10 мг/кг/сут. С целью связывания аммиака, накапливающегося в организме, внутривенно вводят 10- 20 мл 1% раствора глутаминовой кислоты (лучше в 5% растворе глюкозы капельно) 2-3 раза в день в течение нескольких дней (из аммиака и глутациновой кислоты образуется не обладающий токсическим действием глутамин, который к тому же усиливает выведение аммиака в виде аммониевых солей). Показано также применение гипоаммониемического средства «Гепа-мерц» в/в. Вводят большое количество раствора глюкозы в/в (до 3 л 10% раствора при прекоматозных состояниях), кокарбоксилазу (50-150 мг/сут), витамины В6, В12, панангин (внутрь или внутримышечно), липоевую кислоту. Проводят оксигенотерапию, гипербарическую оксигенацию.
При развитии печеночной комы вводят раствор гидрокарбоната натрия (при метаболическом ацидозе) или калия хлорида (0,4-0,5% раствор в 5% растворе глюкозы в количестве до 500 мл внутривенно капельно, осторожно); через носовой катетер дают дышать увлажненным кислородом. При снижении венозного и артериального давления внутривенно вводят по- лиглюкин, альбумин. При массивных кровотечениях предпринимают соответствующие меры для их остановки, переливают свежую одногруппную кровь, вводят препараты, содержащие факторы свертывания крови. При выраженных признаках диссеминированного внутрисосудистого свертывания крови вводят гепарин. С целью борьбы с почечной недостаточностью проводят перитонеальный гемодиализ, плазмаферез. Для устранения психомоторного воздействия и судорог применяют дипразин, галоперидол, оксибутират натрия. При выведении больного из коматозного состояния в дальнейшем проводится интенсивная терапия основного заболевания.
Ограничивают поступление белка с пищей, полезны молочнокислые продукты, назначают слабительные и клизмы с целью удаления из кишечника продуктов белкового распада; курсами назначают внутрь антибиотики.
При наличии геморрагических явлений назначают викасол. при выраженной гипопротеинемии и гипопротеинемических отеках переливают плазму, альбумин. Несмотря на крупные достижения в изучении вирусных гепатитов в этой проблеме остается еще много нерешенных вопросов. Один из самых важных - вопрос профилактики и лечения острой печеночной недостаточности. Летальность при печеночной коме остается высокой - в среднем около 80%. Поскольку эффективность этиотропной противовирусной терапии острых вирусных гепатитов остается недоказанной, а трансплантация печени при фульминантной печеночной недостаточности у нас в стране только начинает осваиваться, основным методом терапии больных этой категории остается патогенетический. Ведущими направлениями патогенетической терапии при ОПН являются методы неспецифической дезинтоксикации, замещения нарушенных функций печени, коррекции метаболических нарушений. В последние десятилетия проблема патогенеза ОПН интенсивно изучается. На этой основе предложены новые методы терапии этого критического состояния, такие как экстракорпоральная детоксикация и пр. Однако до настоящего времени прогнозирование и лечение ОПН остаются одной из сложнейших проблем современной медицины. Сегодня повышение эффективности лечения тяжелых и фульминантных форм вирусных гепатитов достигается путем включения в терапию карбоновых энтеросорбентов нового поколения.
Судорожный синдром. Судорожный синдром по происхождению подразделяют на неэпилептический (вторичный, симптоматический, судорожные приступы) и эпилептический. Неэпилептические приступы могут в дальнейшем стать эпилептическими. Вторичные судорожные (эпилептиформные) приступы чаще наблюдаются у новорожденных и детей раннего возраста. Судороги могут быть связаны с асфиксией новорожденных, внутричерепной родовой или бытовой травмой, гипогликемией, гипокаль- циемией, гемолитической болезнью новорожденных (гипербили- рубинемическая энцефалопатия), внутриутробными инфекциями. Судороги наблюдаются в начале острых инфекционных заболеваний, при эндогенных и экзогенных интоксикациях и отравлениях (уремия, печеночная кома, токсический синдром, бытовые отравления), при наследственных болезнях обмена (фенилкетону- рия и другие аномалии обмена аминокислот, галактоземия, болезнь Тея - Сакса).
Причиной судорог могут быть врожденные дефекты развития ЦНС, наследственные заболевания обмена, а также очаговые поражения головного мозга (опухоль, абсцесс). Они наблюдаются также при патологии сердечно-сосудистой системы и сердца (врожденные пороки сердца, коллапс), при некоторых заболеваниях крови (гемофилия, капилляротоксикоз, тромбо- цитопеническая пурпура, лейкоз). Судороги могут возникать при аноксических состояниях, к которым относят обмороки, респираторно-аффективные судороги (результат сильных эмоций).

У детей раннего возраста судороги могут быть связаны с высокой температурой. Факторами риска перехода лихорадочных судорог в эпилептические, являются черепномозговая травма в анамнезе, продолжительность судорог более 30 мин, их повторное возникновение. В этих случаях может быть показана длительная терапия противосудорожными препаратами. При судорогах у детей первых недель жизни целесообразно провести исследования на наследственные болезни обмена - экспресс- тест на гипераминоацидурию, пробу Фелинга с треххлористым железом на фенилпировиноградную кислоту в моче, пробу на галактозу в моче. При судорожном синдроме характерные изменения обнаруживаются на ЭЭГ. При рентгенографии черепа могут быть выявлены малые размеры или преждевременное закрытие родничков и швов (краниостеноз, микроцефалия), наличие пальцевых вдавлений, расхождение швов и увеличение размеров черепа при гидроцефалии, внутричерепная гипертензия, очаги обызвествления, изменения контуров турецкого седла, что свидетельствует об органической природе судорожного синдрома. Реоэнцефалография обнаруживает изменения кровотока и кровоснабжения мозга, асимметрию кровенаполнения. В ряде случаев для определения причин судорог применяют пневмоэнцефалографию, ангиографию, эхо- энцефалографию и другие исследования. При исследовании спинномозговой жидкости можно обнаружить повышение давления более 130-140 мм вод. ст., примесь крови или ксантох- ромность спинномозговой жидкости, увеличение количества клеток и белка (в норме у детей от 5 до 20 клеток в 1 мкл, 0,2- 0,3% белка, 0,5-0,6 г/л сахара). Лимфоцитарный плеоцитоз указывает на серозный менингит. Мутность, нейтрофилез или смешанный нейтрофильно-лимфоцитарный плеоцитоз говорят о гнойном менингите. Выпадение фибринозной сетки, снижение содержания сахара в спинномозговой жидкости при смешанном плеоцитозе позволяют заподозрить туберкулезный менингит. Увеличение содержания белка при нормальном или слегка увеличенном цитозе (белково-клеточная диссоциация) позволяет предположить объемный процесс (опухоль, киста, абсцесс). Биохимическое исследование крови в ряде случаев обнаруживает гипокальциемию (рахит, спазмофилия), гипогликемию, алкалоз как причину судорог.
Судорожный синдром чаще наблюдается при менингококко- вом и коревом менингоэнцефалитах, при инфекционных заболеваниях, сопровождающихся диарейным синдромом, за счет ги- покалиемии (сальмонеллез, холера, дизентерия и др.).
Судороги клинически выражаются клонико-тоническими непроизвольными кратковременными сокращениями скелетных мышц. Они могут быть локальными или генерализованными. Характерны острое начало, возбуждение, изменения сознания. При повторяющихся приступах, в промежутках между которыми сознание не возвращается, говорят о судорожном статусе.
Тактика ВОП. Немедленная госпитализация, на догоспитальном этапе устраняется причина судорог - при фебрильных судорогах назначают антипиретики, при гипокальциемии -10% раствор глюконата кальция, по показаниям устраняют гипоксию, дыхательную и сердечную недостаточность, проводят дезинтоксикацию. Противосудорожные средства: седуксен (0,05 1 мл/кг 0,5% раствора), ГОМК (100-150 мг/кг) в/в или в/м; 0,5% раствор гексенала 0,5 мл/кг в/м. По показаниям выполняют спинномозговую пункцию с выведением 5-15 мл жидкости, что снижает внутричерепное давление. Если ребенок глотает, то назначают люминал внутрь в дозе от 0,005 до 0,03 г на прием в зависимости от возраста, можно в сочетании с другими антиконвульсантами (дилантин, бензонал). При необходимости люминал вводят каждые 3 ч.
Ребенка с генерализованными судорогами следует уложить на бок, аккуратно отвести голову назад для облегчения дыхания, насильно размыкать челюсти не следует из-за опасности повреждения зубов, аспирации. При наличии высокой температуры - парацетамол (если судороги закончились) или литическую смесь (если судороги продолжаются). Для купирования судорог используют диазепам (седуксен, реланиум и др.) 0,5% раствор в/м или в/в по 0,1 - 0,2 мл/кг. При неэффективности (эпилептический статус) в/в вводят оксибутират натрия (ГОМК) 20% раствор на 5% растворе глюкозы 100 мг/кг.
Прогноз определяется причиной судорожного синдрома, при судорожном статусе - серьезный.
Истинный и ложный круп. Острый ларингит (ложный круп) обусловлен обилием рыхлой клетчатки в подскладочном отделе гортани. Чаще всего наблюдается в возрасте 1-5 лет, являет-
ся осложнением инфекционных болезней - кори, скарлатины, ОРВИ и т.д. Основные клинические симптомы - лающий кашель, приступ беспокойства, особенно ночью, затрудненное дыхание, переходящие в удушье, с посинением губ и охриплость голоса. От истинного крупа отличается внезапным началом и отсутствием налетов на миндалинах.
Тактика ВОГТ. Постельный режим, свежий влажный воздух, обильное щелочное питье, паровые ингаляции с 1% раствором бикарбоната натрия или щелочной минеральной водой. Применяется десенсибилизирующая терапия (супрастин, тавегил, диазолин 1-2 мг/кг/сут.), спазмолитическая терапия (эуфиллин до 2 мг/кг или 2,4% - 0,1 мл/кг детям до года, старше года 1 мл/ год, но не более 5 мл в/в, папаверин 2% 0,1-0,2 мл/год в/м), дезинтоксикационная, отвлекающая терапия (ножные горчичные ванны по 10 мин. при температуре воды 36 °С).
При приступах есть опасность развития стеноза гортани с угрозой для жизни. В случае асфиксии (стеноз гортани IV степени) показаны интубация и восстановление проходимости дыхательных путей, введение глюкокортикостероидов (преднизолон, дек- саметазон, гидрокортизон из расчета 1-3 мг/кг в/в), лазикс 1% 0,2 мл/кг в/в струйно медленно и немедленная госпитализация.
Хороший эффект глюкокортикостероидов наблюдается при рецидивирующем крупе. Обучение родителей введению ГКС при первых признаках болезни (например, преднизолон 30 мг в/м) снижает тяжесть её проявлений, особенно у детей с аллергическими проявлениями.
При правильном лечении прогноз благоприятный.
Истинный круп - поражение гортани при дифтерии, возбудителем которого является палочка Леффлера.
Так же как и при ложном крупе, основными клиническими проявлениями являются лающий кашель, охриплость голоса, затрудненное дыхание, но основным отличием является постепенное начало болезни. Первая стадия включает лающий кашель, охриплость голоса, интоксикацию, высокую температуру. Затруднение дыхания, одышка, напряженный вдох, учащенный пульс, пот на лице, цианоз (синюшность) губ - вторая стадия. Вялость, сонливость, расслабление мышц, цианоз кожи, бледность лица, нарушение пульса, приступы удушья переходят в агонию - последняя стадия.
Диагноз ставится по клиническим проявлениям, признакам дифтерии, бактериологическому исследованию мазков из зева и носа.
При подозрении на дифтерийный круп необходима немедленная госпитализация. Лечение начинают с незамедлительного введения противодифтерийной антитоксической сыворотки, ингаляции, полоскания, антибиотика.
При асфиксии - хирургическое (трахеостомия). Прогноз при ранней диагностике и своевременном лечении - благоприятный.
Ситуационные задачи для укрепления знаний
студентов
Задача № 1.
Больной Л. 34 года, поступил в клинику 31 июля в крайне тяжелом состоянии, без сознания, с диагнозом менингит. Со слов жены, заболел 27 июля, будучи в командировке в Африке. В этот день больного знобило, повысилась температура тела. Беспокоили головная боль, разбитость, колющие боли в груди, кашель. В Ташкент прибыл самолетом 30 июля, в ночь на 31 июля появился озноб, температура повысилась до 39,1 °С, была однократная рвота, обильно потел. Вызванный на дом врач поставил диагноз бронхопневмония и назначил макропен. К вечеру появилась суетливость, беспокойство, бред, больной потерял сознание. В прошлом ничем не болел.
Объективно: лицо цианотично, дыхание типа Чейн-Стокса. В легких дыхание везикулярное, хрипов нет. Тоны сердца глухие. Тахикардия, пульс нитевидный. Артериальное давление не определяется. Мышцы живота напряжены, пальпировать печень и селезенку не удается. Без сознания. Реакция зрачков на свет отсутствует. Сухожильные рефлексы снижены. Выражена ригидность мышц затылка.
- Ваш диагноз.
- Неотложная терапия.
Задача № 2.
Больной А. 60 лет, поступил в тяжелом бессознательном состоянии. Со слов сопровождающей его дочери выяснено, что заболел 3 дня назад. Жаловался на слабость, разбитость, сонливость, головную боль, жажду. С 3-го дня болезни появилась тошнота и рвота. Температура все дни оставалась нормальной. При осмотре кожа сухая. Дыхание шумное, глубокое, запах ацетона изо рта. Глазные яблоки гипотоничны, тонус мышц снижен. Язык сухой, покрыт коричневым налетом. Тоны сердца приглушенны, систолический шум на верхушке. Пульс 116 уд. в мин, ритмичный слабого наполнения и напряжения. АД 80/40 мм рт.ст. Живот умеренно вздут, при пальпации разлитая болезненность, симптомы Щет- кина, Кернига и Брудзинского отрицательные. Печень и селезенка не прощупываются. Последние 10 часов не мочился.
- Провести дифференциальную диагностику.
- План обследования больного.
- Тактика ВОП.
Задача № 3.
Больной Б. 52 года, 9/ VII 1970 г. в 15 ч появились частая рвота, жидкий стул; с каждым актом дефекации и рвотой нарастала слабость, трижды было обморочное состояние. Доставлен в отделение 10/ VII в 14 ч, через 11 ч от начала заболевания в крайне тяжелом состоянии. Т 35 °С. Черты лица заострившиеся, глаза запавшие, с «темными очками». Резко снижен тургор подкожножировой клетчатки; «руки прачки». Кожные покровы покрыты холодным липким потом. Слизистая полости рта сухая. Афония. Цианоз губ, конечностей, периодически повторяются болезненный частые судороги в конечностях. Одышка до 26 дыханий в минуту. Хрипы в легких отсутствуют. Пульс нитевидный, 26 ударов в минуту, АД не определяется, тоны сердца глухие. Живот втянут, безболезненный при пальпации. Анурия. Рвоты,стула нет. Анализ крови: НЬ 150 г/л, эр. 5x10 |2/л, л. 10,4x107 л, СОЭ 14 мм/ ч.
- Оцените состояние больного.
- Предварительный диагноз.
- Тактика ВОП.
Задача № 4.
Больная М. 36 лет, кормящая мать, имеет 3-хмесячного ребенка. В течение месяца ч
А так же в разделе « Глава 13 НЕОТЛОЖНЫЕ СОСТОЯНИЯ В КЛИНИКЕ ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ »
- Глава 2 РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ЛИХОРАДОЧНЫХ СОСТОЯНИЙ ПРИ НАИБОЛЕЕ РАСПРОСТРАНЕННЫХ ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЯХ
- Тактика ВОП на врачебном участке при выявлении больных с лихорадочным синдромом
- РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ С СИНДРОМОМ ДИАРЕИ
- Тактика ВОП на врачебном участке при выявлении больных с диарейным синдромом
- Ситуационные задачи для укрепления знаний студентов
- Глава 4 ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ЖЕЛТУХ
- Тактика ВОП на врачебном участке при выявлении больного с вирусным гепатитом
- Механические (обтурационные) подпеченочные желтухи
- Глава 5 РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ЭКЗАНТЕМ ПРИ ИНФЕКЦИОННЫХ БОЛЕЗНЯХ
- Тактика ВОП на врачебном участке при выявлении больных с экзантемой
- Глава 6 ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ОСОБО ОПАСНЫХ ИНФЕКЦИЙ (ООИ)
- Опорные клинические симптомы бубонной и легочной форм чумы
- Терапевтическая тактика на врачебном участке при подозрении на ООИ
- Ситуационные задачи для укрепления знаний студентов
- Глава 7 РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА РЕСПИРАТОРНОГО СИНДРОМА, АНГИН ПРИ ИНФЕКЦИОННЫХ БОЛЕЗНЯХ
- Лабораторная диагностика
- Тактика ВОП.
- Наблюдение и контроль, правила выписки, диспансеризация
- Тактика ВОП на врачебном участке при выявлении инфекционных заболеваний, протекающих с респираторным синдромом
- Терапевтическая тактика ВОП при ангинах
- Ситуационные задачи для укрепления знаний студентов
- Глава 8 РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ЛИМФАДЕНОПАТИЙ, МИ АЛГИЙ, АРТРАЛГИЙ ПРИ ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЯХ
- Ситуационные задачи для укрепления знаний студентов
- РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ГЕМОРРАГИЧЕСКОГО СИНДРОМА ПРИ ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЯХ
- Ситуационные задачи для укрепления знаний студентов
- Глава 10 РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ, СОПРОВОЖДАЮЩИХСЯ ПОРАЖЕНИЕМ ЦНС
- Терапевтическая тактика на врачебно1\1 участке при выявлении больного с поражением ЦНС
- Ситуационные задачи для укрепления знаний студентов
- РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА НАИБОЛЕЕ РАСПРОСТРАНЕННЫХ В УЗБЕКИСТАНЕ ПАРАЗИТОЗОВ
- Глава 12 УРОГЕНИТАЛЬНЫЕ ИНФЕКЦИИ В ПРАКТИКЕ ВОП