Глава 2 РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ЛИХОРАДОЧНЫХ СОСТОЯНИЙ ПРИ НАИБОЛЕЕ РАСПРОСТРАНЕННЫХ ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЯХ
Лихорадка - одно из наиболее частых и характерных проявлений многих инфекционных болезней. Не каждое повышение температуры тела является лихорадкой, для инфекционных болезней характерна именно лихорадка. Часто лихорадка является самым ранним признаком болезни, когда ещё нет других клинических проявлений.
При дифференциальной диагностике лихорадочных состояний необходимо учитывать, что лихорадка отмечается не только при инфекционных заболеваниях, но и при неинфекционной патологии (распадающиеся опухоли, заболевания соединительной ткани и др.). В связи с этим дифференциально-диагностическое значение приобретает не только наличие лихорадки, но и её характер (начало, выраженность, тип температурной кривой, наличие сопутствующих клинических проявлений) (рис. 1).
Повышение температуры тела может быть быстрым, при этом больной отмечает даже час начала болезни (лептоспироз, малярия и др.). Обычно быстрое повышение температуры тела сопровождается познабливанием или потрясающим ознобом (малярия, бруцеллез и др.). При некоторых заболеваниях температура повышается постепенно, достигая максимальных цифр в течение некоторого промежутка времени (брюшной тиф, па- ратифы и др.).
Выделяют несколько типов повышения температуры тела: субфебрилитет (37-37,9°С), умеренная лихорадка (38-39,9°С), высокая лихорадка (40-40,9°С), гиперпирексия (41°С и выше).
При дифференциальной диагностике большое значение имеет характер температурной кривой, который при некоторых инфекционных заболеваниях, например, брюшном тифе, малярии, имеет свои особенности. Выделяют следующие типы температурных кривых (некоторые из них показаны на рис. 1):
Постоянная лихорадка (febris continua) характеризуется постоянным повышением температуры, чаще до 39°С и выше, суточные колебания температуры при этом менее 1 °С (наблюдается при тифопаратифозных заболеваниях, лихорадке-Ку, сыпном тифе и др.).
Послабляющая (ремиттирующая) лихорадка (f.remittens) отличается суточными колебаниями температуры тела выше 1°С, но не более 2° С (орнитоз и др.).
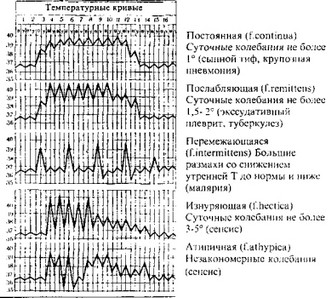
Рис. 1. Типы температурных кривых при различных заболеваниях.
Перемежающаяся лихорадка (f.intermittens) проявляется сменой высокой и нормальной температуры тела с суточными колебаниями в 3 - 4°С (малярия и др.).
Возвратная лихорадка (f.recurrens) наблюдается правильная смена высоколихорадочных и безлихорадочных периодов длительностью по несколько дней (возвратный тиф и др.).
Волнообразная, или ундулирующая лихорадка (f.undulans) отличается постепенным нарастанием температуры до высоких цифр, а затем постепенным снижением до субфебрильной и нормальной, обычно цикл повторяется (лейшманиоз, бруцеллез и
др-)-
Гектическая (истощающая) лихорадка (f.hectica) - длительная лихорадка с суточными колебаниями (3-5°С) со снижением до нормальной температуры (сепсис, генерализованные вирусные инфекции).
Извращенная (инвертированная) лихорадка (f.inversa) - утренняя температура тела выше, чем вечерняя.
Каждое инфекционное заболевание имеет разные варианты температурной кривой, что порой позволяет достаточно надежно поставить диагноз (трехдневная малярия и др.).
Мы хотим коротко ознакомить вас с наиболее распространенными в нашей республике инфекционными заболеваниями, сопровождающимися длительной лихорадкой, и дать основные направления по тактике врача общей практики на врачебном участке.
Тифопаратифозные заболевания (ТПЗ) - брюшной тиф и паратифы.
Брюшной тиф - острая инфекционная болезнь с фекальнооральным механизмом передачи, характеризующаяся бактериемией, поражением лимфоидного аппарата тонкой кишки и протекающая с лихорадкой, интоксикацией, розеолезной сыпью.
Возбудитель болезни относится к сальмонеллам группы D - Salmonella typhi abdominalis.
Инкубационный период - от 7 до 23 дней. У большинства больных болезнь начинается остро, но может наблюдаться постепенное начало. Начальный период - время от момента появления лихорадки до установления ее постоянного типа - продолжается 4-7 дней и характеризуется нарастающими симптомами интоксикации. У больных наблюдаются бледность кожи, слабость, головная боль, снижение аппетита, брадикардия. Появляются типичная для брюшного тифа обложенность языка белым налетом, запоры, метеоризм, иногда жидкий стул. Затем наступает период разгара. Температура тела держится постоянно на высоком уровне. Симптомы интоксикации резко выражены. Больные заторможены, негативны к окружающему. При осмотре на бледном фоне кожи можно обнаружить бледно-розовые единичные элементы сыпи - розеолы, слегка выступающие над поверхностью кожи, исчезающие при надавливании, располагающиеся на коже верхних отделов живота, нижних отделов грудной клетки, боковых поверхностях туловища, сгибательных поверхностях верхних конечностей. Отмечаются глухость тонов сердца, брадикардия, гипотония. Язык обложен коричневатым налетом, с отпечатками зубов по краям. Живот вздут, имеется склонность к запорам. Увеличивается печень и селезенка. При тяжелых формах болезни может развиться тифозный статус - резкая заторможенность, нарушение сознания, бред, галлюцинации. Другим проявлением тяжести болезни является инфекционно-токсический шок.
Продолжительность периода разгара составляет 9-10 дней, затем начинается следующий период - разрешения болезни. Температура падает критически, уменьшается интоксикация - появляется аппетит, нормализуется сон, постепенно исчезает слабость, улучшается самочувствие. В период реконвалесцен- ции у 3-10% больных может наступить рецидив болезни. Предвестниками рецидива являются субфебрилитет, отсутствие нормализации размеров печени и селезенки, сниженный аппетит, продолжающаяся слабость, недомогание. Рецидив сопровождается теми же клиническими проявлениями, что и основная болезнь, но протекает менее продолжительное время.
Следует отметить, что любая форма болезни может сопровождаться тяжелым осложнением - перфорацией кишечника с последующим перитонитом. Эти осложнения развиваются чаще на 2-3-й неделе болезни. Успех лечения зависит от сроков диагностики, поэтому необходимо хорошо знать первые признаки перфорации и кровотечения. Перфорация кишечника у 80% больных брюшным тифом сопровождается резким болевым синдромом, но даже незначительные боли в животе должны стать поводом для тщательного обследования больного и консультации хирурга. Прободение кишечника сопровождается ухудшением состояния больного, еще большим повышением температуры тела. Нарастание метеоризма, угнетение перистальтики, локальная мышечная защита в правой подвздошной области являются основанием для подозрения на перфоративное состояние, требующее оперативного вмешательства.
При кишечном кровотечении резко снижается температура тела, отмечаются усиливающаяся бледность кожи и слизистых оболочек, тахикардия, снижение АД, вздутие живота, усиление перистальтики. О развившемся кишечном кровотечении свидетельствует появление жидкого черного стула или со сгустками свежей крови.
Опорные диагностические признаки.
Тактика ВОП. Больные брюшным тифом подлежат обязательной госпитализации в инфекционные стационары. Важными в лечении являются организация правильного ухода за больными, соблюдение постельного режима. Сидеть разрешается с 7-8-го дня нормальной температуры, ходить-с 10-11-го. Необходим тщательный уход за кожей, слизистой оболочкой полости рта. Следует следить за регулярным отправлением кишечника, категорически запрещается ставить очистительные клизмы без назначения врача. Рекомендуется легкоусвояемая и щадящая желудочно-кишечный тракт пища (стол № 4а), с выздоровлением диету расширяют постепенно.
Основным этиотропным препаратом является левомицетин, который назначают внутрь по 0,5г 4 раза в сутки до 10-го дня нормальной температуры. При невозможности перорального приема используют левомицетина сукцинат внутримышечно или внутривенно в суточной дозе 1,5-3 г. Можно применять ампициллин, бисептол, а также ципрофлоксацины.
Для устранения интоксикации используют инфузионную терапию. По показаниям применяют сердечные средства.
При перфорации кишечника проводят срочное хирургическое вмешательство. При кишечном кровотечении показаны абсолютный покой, голод, заместительная и гемостатическая терапия.
Основные меры профилактики - это улучшение качества водоснабжения, канализации, контроль за приготовлением пищи, санитарная очистка населенных мест. Имеют значение санитарнопросветительская работа с населением, воспитание гигиенических навыков. По эпидемиологическим показаниям и некоторым контингентам населения (работникам канализации, лицам в окружении хронических бактериовыделителей и др.) проводят вакцинацию. В очаге брюшного тифа проводится заключительная дезинфекция. За контактными больными устанавливается медицинское наблюдение с обязательной термометрией в течение 25 дней и бактериологическим исследованием кала и мочи. Дети дошкольных учреждений, работники пищевых предприятий и лица, к ним приравниваемые, до получения результатов бактериологического обследования не допускаются в коллективы.
Паратифы А и В - острые инфекционные болезни, вызываемые сальмонеллами, сходные с брюшным тифом. Можно отметить некоторые отличительные признаки болезни, позволяющие заподозрить паратиф А и В.
Паратиф А. Возбудителем является Salmonella paratyphi А. В отличие от брюшного тифа, болезнь протекает чаще в среднетяжелой форме и в начальном периоде характеризуется гиперемией лица, инъекцией сосудов склер, кашлем, насморком. Эти симптомы делают начальный период паратифа А сходным с
ОРЗ. Раньше чем при брюшном тифе на 4-7-й день болезни - появляется сыпь. Кроме того, наряду с типичной розеолезной сыпью, можно обнаружить макулопапулезные элементы, напоминающие коревую экзантему. У некоторых больных встречаются петехи- альные элементы.
Сыпь при паратифе А обычно более обильная, чем при брюшном тифе. Редко возникают рецидивы и осложнения.
Паратиф В. Возбудитель - Salmonella paratyphi В.
Отличительным признаком являются симптомы гастроэнтерита, возникающие с первых дней болезни. В дальнейшем присоединяются лихорадка, экзантема, представленная розеолами, значительно более обильными, чем при брюшном тифе. Температура носит нередко волнообразный характер, с большими суточными размахами в отличие от брюшного тифа, при котором наблюдается постоянный тип температурной кривой. Основными методами диагностики являются посевы крови на желчный бульон или среду Раппопорта, а также обнаружение антител к сальмонеллам в РИГА.
Лечение и меры профилактики такие же, как при брюшном тифе.
При паратифах А и В опорными диагностическими признаками являются:
В отличие от ТПЗ, опорными диагностическими признаками болезни Брилла - эпидемического сыпного тифа - являются:
—лейкоцитоз, нейтрофилез, сдвиг лейкоформулы влево, увеличение СОЭ;
Следует отметить, что дифференциальную диагностику ТПЗ в основном надо проводить с гриппом. В начальном периоде паратифа А нередко возникает катаральный синдром (ринофа- рингит, трахеобронхит, конъюнктивит). Но в отличие от гриппа паратиф А начинается постепенно, с каждым днем нарастает высота лихорадки, причем выраженные явления синдрома общей интоксикации не соответствуют относительно легким воспалительным изменениям дыхательных путей. Лихорадка постоянного типа, а появление на 4-7-й день болезни полиморфной сыпи исключают вероятность гриппа.
Менингококковой инфекции, ее локализованной форме - назофарингиту свойственны умеренные проявления общей интоксикации, першение и боль в горле, насморк, затруднение носового дыхания. При осмотре - яркая гиперемия и отечность слизистой оболочки задней стенки глотки, слизистой оболочки носа. В крови - лейкоцитоз с нейтрофильным сдвигом влево, увеличенная СОЭ. Возможны признаки менингизма. Постоянное наблюдение больных, повторное исследование крови и цереброспинальной жидкости в динамике позволяют исключить грипп, либо диагностировать переход в генерализованную форму менингококковой инфекции.
Опщщьщ^иагносхические npmjiamigmina;
Остросептическая форма бруцеллеза характеризуется высокой лихорадкой (39-40 °С), но больной при этом чувствует себя относительно удовлетворительно, других признаков интоксикации обычно не наблюдается. Перед повышением температуры отмечается сильный озноб, за которым следует повышение температуры тела, держащееся в течение нескольких часов. Через несколько часов температура начинает постепенно снижаться, наблюдается сильное потоотделение. Иногда во время подъема температуры тела больной может продолжать работать, читать книги и др. В постановке диагноза большое значение имеет эпиданамнез больного, так как бруцеллез это зооноз, имеющий распространение в районах развитого животноводства. Ранняя диагностика и адекватное своевременно начатое лечение имеет важное значение в связи с частой хронизацией данного заболевания.
В отличие от ТПЗ для всех геморрагических лихорадок характерно острое внезапное начало с потрясающим ознобом и повышением температуры до высоких цифр - 39-40°С и выше.
Больные жалуются на сильную головную боль, недомогание, разбитость, ломоту в конечностях, пояснице и резкую общую слабость. У некоторых больных (12,1%) присоединяются тошнота, рвота, жидкий стул. Высокая температура и другие симптомы наблюдаются 1-3 дня.
Больные выглядят следующим образом: лицо больного одутловатое, с румянцем. Кожные покровы бледные с желтушным оттенком. С 4-5 дня болезни температура снижается, а с появлением геморрагических проявлений вновь повышается до высоких цифр. На коже всего тела возникает геморрагическая сыпь величиной от булавочной головки до пятикопеечной монеты, не выступающая над уровнем кожи. Форма сыпи неправильная. Количество элементов не очень большое, чаще не превышает нескольких десятков. Сыпь - наиболее постоянный симптом, который встречается у 83,8% больных. Сыпь начинает угасать с 9 дня болезни, оставляя после себя пигментацию. На слизистой зева и рта - энантема. Одновременно с появлением сыпи развиваются и другие геморрагические симптомы - кровавая рвота, носовые, кишечные, маточные, десневые кровотечения. Эти явления держатся 2-5 дней. Нарушения со стороны других внутренних органов мало выражены. При осмотре больного отмечается сухость языка, обложенность белым налетом, изо рта неприятный запах, живот иногда вздут, мягкий, нередко болезненный. У большинства - увеличение печени, у половины - увеличение селезёнки, которые с выздоровлением нормализуются. Со стороны ССС тахикардия, пульс 120-130 ударов в минуту, границы сердца нормальные, АД понижено. Со стороны МПС - положительный симптом Пастернацкого, в моче - белок (25-30 мг/л) в осадке значительное количество лейкоцитов, свежих эритроцитов и единичные в поле зрения зернистые и гиалиновые цилиндры. Со стороны ЦНС-резко выраженная головная боль, вялость, сонливость, потеря сознания, у некоторых менингеальные симптомы. В периферической крови - гипохромная анемия, цветной показатель 0,5- 0,9, Нв снижен до 45%, количество эритроцитов до 800 тыс. Со стороны белой крови - лейкопения, прогрессирующая с нарастанием тяжести болезни, лимфоцитоз, нейтропения, анэозинофилия, тромбоцитопения, общий белок снижен (50-70 г/л), фибриноген снижен (1,5-15 мг/л).
При подозрении на геморрагическую лихорадку необходима немедленная госпитализация в специализированное отделение. Диагностика основана на клинике и эпидемиологических данных. Высокоспецифична реакция связывания комплемента с сывороткой реконвалесцента и антигеном.
От других типов гипертермий лихорадка при малярии отличается триадой клинических симптомов (озноб, повышение температуры и потоотделение). Малярия - паразитарное заболевание с острым и иногда затяжным течением, характеризующееся приступообразными ознобами, повышением температуры, поражением паренхиматозных органов (селезенки, печени, костного мозга и др.), прогрессирующей анемией и с наклонностью к рецидивированию, вызванным малярийным плазмодием; эпидемиологически отличается широким распространением среди людей через укус зараженных комаров рода Anopheles, развитие которых связано с заболоченными местностями.
Возбудители малярии относятся к типу простейших (Protozoa), классу споровиков (Sporozoa), отряду гемоспоридий (Haemosporidia), семейству Plasmodidae, роду Plasmodium. В настоящее время известно более 60 их видов, из которых у человека паразитируют 4 вида плазмодиев: pi. Vivax - возбудитель трехдневной малярии, pi. Falciparum - возбудитель тропической малярии, pi.Ovale - возбудитель овале-малярии, pl.Malariae - возбудитель четырех-дневной малярии.
Большое значение в постановке предварительного диагноза малярии придаётся эпиданамнезу, так как распространение малярии возможно при наличии источника инфекции, перенос- чиков-комаров Anopheles и благоприятных климатических условий. Развитие паразитов малярии в организме комара возможно только при температуре выше 16°С. Продолжительность спорогонии зависит от вида паразита и температуры внешней среды и составляет от 7 до 45 дней.
В большинстве случаев первичная инфекция проявляется периодом выраженной лихорадки, обычно в форме так называемых малярийных приступов (пароксизмов), которые сменяются безлихорадочными периодами. Появление лихорадки знаменует собой окончание клинической инкубации, которая обычно на несколько часов/дней продолжительнее паразитологической инкубации или до момента проявления клинических признаков. Однако нередки случаи, когда у больного в начале лихорадки паразиты при гемоскопии не обнаруживаются. Это не значит, что они в крови отсутствуют. Малярийные паразиты, появившись в периферическом русле крови, остаются в ней все время, вплоть до полного исчезновения под влиянием лечения или развившегося сопутствующего иммунитета. Паразиты присутствуют в крови в любое время суток, меняется лишь соотношение молодых и зрелых стадий по ходу цикла эритроцитарной шизогонии. Поэтому все еще практикуемое распоряжение лечащего врача «взять кровь на высоте приступа» не имеет под собой никакой основы.
Длительность инкубационного периода колеблется в пределах 8-30 дней в зависимости от вида плазмодия, возраста и иммунного статуса пациента, нахождения его до заболевания на химиопрофилактике и др. При трехдневной и овалемаля- рии нередки случаи заболевания после длительной, 6-12 месячной инкубации. При прививной (шизонтной) малярии продолжительность клинической инкубации определяется дозой введенных с кровью больного паразитов. При очень большой дозе введенных паразитов инкубация может составить 3-4 дня, при ничтожно малой («шприцевая малярия») - до нескольких месяцев.
Началу лихорадочных приступов могут предшествовать продромальные явления: чувство усталости, головная боль, познабливание, боли в суставах, тошнота, рвота, потеря аппетита, возможен субфебрилитет. При начавшихся явных приступах пик лихорадки приходится на окончание цикла эритроцитарной шизогонии - разрушение эритроцитов и выход в плазму массы мерозоитов. Если этот процесс у данной микропопуляции паразита происходит достаточно синхронно, то периодичность малярийных приступов соответствует цикличности эритроцитарной шизогонии - через каждые 48 часов у Р1. Vivax и PI. falciparum (трехдневная периодичность приступов) или через 72 часа у PI. Malariae (четырехдневная периодичность).
Типичный малярийный приступ характеризуется трехстадий- ностыо. Он начинается внезапно с ощущения резкого озноба, который буквально сотрясает больного. Больной стучит зубами, укрывается всем, что имеется под руками, его кожа сухая, гусиная с цианотичным оттенком. Стадия озноба продолжается недолго, 15-30 минут (при тропической малярии нередко дольше) и переходит в стадию жара. Температура резко поднимается до 39-41°С, больной «горит», кожа сухая, горячая, дыхание учащено, возможна рвота и жалобы на резкую головную боль. Больной возбужден, иногда бредит, у детей могут наблюдаться судороги. Стадия жара продолжается несколько часов и внезапно сменяется профузным потоотделением. Температура резко снижается, вплоть до субнормальной. Обычно больной быстро засыпает. В целом малярийный приступ может продолжаться 4-6 часов (при тропической малярии и дольше) и сменяется 40-60- часовым межприступным периодом с нормальной температурой и удовлетворительным самочувствием.
Диагностика малярии основывается на данных эпидемиологического и географического анамнеза, клинических проявлениях болезни и результатах лабораторного исследования крови.
Лабораторная диагностика малярии осуществляется двумя методами: паразитологическим (микроскопическим) и иммунологическим.
¦ Паразитологический метод - это микроскопия окрашенных препаратов крови, тонкого мазка и толстой капли.
Методика проведения микроскопии крови:
Необходимо соблюдать правила высушивания толстых капель: высыхать они должны постепенно, их нужно держать вдали от нагревательных приборов или прямых солнечных лучей.
Немикроскопические методы диагностики малярии.
Серологические методы применяются как в эндемичных, так и в неэндемичных по малярии странах.
Ещё одним очень грозным заболеванием, протекающим с высокой температурой, является менингококкцемия. Это одна из генерализованных форм менингококковой инфекции. Развивается остро или внезапно. Больные могут указать не только день, но и час, когда заболели. Ранним признаком является повышение температуры, которая уже в 1-й день достигает 39-40°С, имеет интермиттирующий или постоянный характер. Больные жалуются на озноб, слабость, головную боль, нередко боли в спине, конечностях, плохой аппетит. С 1-го дня болезни кожа бледная, отмечается гиперестезия, характерны тахикардия, одышка. В конце 1-го - начале 2-го дня появляется основной симптом болезни - сыпь. Элементы сыпи могут быть розеолез- ными, папулезными, однако наиболее характерна геморрагическая сыпь в виде звездочек неправильной формы различной величины. Нередко сыпь бывает мелкоточечной или в виде крупных поверхностных некрозов площадью в несколько квадратных сантиметров; в наиболее тяжелых случаях развивается гангрена кончиков пальцев рук, стоп, ушных раковин. Поскольку сыпь появляется не одновременно, она имеет разную окраску и яркость, т.е. отмечается своеобразный полиморфизм сыпи. Чаще всего сыпь наблюдается на конечностях, ягодицах, бедрах, туловище и веках. Обширные кровоизлияния, на месте которых возникают некрозы с последующим их отторжением и образованием дефектов и рубцов сохраняется более длительное время.
Особенно тяжело протекает синдром Уотерхауза-Фридрексе- на (сверхострый менингококковый сепсис) - болезнь в этих случаях начинается бурно с внезапного повышения температуры, озноба и появления обильной геморрагической сыпи, которая на глазах сливается, образуя обширные геморрагии багрово-циано- тичной окраски, напоминающие трупные пятна. Больной бледен, кожа на ощупь холодная, покрыта липким потом, черты лица заострены. Часто менингококкцемия протекает с менингитом. Диагноз не представляет трудностей, так как симптоматика очень яркая. Необходима обязательная госпитализация в специализированное отделение.
Иногда под длительной лихорадкой скрывается хроническое рецидивирующее заболевание - токсоплазмоз. В ряде случаев наблюдается тифоподобная форма острого токсоплазмо- за с характерной экзантемой, появляющейся на 4-7-й день (обильная, макулезная, от розового до темно-красного цвета) без поражения ЦНС, хотя чаще выявляется сочетание симптомов (смешанная форма). При реактивации латентной инфекции или на фоне клинически выраженного хронического ток- соплазмоза острый токсоплазмоз начинается постепенно и характеризуется поражением ЦНС по типу менингоэнцефалита, который медленно прогрессирует с постепенным вовлечением в патологический процесс черепных (чаще зрительных) нервов, миокарда. Позднее при компьютерной томографии могут выявляться кисты в веществе головного мозга. Одновременно на фоне доминирующей картины нейроинфекции, выявляются другие признаки токсоплазмоза - полилимфаденит, гепатолие- нальный синдром, артралгии и миалгии. В обоих случаях при спинномозговой пункции ликвор вытекает под повышенным давлением, цитоз лимфоцитарный, невысокий, могут обнаруживаться IgM к Т.gondii, а при окраске мазка, полученного из центрифугированного ликвора, по Романовскому - трофозои- ты токсоплазм. Острый токсоплазмоз протекает тяжело и может заканчиваться летально. В случае выздоровления остаются резидуальные явления различной степени выраженности (атрофия зрительных нервов, диэнцефальные расстройства, эпилептиформные приступы, внутричерепная гипертензия, вялотекущий арахноидит, очаги хориоретинита со снижением зрения, кальцинаты). При своевременной диагностике и адекватном лечении возможно полное клиническое выздоровление с формированием вторично-латентной формы токсоплазмоза. Более частым и менее благоприятным исходом острого токсоплазмоза является формирование вторично-хронического токсоплазхмоза, протекающего так же как первично-хронический и отличающегося от него практически ежегодными обострениями, редкими и непродолжительными ремиссиями, наличием резидуальных явлений и низкой эффективностью про- тивоинфекционной терапии. Больные жалуются на общую слабость, головную боль, адинамию, ухудшение аппетита, нарушение сна, иногда похудание. Часто наблюдаются психоэмоциональная неустойчивость, снижение памяти, умственной работоспособности, неврозоподобные функциональные нарушения (фобии, аффективные расстройства, астенический синдром). Наиболее постоянный признак (у 90%) - повышение температуры тела до субфебрильных цифр. Нередко субфебрилитет продолжается многие месяцы, иногда носит волнообразный характер, у женщин может быть связан с менструальным циклом. У 85% больных отмечается генерализованная лимфа- денопатия. Периферические лимфатические узлы увеличены умеренно (1-3 см в диаметре), нередко чувствительные или болезненные при пальпации, примерно у половины больных в процесс вовлечены мезентериальные узлы. Неправильная трактовка этого симптома часто приводит к диагностическим ошибкам (диагностируют хронический аппендицит, аднексит, туберкулезный мезаденит). Больные жалуются на боли в мышцах и суставах. При обследовании обнаруживаются миозиты (особенно часто мышц голеней), иногда с развитием кальцинатов в мышцах. Рентгенологически могут выявляться дистрофические изменения в мелких суставах кисти. Больных часто беспокоят сердцебиение, тупые давящие боли в области сердца, нарушение ритма сердечных сокращений. Объективно отмечают тахикардию, иногда экстрасистолы, понижение АД, расширение границ сердца, приглушение тонов, на ЭКГ (у 90% больных) - нарушение проводимости, очаговые и диффузные мышечные изменения, нарушения ритма сердца. Изменений органов дыхания при хроническом токсоплазмозе не наблюдается. У 65% больных увеличиваются размеры печени, однако токсоплазмоз не приводит к развитию хронического гепатита или цирроза печени. У половины больных выявляются симптомы поражения желчевыводящих путей. Селезенка бывает увеличена реже. Нередко наблюдаются поражения органа зрения в виде хориоретини- та (центрального, двустороннего). При длительном течении хронического токсоплазмоза может развиваться вторичная гормональная недостаточность с формированием привычного невынашивания беременности, вторичного бесплодия.
Общеклинические показатели крови малоинформативны. Несколько чаще отмечается нормоцитоз и умеренная лейкопения с относительным лимфоцитозом. Лейкоцитоз появляется только при наличии сопутствующих заболеваний с наслоением бактериальной флоры. Острофазовые реакции отрицательны, СОЭ - в пределах нормы, непостоянно отмечается увеличение фракции гамма-глобулинов крови. Хронический токсоплазмоз протекает волнообразно. Периоды обострения сменяются кратковременными ремиссиями, во время которых клинические проявления болезни стихают, а работоспособность больных улучшается, не достигая уровня здоровых лиц. Латентные формы токсоплазмоза характеризуются тем, что даже при тщательном клиническом обследовании больного признаков токсоплазмоза выявить не удается. Их диагностируют лишь с помощью серологических реакций (РСК с токсоплазменным антигеном, метод флюоресцирующих антител, модификации ELISA, реакции с красителем, ИФА и др.) или внутрикожной пробы с ток- соплазмином.
Опорные диагностические признаки токсоплазмоза.
Критериями постановки диагноза острого токсоплазмоза у взрослых при отсутствии СПИДа являются клиническая картина нейроинфекции, сопровождающейся полилимфаденитом (особенно мезаденитом), гепатолиенальным синдромом, артрал- гиями, миалгиями, поражением зрительных нервов, развитием миокардита; сероконверсия в период заболевания или обнаружение антител класса IgM в биологических жидкостях (особенно в ликворе), обнаружение в ликворе (сыворотке крови) тро- фозоитов токсоплазм, либо выявление в биологических жидкостях или биопсиийном материале антигенов токсоплазм методом ПЦР при наличии клинической картины болезни. Критериями постановки диагноза врожденного токсоплазмоза у ребенка являются: 1) клиническая картина нейроинфекции, паразитарного сепсиса, сопровождающихся характерной экзантемой в сочетании с признаками гидроцефалии, хориоретини- том, кальцинатами в веществе головного мозга;
2) обнаружение противотоксоплазменных антител класса IgM в биологических жидкостях, трофозоитов токсоплазм в крови и ликворе, либо выявление в биологических жидкостях (включая амниотическую) или биопсийном материале антигенов токсоплазм методом ПЦР при наличии клинической картины болезни.
Большие трудности представляет вопрос оценки активности токсоплазмо
При дифференциальной диагностике лихорадочных состояний необходимо учитывать, что лихорадка отмечается не только при инфекционных заболеваниях, но и при неинфекционной патологии (распадающиеся опухоли, заболевания соединительной ткани и др.). В связи с этим дифференциально-диагностическое значение приобретает не только наличие лихорадки, но и её характер (начало, выраженность, тип температурной кривой, наличие сопутствующих клинических проявлений) (рис. 1).
Повышение температуры тела может быть быстрым, при этом больной отмечает даже час начала болезни (лептоспироз, малярия и др.). Обычно быстрое повышение температуры тела сопровождается познабливанием или потрясающим ознобом (малярия, бруцеллез и др.). При некоторых заболеваниях температура повышается постепенно, достигая максимальных цифр в течение некоторого промежутка времени (брюшной тиф, па- ратифы и др.).
Выделяют несколько типов повышения температуры тела: субфебрилитет (37-37,9°С), умеренная лихорадка (38-39,9°С), высокая лихорадка (40-40,9°С), гиперпирексия (41°С и выше).
При дифференциальной диагностике большое значение имеет характер температурной кривой, который при некоторых инфекционных заболеваниях, например, брюшном тифе, малярии, имеет свои особенности. Выделяют следующие типы температурных кривых (некоторые из них показаны на рис. 1):
Постоянная лихорадка (febris continua) характеризуется постоянным повышением температуры, чаще до 39°С и выше, суточные колебания температуры при этом менее 1 °С (наблюдается при тифопаратифозных заболеваниях, лихорадке-Ку, сыпном тифе и др.).
Послабляющая (ремиттирующая) лихорадка (f.remittens) отличается суточными колебаниями температуры тела выше 1°С, но не более 2° С (орнитоз и др.).

Рис. 1. Типы температурных кривых при различных заболеваниях.
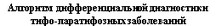

Перемежающаяся лихорадка (f.intermittens) проявляется сменой высокой и нормальной температуры тела с суточными колебаниями в 3 - 4°С (малярия и др.).
Возвратная лихорадка (f.recurrens) наблюдается правильная смена высоколихорадочных и безлихорадочных периодов длительностью по несколько дней (возвратный тиф и др.).
Волнообразная, или ундулирующая лихорадка (f.undulans) отличается постепенным нарастанием температуры до высоких цифр, а затем постепенным снижением до субфебрильной и нормальной, обычно цикл повторяется (лейшманиоз, бруцеллез и
др-)-
Гектическая (истощающая) лихорадка (f.hectica) - длительная лихорадка с суточными колебаниями (3-5°С) со снижением до нормальной температуры (сепсис, генерализованные вирусные инфекции).
Извращенная (инвертированная) лихорадка (f.inversa) - утренняя температура тела выше, чем вечерняя.
Каждое инфекционное заболевание имеет разные варианты температурной кривой, что порой позволяет достаточно надежно поставить диагноз (трехдневная малярия и др.).
Мы хотим коротко ознакомить вас с наиболее распространенными в нашей республике инфекционными заболеваниями, сопровождающимися длительной лихорадкой, и дать основные направления по тактике врача общей практики на врачебном участке.
Тифопаратифозные заболевания (ТПЗ) - брюшной тиф и паратифы.
Брюшной тиф - острая инфекционная болезнь с фекальнооральным механизмом передачи, характеризующаяся бактериемией, поражением лимфоидного аппарата тонкой кишки и протекающая с лихорадкой, интоксикацией, розеолезной сыпью.
Возбудитель болезни относится к сальмонеллам группы D - Salmonella typhi abdominalis.
Инкубационный период - от 7 до 23 дней. У большинства больных болезнь начинается остро, но может наблюдаться постепенное начало. Начальный период - время от момента появления лихорадки до установления ее постоянного типа - продолжается 4-7 дней и характеризуется нарастающими симптомами интоксикации. У больных наблюдаются бледность кожи, слабость, головная боль, снижение аппетита, брадикардия. Появляются типичная для брюшного тифа обложенность языка белым налетом, запоры, метеоризм, иногда жидкий стул. Затем наступает период разгара. Температура тела держится постоянно на высоком уровне. Симптомы интоксикации резко выражены. Больные заторможены, негативны к окружающему. При осмотре на бледном фоне кожи можно обнаружить бледно-розовые единичные элементы сыпи - розеолы, слегка выступающие над поверхностью кожи, исчезающие при надавливании, располагающиеся на коже верхних отделов живота, нижних отделов грудной клетки, боковых поверхностях туловища, сгибательных поверхностях верхних конечностей. Отмечаются глухость тонов сердца, брадикардия, гипотония. Язык обложен коричневатым налетом, с отпечатками зубов по краям. Живот вздут, имеется склонность к запорам. Увеличивается печень и селезенка. При тяжелых формах болезни может развиться тифозный статус - резкая заторможенность, нарушение сознания, бред, галлюцинации. Другим проявлением тяжести болезни является инфекционно-токсический шок.
Продолжительность периода разгара составляет 9-10 дней, затем начинается следующий период - разрешения болезни. Температура падает критически, уменьшается интоксикация - появляется аппетит, нормализуется сон, постепенно исчезает слабость, улучшается самочувствие. В период реконвалесцен- ции у 3-10% больных может наступить рецидив болезни. Предвестниками рецидива являются субфебрилитет, отсутствие нормализации размеров печени и селезенки, сниженный аппетит, продолжающаяся слабость, недомогание. Рецидив сопровождается теми же клиническими проявлениями, что и основная болезнь, но протекает менее продолжительное время.
Следует отметить, что любая форма болезни может сопровождаться тяжелым осложнением - перфорацией кишечника с последующим перитонитом. Эти осложнения развиваются чаще на 2-3-й неделе болезни. Успех лечения зависит от сроков диагностики, поэтому необходимо хорошо знать первые признаки перфорации и кровотечения. Перфорация кишечника у 80% больных брюшным тифом сопровождается резким болевым синдромом, но даже незначительные боли в животе должны стать поводом для тщательного обследования больного и консультации хирурга. Прободение кишечника сопровождается ухудшением состояния больного, еще большим повышением температуры тела. Нарастание метеоризма, угнетение перистальтики, локальная мышечная защита в правой подвздошной области являются основанием для подозрения на перфоративное состояние, требующее оперативного вмешательства.
При кишечном кровотечении резко снижается температура тела, отмечаются усиливающаяся бледность кожи и слизистых оболочек, тахикардия, снижение АД, вздутие живота, усиление перистальтики. О развившемся кишечном кровотечении свидетельствует появление жидкого черного стула или со сгустками свежей крови.
Опорные диагностические признаки.
- характерный эпиданамнез;
- начало с постепенного повышения температуры тела;
- наличие интоксикации - головные боли, нарушение сна, слабость;
- характерна бледность кожных покровов;
- характерно появление редкой (в груди, животе) розео- лёзной сыпи (на 7-9 день болезни)
- вздутие живота;
- увеличение печени и селезенки;
- дикротия пульса - относительная брадикардия при высокой температуре тела;
- увеличение и обложенность языка серо-грязным налетом с отпечатками зубов по бокам;
- лейкопения с относительным лимфомоноцитозом и эози- нопенией;
- выделение антигенов возбудителя брюшного тифа методом ИФА;
- выделение возбудителя из крови - гемокультура.
Тактика ВОП. Больные брюшным тифом подлежат обязательной госпитализации в инфекционные стационары. Важными в лечении являются организация правильного ухода за больными, соблюдение постельного режима. Сидеть разрешается с 7-8-го дня нормальной температуры, ходить-с 10-11-го. Необходим тщательный уход за кожей, слизистой оболочкой полости рта. Следует следить за регулярным отправлением кишечника, категорически запрещается ставить очистительные клизмы без назначения врача. Рекомендуется легкоусвояемая и щадящая желудочно-кишечный тракт пища (стол № 4а), с выздоровлением диету расширяют постепенно.
Основным этиотропным препаратом является левомицетин, который назначают внутрь по 0,5г 4 раза в сутки до 10-го дня нормальной температуры. При невозможности перорального приема используют левомицетина сукцинат внутримышечно или внутривенно в суточной дозе 1,5-3 г. Можно применять ампициллин, бисептол, а также ципрофлоксацины.
Для устранения интоксикации используют инфузионную терапию. По показаниям применяют сердечные средства.
При перфорации кишечника проводят срочное хирургическое вмешательство. При кишечном кровотечении показаны абсолютный покой, голод, заместительная и гемостатическая терапия.
Основные меры профилактики - это улучшение качества водоснабжения, канализации, контроль за приготовлением пищи, санитарная очистка населенных мест. Имеют значение санитарнопросветительская работа с населением, воспитание гигиенических навыков. По эпидемиологическим показаниям и некоторым контингентам населения (работникам канализации, лицам в окружении хронических бактериовыделителей и др.) проводят вакцинацию. В очаге брюшного тифа проводится заключительная дезинфекция. За контактными больными устанавливается медицинское наблюдение с обязательной термометрией в течение 25 дней и бактериологическим исследованием кала и мочи. Дети дошкольных учреждений, работники пищевых предприятий и лица, к ним приравниваемые, до получения результатов бактериологического обследования не допускаются в коллективы.
Паратифы А и В - острые инфекционные болезни, вызываемые сальмонеллами, сходные с брюшным тифом. Можно отметить некоторые отличительные признаки болезни, позволяющие заподозрить паратиф А и В.
Паратиф А. Возбудителем является Salmonella paratyphi А. В отличие от брюшного тифа, болезнь протекает чаще в среднетяжелой форме и в начальном периоде характеризуется гиперемией лица, инъекцией сосудов склер, кашлем, насморком. Эти симптомы делают начальный период паратифа А сходным с
ОРЗ. Раньше чем при брюшном тифе на 4-7-й день болезни - появляется сыпь. Кроме того, наряду с типичной розеолезной сыпью, можно обнаружить макулопапулезные элементы, напоминающие коревую экзантему. У некоторых больных встречаются петехи- альные элементы.
Сыпь при паратифе А обычно более обильная, чем при брюшном тифе. Редко возникают рецидивы и осложнения.
Паратиф В. Возбудитель - Salmonella paratyphi В.
Отличительным признаком являются симптомы гастроэнтерита, возникающие с первых дней болезни. В дальнейшем присоединяются лихорадка, экзантема, представленная розеолами, значительно более обильными, чем при брюшном тифе. Температура носит нередко волнообразный характер, с большими суточными размахами в отличие от брюшного тифа, при котором наблюдается постоянный тип температурной кривой. Основными методами диагностики являются посевы крови на желчный бульон или среду Раппопорта, а также обнаружение антител к сальмонеллам в РИГА.
Лечение и меры профилактики такие же, как при брюшном тифе.
При паратифах А и В опорными диагностическими признаками являются:
- особенности эпиданамнеза - более короткий инкубационный период 7-10 дней, особенности распространения паратифа А и В, преимущественный алиментарный путь передачи;
- острое начало, лихорадка неправильного типа;
- в первые дни болезни характерен диспепсический и катаральный симптомы;
- проявления гиперемии выражены незначительно;
- внешний вид больного характеризуется гиперемией лица;
- характерно раннее повсеместное появление розеолёзной сыпи (с 5-6 дня болезни);
- выделение возбудителя из крови.
В отличие от ТПЗ, опорными диагностическими признаками болезни Брилла - эпидемического сыпного тифа - являются:
- эпиданамнез;
- сохранность клинических проявлений сыпного тифа при меньшей их выраженности;
- острое начало болезни;
- повышение температуры тела не более 39°С;
- не резко выраженная интоксикация ЦНС (кошмарные сновидения и менингизм отсутствуют);
- характерный внешний вид - гиперемия лица с «кроличьими» глазами;
- на 4-5 дни болезни повсеместно появляется розеолезная, иногда петехиальная умеренная сыпь;
- гепато- и спленомегалия;
—лейкоцитоз, нейтрофилез, сдвиг лейкоформулы влево, увеличение СОЭ;
- положительные серологические реакции (РИГА, РСК и ИФА - выявление специфического IgG уже в ранние сроки болезни);
- дифференциальный диагноз проводится с ГЛПС, гриппом, брюшным тифом, паратифами, лептоспирозом, менинги- коккемией.
Следует отметить, что дифференциальную диагностику ТПЗ в основном надо проводить с гриппом. В начальном периоде паратифа А нередко возникает катаральный синдром (ринофа- рингит, трахеобронхит, конъюнктивит). Но в отличие от гриппа паратиф А начинается постепенно, с каждым днем нарастает высота лихорадки, причем выраженные явления синдрома общей интоксикации не соответствуют относительно легким воспалительным изменениям дыхательных путей. Лихорадка постоянного типа, а появление на 4-7-й день болезни полиморфной сыпи исключают вероятность гриппа.
Менингококковой инфекции, ее локализованной форме - назофарингиту свойственны умеренные проявления общей интоксикации, першение и боль в горле, насморк, затруднение носового дыхания. При осмотре - яркая гиперемия и отечность слизистой оболочки задней стенки глотки, слизистой оболочки носа. В крови - лейкоцитоз с нейтрофильным сдвигом влево, увеличенная СОЭ. Возможны признаки менингизма. Постоянное наблюдение больных, повторное исследование крови и цереброспинальной жидкости в динамике позволяют исключить грипп, либо диагностировать переход в генерализованную форму менингококковой инфекции.
Опщщьщ^иагносхические npmjiamigmina;
- состояние эпидемической ситуации по гриппу в очаге;
- характерные клинические симптомы (головные боли преимущественно лобной и надбровной локализации);
- характерные катаральные симптомы (зернистость в зеве, першение в горле, заложенность носа);
- отсутствие гепато- и спленомегалии;
- лейкопения в крови.
Остросептическая форма бруцеллеза характеризуется высокой лихорадкой (39-40 °С), но больной при этом чувствует себя относительно удовлетворительно, других признаков интоксикации обычно не наблюдается. Перед повышением температуры отмечается сильный озноб, за которым следует повышение температуры тела, держащееся в течение нескольких часов. Через несколько часов температура начинает постепенно снижаться, наблюдается сильное потоотделение. Иногда во время подъема температуры тела больной может продолжать работать, читать книги и др. В постановке диагноза большое значение имеет эпиданамнез больного, так как бруцеллез это зооноз, имеющий распространение в районах развитого животноводства. Ранняя диагностика и адекватное своевременно начатое лечение имеет важное значение в связи с частой хронизацией данного заболевания.
В отличие от ТПЗ для всех геморрагических лихорадок характерно острое внезапное начало с потрясающим ознобом и повышением температуры до высоких цифр - 39-40°С и выше.
Больные жалуются на сильную головную боль, недомогание, разбитость, ломоту в конечностях, пояснице и резкую общую слабость. У некоторых больных (12,1%) присоединяются тошнота, рвота, жидкий стул. Высокая температура и другие симптомы наблюдаются 1-3 дня.
Больные выглядят следующим образом: лицо больного одутловатое, с румянцем. Кожные покровы бледные с желтушным оттенком. С 4-5 дня болезни температура снижается, а с появлением геморрагических проявлений вновь повышается до высоких цифр. На коже всего тела возникает геморрагическая сыпь величиной от булавочной головки до пятикопеечной монеты, не выступающая над уровнем кожи. Форма сыпи неправильная. Количество элементов не очень большое, чаще не превышает нескольких десятков. Сыпь - наиболее постоянный симптом, который встречается у 83,8% больных. Сыпь начинает угасать с 9 дня болезни, оставляя после себя пигментацию. На слизистой зева и рта - энантема. Одновременно с появлением сыпи развиваются и другие геморрагические симптомы - кровавая рвота, носовые, кишечные, маточные, десневые кровотечения. Эти явления держатся 2-5 дней. Нарушения со стороны других внутренних органов мало выражены. При осмотре больного отмечается сухость языка, обложенность белым налетом, изо рта неприятный запах, живот иногда вздут, мягкий, нередко болезненный. У большинства - увеличение печени, у половины - увеличение селезёнки, которые с выздоровлением нормализуются. Со стороны ССС тахикардия, пульс 120-130 ударов в минуту, границы сердца нормальные, АД понижено. Со стороны МПС - положительный симптом Пастернацкого, в моче - белок (25-30 мг/л) в осадке значительное количество лейкоцитов, свежих эритроцитов и единичные в поле зрения зернистые и гиалиновые цилиндры. Со стороны ЦНС-резко выраженная головная боль, вялость, сонливость, потеря сознания, у некоторых менингеальные симптомы. В периферической крови - гипохромная анемия, цветной показатель 0,5- 0,9, Нв снижен до 45%, количество эритроцитов до 800 тыс. Со стороны белой крови - лейкопения, прогрессирующая с нарастанием тяжести болезни, лимфоцитоз, нейтропения, анэозинофилия, тромбоцитопения, общий белок снижен (50-70 г/л), фибриноген снижен (1,5-15 мг/л).
При подозрении на геморрагическую лихорадку необходима немедленная госпитализация в специализированное отделение. Диагностика основана на клинике и эпидемиологических данных. Высокоспецифична реакция связывания комплемента с сывороткой реконвалесцента и антигеном.
От других типов гипертермий лихорадка при малярии отличается триадой клинических симптомов (озноб, повышение температуры и потоотделение). Малярия - паразитарное заболевание с острым и иногда затяжным течением, характеризующееся приступообразными ознобами, повышением температуры, поражением паренхиматозных органов (селезенки, печени, костного мозга и др.), прогрессирующей анемией и с наклонностью к рецидивированию, вызванным малярийным плазмодием; эпидемиологически отличается широким распространением среди людей через укус зараженных комаров рода Anopheles, развитие которых связано с заболоченными местностями.
Возбудители малярии относятся к типу простейших (Protozoa), классу споровиков (Sporozoa), отряду гемоспоридий (Haemosporidia), семейству Plasmodidae, роду Plasmodium. В настоящее время известно более 60 их видов, из которых у человека паразитируют 4 вида плазмодиев: pi. Vivax - возбудитель трехдневной малярии, pi. Falciparum - возбудитель тропической малярии, pi.Ovale - возбудитель овале-малярии, pl.Malariae - возбудитель четырех-дневной малярии.
Большое значение в постановке предварительного диагноза малярии придаётся эпиданамнезу, так как распространение малярии возможно при наличии источника инфекции, перенос- чиков-комаров Anopheles и благоприятных климатических условий. Развитие паразитов малярии в организме комара возможно только при температуре выше 16°С. Продолжительность спорогонии зависит от вида паразита и температуры внешней среды и составляет от 7 до 45 дней.
В большинстве случаев первичная инфекция проявляется периодом выраженной лихорадки, обычно в форме так называемых малярийных приступов (пароксизмов), которые сменяются безлихорадочными периодами. Появление лихорадки знаменует собой окончание клинической инкубации, которая обычно на несколько часов/дней продолжительнее паразитологической инкубации или до момента проявления клинических признаков. Однако нередки случаи, когда у больного в начале лихорадки паразиты при гемоскопии не обнаруживаются. Это не значит, что они в крови отсутствуют. Малярийные паразиты, появившись в периферическом русле крови, остаются в ней все время, вплоть до полного исчезновения под влиянием лечения или развившегося сопутствующего иммунитета. Паразиты присутствуют в крови в любое время суток, меняется лишь соотношение молодых и зрелых стадий по ходу цикла эритроцитарной шизогонии. Поэтому все еще практикуемое распоряжение лечащего врача «взять кровь на высоте приступа» не имеет под собой никакой основы.
Длительность инкубационного периода колеблется в пределах 8-30 дней в зависимости от вида плазмодия, возраста и иммунного статуса пациента, нахождения его до заболевания на химиопрофилактике и др. При трехдневной и овалемаля- рии нередки случаи заболевания после длительной, 6-12 месячной инкубации. При прививной (шизонтной) малярии продолжительность клинической инкубации определяется дозой введенных с кровью больного паразитов. При очень большой дозе введенных паразитов инкубация может составить 3-4 дня, при ничтожно малой («шприцевая малярия») - до нескольких месяцев.
Началу лихорадочных приступов могут предшествовать продромальные явления: чувство усталости, головная боль, познабливание, боли в суставах, тошнота, рвота, потеря аппетита, возможен субфебрилитет. При начавшихся явных приступах пик лихорадки приходится на окончание цикла эритроцитарной шизогонии - разрушение эритроцитов и выход в плазму массы мерозоитов. Если этот процесс у данной микропопуляции паразита происходит достаточно синхронно, то периодичность малярийных приступов соответствует цикличности эритроцитарной шизогонии - через каждые 48 часов у Р1. Vivax и PI. falciparum (трехдневная периодичность приступов) или через 72 часа у PI. Malariae (четырехдневная периодичность).
Типичный малярийный приступ характеризуется трехстадий- ностыо. Он начинается внезапно с ощущения резкого озноба, который буквально сотрясает больного. Больной стучит зубами, укрывается всем, что имеется под руками, его кожа сухая, гусиная с цианотичным оттенком. Стадия озноба продолжается недолго, 15-30 минут (при тропической малярии нередко дольше) и переходит в стадию жара. Температура резко поднимается до 39-41°С, больной «горит», кожа сухая, горячая, дыхание учащено, возможна рвота и жалобы на резкую головную боль. Больной возбужден, иногда бредит, у детей могут наблюдаться судороги. Стадия жара продолжается несколько часов и внезапно сменяется профузным потоотделением. Температура резко снижается, вплоть до субнормальной. Обычно больной быстро засыпает. В целом малярийный приступ может продолжаться 4-6 часов (при тропической малярии и дольше) и сменяется 40-60- часовым межприступным периодом с нормальной температурой и удовлетворительным самочувствием.
Диагностика малярии основывается на данных эпидемиологического и географического анамнеза, клинических проявлениях болезни и результатах лабораторного исследования крови.
Лабораторная диагностика малярии осуществляется двумя методами: паразитологическим (микроскопическим) и иммунологическим.
¦ Паразитологический метод - это микроскопия окрашенных препаратов крови, тонкого мазка и толстой капли.
Методика проведения микроскопии крови:
- Очистка кожи: обычно кровь берут из 3 или 4 пальца левой руки (можно брать из мочки уха, а у грудных детей из большого пальца ноги или из пятки). Кожу в месте укола протирают 70° этиловым спиртом. Первую каплю крови, выделившуюся после прокола, удаляют сухой ватой. При этом удаляют остатки спирта, которые могут способствовать фиксации крови в препарате.
- Приготовление толстой капли: диаметр толстой капли должен быть около 10 мм. Рекомендуется делать 2 капли на одном стекле на случай, если одна из них окажется испорченной. Существует несколько способов приготовления толстой капли на предметном стекле:
- к выступившей из прокола капле диаметром 3-4 мм прикасаются предметным стеклом, избегая касания поверхности кожи, и распределяют кровь по стеклу в кружок одним движением;
- капельку крови диаметром 3-4 мм переносят на предметное стекло, затем, прикоснувшись к нему углом другого стекла или иглой, распределяют кровь в кружок или квадрат;
- на предметном стекле сначала готовят мазок немного толще обычного, затем, пока он еще не высох, на него наносят 2 капли крови, которые по влажному мазку растекаются правильными дисками.
Необходимо соблюдать правила высушивания толстых капель: высыхать они должны постепенно, их нужно держать вдали от нагревательных приборов или прямых солнечных лучей.
- Приготовление тонкого мазка: на предметное стекло с правой стороны, отступив от края на 1-1,5 см, наносят маленькую каплю крови. Стекло кладут на горизонтальную поверхность и фиксируют его левой рукой. В правую руку берут шлифованное стекло, ставят перед каплей крови под углом 45°, продвигают вперед до соприкосновения с последней и, когда кровь равномерно распределится между обоими стеклами, быстрым движением делают мазок. Тонкий мазок высыхает очень быстро. После высыхания его маркируют, затем фиксируют в 96° этиловом спирте в течение 20-30 минут или в метиловом 3-5 минут. После фиксации мазок высушивают и окрашивают по Романовскому-Гимзе.
Немикроскопические методы диагностики малярии.
- Серологические методы основаны на обнаружении противомалярийных антител, образующихся в организме больного или паразитоносителя после заражения и сохраняющиеся в течение периода от нескольких недель до нескольких месяцев. Методы видоспецифичны, и обнаружение ими антител имеет ретроспективное диагностическое значение.
- Реакция непрямой иммунофлюоресценции (РНИФ). Диагностический титр - 1:80.
- Реакция энзиммеченых антител. Она проводится на полистироловой основе (плашке) с фиксированным на ней растворимым антигеном. При нанесении на нее исследуемой сыворотки происходит взаимодействие антител сыворотки с антигеном на плашке. Комплекс антиген-антитело метят ферментом, связанным с антителами к гамма-глобулину человека. Образовавшаяся система проявляется субстратом данного фермента. По интенсивности окраски косвенно определяют наличие антител и их количество.
Серологические методы применяются как в эндемичных, так и в неэндемичных по малярии странах.
- Иммунохроматографические методы основаны на обнаружении специфических биохимических субстанций, синтезируемых плазмодиями. Эти методы используются для мониторинга эндемичности малярии, уровня передачи и результативности противомалярийных мероприятий.
- Молекулярные тесты: обнаружение генетического материала паразита с применением полимеразной цепной реакции (ПЦР) начинает использоваться все чаще как для диагностики малярии, так и для определения лекарственной устойчивости у паразитов малярии с последующим ее мониторингом. Метод позволяет выявить все 4 вида плазмодиев. Важным преимуществом метода является его надежность при определении смешанных малярийных инфекций, или/и видовая дифференциация паразитов, особенно если микроскопическое исследование не дает точного ответа.
Ещё одним очень грозным заболеванием, протекающим с высокой температурой, является менингококкцемия. Это одна из генерализованных форм менингококковой инфекции. Развивается остро или внезапно. Больные могут указать не только день, но и час, когда заболели. Ранним признаком является повышение температуры, которая уже в 1-й день достигает 39-40°С, имеет интермиттирующий или постоянный характер. Больные жалуются на озноб, слабость, головную боль, нередко боли в спине, конечностях, плохой аппетит. С 1-го дня болезни кожа бледная, отмечается гиперестезия, характерны тахикардия, одышка. В конце 1-го - начале 2-го дня появляется основной симптом болезни - сыпь. Элементы сыпи могут быть розеолез- ными, папулезными, однако наиболее характерна геморрагическая сыпь в виде звездочек неправильной формы различной величины. Нередко сыпь бывает мелкоточечной или в виде крупных поверхностных некрозов площадью в несколько квадратных сантиметров; в наиболее тяжелых случаях развивается гангрена кончиков пальцев рук, стоп, ушных раковин. Поскольку сыпь появляется не одновременно, она имеет разную окраску и яркость, т.е. отмечается своеобразный полиморфизм сыпи. Чаще всего сыпь наблюдается на конечностях, ягодицах, бедрах, туловище и веках. Обширные кровоизлияния, на месте которых возникают некрозы с последующим их отторжением и образованием дефектов и рубцов сохраняется более длительное время.
Особенно тяжело протекает синдром Уотерхауза-Фридрексе- на (сверхострый менингококковый сепсис) - болезнь в этих случаях начинается бурно с внезапного повышения температуры, озноба и появления обильной геморрагической сыпи, которая на глазах сливается, образуя обширные геморрагии багрово-циано- тичной окраски, напоминающие трупные пятна. Больной бледен, кожа на ощупь холодная, покрыта липким потом, черты лица заострены. Часто менингококкцемия протекает с менингитом. Диагноз не представляет трудностей, так как симптоматика очень яркая. Необходима обязательная госпитализация в специализированное отделение.
Иногда под длительной лихорадкой скрывается хроническое рецидивирующее заболевание - токсоплазмоз. В ряде случаев наблюдается тифоподобная форма острого токсоплазмо- за с характерной экзантемой, появляющейся на 4-7-й день (обильная, макулезная, от розового до темно-красного цвета) без поражения ЦНС, хотя чаще выявляется сочетание симптомов (смешанная форма). При реактивации латентной инфекции или на фоне клинически выраженного хронического ток- соплазмоза острый токсоплазмоз начинается постепенно и характеризуется поражением ЦНС по типу менингоэнцефалита, который медленно прогрессирует с постепенным вовлечением в патологический процесс черепных (чаще зрительных) нервов, миокарда. Позднее при компьютерной томографии могут выявляться кисты в веществе головного мозга. Одновременно на фоне доминирующей картины нейроинфекции, выявляются другие признаки токсоплазмоза - полилимфаденит, гепатолие- нальный синдром, артралгии и миалгии. В обоих случаях при спинномозговой пункции ликвор вытекает под повышенным давлением, цитоз лимфоцитарный, невысокий, могут обнаруживаться IgM к Т.gondii, а при окраске мазка, полученного из центрифугированного ликвора, по Романовскому - трофозои- ты токсоплазм. Острый токсоплазмоз протекает тяжело и может заканчиваться летально. В случае выздоровления остаются резидуальные явления различной степени выраженности (атрофия зрительных нервов, диэнцефальные расстройства, эпилептиформные приступы, внутричерепная гипертензия, вялотекущий арахноидит, очаги хориоретинита со снижением зрения, кальцинаты). При своевременной диагностике и адекватном лечении возможно полное клиническое выздоровление с формированием вторично-латентной формы токсоплазмоза. Более частым и менее благоприятным исходом острого токсоплазмоза является формирование вторично-хронического токсоплазхмоза, протекающего так же как первично-хронический и отличающегося от него практически ежегодными обострениями, редкими и непродолжительными ремиссиями, наличием резидуальных явлений и низкой эффективностью про- тивоинфекционной терапии. Больные жалуются на общую слабость, головную боль, адинамию, ухудшение аппетита, нарушение сна, иногда похудание. Часто наблюдаются психоэмоциональная неустойчивость, снижение памяти, умственной работоспособности, неврозоподобные функциональные нарушения (фобии, аффективные расстройства, астенический синдром). Наиболее постоянный признак (у 90%) - повышение температуры тела до субфебрильных цифр. Нередко субфебрилитет продолжается многие месяцы, иногда носит волнообразный характер, у женщин может быть связан с менструальным циклом. У 85% больных отмечается генерализованная лимфа- денопатия. Периферические лимфатические узлы увеличены умеренно (1-3 см в диаметре), нередко чувствительные или болезненные при пальпации, примерно у половины больных в процесс вовлечены мезентериальные узлы. Неправильная трактовка этого симптома часто приводит к диагностическим ошибкам (диагностируют хронический аппендицит, аднексит, туберкулезный мезаденит). Больные жалуются на боли в мышцах и суставах. При обследовании обнаруживаются миозиты (особенно часто мышц голеней), иногда с развитием кальцинатов в мышцах. Рентгенологически могут выявляться дистрофические изменения в мелких суставах кисти. Больных часто беспокоят сердцебиение, тупые давящие боли в области сердца, нарушение ритма сердечных сокращений. Объективно отмечают тахикардию, иногда экстрасистолы, понижение АД, расширение границ сердца, приглушение тонов, на ЭКГ (у 90% больных) - нарушение проводимости, очаговые и диффузные мышечные изменения, нарушения ритма сердца. Изменений органов дыхания при хроническом токсоплазмозе не наблюдается. У 65% больных увеличиваются размеры печени, однако токсоплазмоз не приводит к развитию хронического гепатита или цирроза печени. У половины больных выявляются симптомы поражения желчевыводящих путей. Селезенка бывает увеличена реже. Нередко наблюдаются поражения органа зрения в виде хориоретини- та (центрального, двустороннего). При длительном течении хронического токсоплазмоза может развиваться вторичная гормональная недостаточность с формированием привычного невынашивания беременности, вторичного бесплодия.
Общеклинические показатели крови малоинформативны. Несколько чаще отмечается нормоцитоз и умеренная лейкопения с относительным лимфоцитозом. Лейкоцитоз появляется только при наличии сопутствующих заболеваний с наслоением бактериальной флоры. Острофазовые реакции отрицательны, СОЭ - в пределах нормы, непостоянно отмечается увеличение фракции гамма-глобулинов крови. Хронический токсоплазмоз протекает волнообразно. Периоды обострения сменяются кратковременными ремиссиями, во время которых клинические проявления болезни стихают, а работоспособность больных улучшается, не достигая уровня здоровых лиц. Латентные формы токсоплазмоза характеризуются тем, что даже при тщательном клиническом обследовании больного признаков токсоплазмоза выявить не удается. Их диагностируют лишь с помощью серологических реакций (РСК с токсоплазменным антигеном, метод флюоресцирующих антител, модификации ELISA, реакции с красителем, ИФА и др.) или внутрикожной пробы с ток- соплазмином.
Опорные диагностические признаки токсоплазмоза.
Критериями постановки диагноза острого токсоплазмоза у взрослых при отсутствии СПИДа являются клиническая картина нейроинфекции, сопровождающейся полилимфаденитом (особенно мезаденитом), гепатолиенальным синдромом, артрал- гиями, миалгиями, поражением зрительных нервов, развитием миокардита; сероконверсия в период заболевания или обнаружение антител класса IgM в биологических жидкостях (особенно в ликворе), обнаружение в ликворе (сыворотке крови) тро- фозоитов токсоплазм, либо выявление в биологических жидкостях или биопсиийном материале антигенов токсоплазм методом ПЦР при наличии клинической картины болезни. Критериями постановки диагноза врожденного токсоплазмоза у ребенка являются: 1) клиническая картина нейроинфекции, паразитарного сепсиса, сопровождающихся характерной экзантемой в сочетании с признаками гидроцефалии, хориоретини- том, кальцинатами в веществе головного мозга;
2) обнаружение противотоксоплазменных антител класса IgM в биологических жидкостях, трофозоитов токсоплазм в крови и ликворе, либо выявление в биологических жидкостях (включая амниотическую) или биопсийном материале антигенов токсоплазм методом ПЦР при наличии клинической картины болезни.
Большие трудности представляет вопрос оценки активности токсоплазмо
А так же в разделе « Глава 2 РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ЛИХОРАДОЧНЫХ СОСТОЯНИЙ ПРИ НАИБОЛЕЕ РАСПРОСТРАНЕННЫХ ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЯХ »
- Тактика ВОП на врачебном участке при выявлении больных с лихорадочным синдромом
- РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ С СИНДРОМОМ ДИАРЕИ
- Тактика ВОП на врачебном участке при выявлении больных с диарейным синдромом
- Ситуационные задачи для укрепления знаний студентов
- Глава 4 ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ЖЕЛТУХ
- Тактика ВОП на врачебном участке при выявлении больного с вирусным гепатитом
- Механические (обтурационные) подпеченочные желтухи
- Глава 5 РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ЭКЗАНТЕМ ПРИ ИНФЕКЦИОННЫХ БОЛЕЗНЯХ
- Тактика ВОП на врачебном участке при выявлении больных с экзантемой
- Глава 6 ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ОСОБО ОПАСНЫХ ИНФЕКЦИЙ (ООИ)
- Опорные клинические симптомы бубонной и легочной форм чумы
- Терапевтическая тактика на врачебном участке при подозрении на ООИ
- Ситуационные задачи для укрепления знаний студентов
- Глава 7 РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА РЕСПИРАТОРНОГО СИНДРОМА, АНГИН ПРИ ИНФЕКЦИОННЫХ БОЛЕЗНЯХ
- Лабораторная диагностика
- Тактика ВОП.
- Наблюдение и контроль, правила выписки, диспансеризация
- Тактика ВОП на врачебном участке при выявлении инфекционных заболеваний, протекающих с респираторным синдромом
- Терапевтическая тактика ВОП при ангинах
- Ситуационные задачи для укрепления знаний студентов
- Глава 8 РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ЛИМФАДЕНОПАТИЙ, МИ АЛГИЙ, АРТРАЛГИЙ ПРИ ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЯХ
- Ситуационные задачи для укрепления знаний студентов
- РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ГЕМОРРАГИЧЕСКОГО СИНДРОМА ПРИ ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЯХ
- Ситуационные задачи для укрепления знаний студентов
- Глава 10 РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ, СОПРОВОЖДАЮЩИХСЯ ПОРАЖЕНИЕМ ЦНС
- Терапевтическая тактика на врачебно1\1 участке при выявлении больного с поражением ЦНС
- Ситуационные задачи для укрепления знаний студентов
- РАННЯЯ И ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА НАИБОЛЕЕ РАСПРОСТРАНЕННЫХ В УЗБЕКИСТАНЕ ПАРАЗИТОЗОВ
- Глава 12 УРОГЕНИТАЛЬНЫЕ ИНФЕКЦИИ В ПРАКТИКЕ ВОП
- Глава 13 НЕОТЛОЖНЫЕ СОСТОЯНИЯ В КЛИНИКЕ ИНФЕКЦИОННЫХ ЗАБОЛЕВАНИЙ