Кожа — орган, покрывающий тело человека и выполняющий сложные функции. Вес кожи составляет 4-6% массы человека, толщина среднего слоя (дермы) составляет от 0,5 до 5 мм, наибольшая толщина ее на спине, разгибательной поверхности бедер, плеч. В коже различают эпидермис, дерму и гиподерму (подкожную клетчатку). Кожа богато снабжена кровеносными и лимфатическими сосудами, нервными окончаниями. Функционально она тесно связана со всеми органами и системами.
Основные функции кожи — защитная, дыхательная, абсорбционная, выделительная, пигментообразующая. Кожа принимает участие в терморегуляции, обменных процессах, нервно-рефлекторных реакциях организма.
Кожа защищает органы и ткани от механического, радиационного и химического воздействия, от проникновения извне микробов, грибов, паразитов, она участвует в процессах иммунитета. Кожа обладает электрорезистентными свойствами, через нее осуществляется дыхание — за сутки выделяется до 9 г углекислоты и поглощается 3—4 г кислорода. Кожа способна абсорбировать (всасывать) некоторые растворяющиеся липиды, медикаменты - морфин, глицерин, диметилсульфоксид, антибиотики. Выделительная функция кожи заключается в секреции пота, жира, а при почечной и печеночной недостаточности — продуктов белкового и пигментного обмена, ацетона.
За сутки через кожу выделяется 700—1300 мл пота, что зависит от температуры окружающей среды, влажности, физической нагрузки. Секрет сальных желез состоит на 2/3 из воды и 1/3 из аналогов козеина, холестерола и солей.
Пигментная функция кожи заключается в выработке меланина, дающего естественную окраску кожи. В коже может откладываться каротин, железосодержащий пигмент гемосидерин, а также трихо- сидерин в рыжих волосах.
Сосудистые кожные реакции очень выражены. Сосуды кожи меняют тонус под влиянием коры головного мозга, вегетативной нервной системы, на тонусе сосудов сказывается влияние нейро- гуморальных факторов. Адреналин, норадреналин и гормон задней доли гипофиза суживают сосуды, кожа становится бледной. Гистамин, ацетилхолин, эстрогены и андрогены вызывают расширение сосудов. Кровеносные сосуды кожи быстро реагируют на механические, болевые, химические раздражители сужением или расширением их просвета. В норме кровеносные сосуды находятся в полуспавшемся состоянии, скорость кровотока в капиллярах незначительная. При резком расширении сосудов дерма может вместить до 1 литра крови, что сопровождается значительным нарушением общего кровообращения.
Роль кожи в терморегуляции очень велика — до 80% теплоотдачи происходит через кожу путем лучеиспускания, теплопроведения и испарения пота. Температура кожи на разных участках колеблется от 31 °С до 36,2 °С, наибольшая она в кожных складках и достигает 37 °С. Кожа содержит огромное количество рецепторов, через которые организм осуществляет связь с окружающей средой. Кожа участвует в рефлекторных реакциях на холод, боль, высокую температуру. Коже присуща тактильная чувствительность (осязание), особенно на подушечках пальцев, наружных половых органах, сосках. На 1 см2 кожи имеется 100—200 болевых точек, 12—15 холодовых, 1—2 тепловых и до 25 точек давления. Большинство кожных рецепторов по своей функции поливалентно.
Кожа имеет возрастные особенности. После 40 лет уменьшается толщина эпидермиса, гиподермы, наступает атрофия сальных желез, уменьшается длина фолликулов длинных волос. Коллагеновые и эластические волокна грубеют, уплотняются. После 50 лет уменьшается количество функционирующих капилляров, артериол. К 60 годам истончаются все слои. Пигмент меланин распределяется неравномерно, нарастает дистрофия сальных, потовых желез, волос,
развивается облысение. Уменьшается количество кровеносных сосудов, стенки их склерозируются, в сосудах образуются тромбы, вены расширяются, в нервных окончаниях развивается дистрофия. Количество клеточных элементов уменьшается, содержание солей калия и кальция увеличивается, снижается реакция на механические, температурные и другие раздражители. Кожа становится более пигментированной, на ощупь сухой, шероховатой, нарастает количество и выраженность морщин.
Кожа имеет придатки в виде волос и ногтей.
Исследование кожи имеет огромное диагностическое значение не только для дерматологов, но и для специалистов многих других профилей - терапевтов, инфекционистов, венерологов, хирургов, гематологов и др. Оно проводится с обязательным обнажением тела, исследованием всех участков кожи, в том числе и интимных областей. Кожа тщательно осматривается и пальпируется, используются некоторые диагностические приемы.
При осмотре оценивается окраска кожи, выраженность и окраска складок, наличие и выраженность морщин, сосудистых образований, наличие родимых пятен, рубцов, кровоизлияний, сыпей, узелковых образований, шелушений, дефектов кожи (язвы, трещины), потертостей, мозолей, избыточного ороговения, гнойничковых образований. Оценивается состояние волос, ногтей, подкожно-жирового слоя, слизистых оболочек. Некоторые из перечисленных элементов и признаков могут быть у здоровых, но чаще это связано с пребыванием в экстремальных условиях или определенной патологией.
При пальпации определяется характер поверхности кожи, ее тургор, плотность, способность к образованию складки при захвате пальцами или смещении кожи, влажность, салоотделение, температура кожи, наличие отека, узелковых образований, состояние болевой, тактильной, температурной чувствительности.
Выявив какие-либо отклонения со стороны кожи и ее придатков, необходимо обратить внимание на их распространенность, локализацию, выраженность, симметричность, визуальные и паль- паторные особенности — цвет, величину, плотность, подвижность, болезненность, спаянность с окружающими тканями и др. На некоторых из них мы остановимся.
Окраска кожи обусловлена просвечиванием кровеносных сосудов — капилляров и артериол, а также выраженностью отложения кожного пигмента меланина. Цвет кожи зависит от расы, пола,
возраста, физического и эмоционального состояния человека, температуры окружающей среды, состояния здоровья. Существует множество вариантов окраски кожи здорового европейца — от бледного до розового, что обусловлено степенью развития кровеносных сосудов, а также их функциональным состоянием.
Принято считать, что окраска кожи здорового человека бледно- розовая, такой цвет кожи еще называют «телесным». Термин не очень удачен, учитывая множество вариантов. В практике можно пользоваться и тем и другим термином. Убедиться в том, что кожа имеет бледно-розовую окраску, можно с помощью умеренного надавливания подушечкой указательного пальца на кожу груди или лба. После 2—3 с компрессии и отнятия пальца от кожи бледное пятно на глазах приобретает прежнюю розоватую окраску, аналогичную окружающим участкам.
У некоторых людей кожа может быть бледной, что является индивидуальной особенностью, обусловленной глубоким залеганием кровеносных сосудов или их слабым развитием в коже. В подобных случаях наряду с кожей следует осмотреть слизистые конъюнктивы рта. Обычно они имеют нормальную бледно-розовую окраску. Если кожа и слизистые бледные, то предполагается патология — малокровие, кровотечение, расстройство кроветворения, шок, острая сосудистая недостаточность, аортальный порок сердца, почечная недостаточность, тяжелая интоксикация и др. У здоровых кратковременная бледность возникает при волнении, испуге, гневе, охлаждении, что связано со спазмом артериальных сосудов. Локальная бледность чаще обусловлена спазмом или нарушением проходимости артериальных сосудов, либо отеком тканей.
Красная окраска кожи может быть индивидуальной особенностью поверхностного расположения и развития артериальной сосудистой сети и в быту считается признаком хорошего здоровья, хотя это не всегда так. Красная окраска кожи (лицо, шея, руки) возникает при длительном воздействии солнца, ветра, холода у строителей, сельхоз- работников, моряков. Кратковременное покраснение кожи отмечается при эмоциональных реакциях - стыд, смущение, гнев, волнение, а также при физической нагрузке, воздействии высокой окружающей температуры, алкоголя, опия, атропина, угарного газа. Красная окраска кожи наблюдается при лихорадке, эритремии, гипертензии, ультрафиолетовом облучении. Локальное покраснение возможно при механическом, химическом, радиационном воздействии на кожу, при локальном воспалении, системной волчанке и др.
На окраску кожи существенно влияет содержание в ней пигмента меланина, что зависит от расы, национальности, региона проживания, солнечного и ультрафиолетового облучения, характера профессии. При осмотре врач обращает внимание на выраженность пигментации, ее равномерность, локализацию наибольшей или наименьшей пигментации. Осматривается вся поверхность кожи, в том числе и интимные места, сравниваются симметричные участки кожи.
У здоровых людей пигмент распределяется равномерно, лишь половые органы и соски могут быть более интенсивно окрашены. Также интенсивная окрашенность может наблюдаться на лице, шее, кистях рук у лиц, много времени пребывающих на солнце. Повышенная пигментация называется меланозом, отсутствие пигментации - альбинизмом.
Меланоз может быть физиологическим — врожденным и приобретенным при интенсивном солнечном или ультрафиолетовом облучении, в том числе и лечебно-профилактическом. При врожденном меланозе окраска всего тела равномерная, при приобретенном — на местах облучения, закрытые части тела такой окраски не имеют. Приобретенный меланоз может быть патологическим: при гормональных расстройствах (надпочечники, гипофиз, щитовидная железа, гипоталамус), а также при беременности (хлоазмы), при хронической почечной недостаточности, циррозе печени, кахексии, при контакте с УФ и рентгеновскими лучами, некоторыми химическими соединениями (соединения мышьяка, серебра, висмута).
У здорового может быть очаговое скопление пигмента на лице, плечах, руках в виде веснушек, либо невуса — родимого пятна. Родимые пятна бывают единичными, иногда их количество достигает сотни, размер колеблется от 2 мм до нескольких сантиметров и более (гигантский невус), а окраска от черной до синей и голубой.
Рубцы на теле здорового человека встречаются часто, они представляют собой очаговое разрастание соединительной ткани, замещающей дефект кожи, возникший при ее повреждении или патологическом процессе (ожог, травма, операция, свищ). Свежие рубцы розовые, далее они бледнеют и уплотняются вследствие уменьшения количества сосудов в рубце и увеличения соединительно-тканевых элементов. Рубцы бывают в виде полос, звезд, полей различной величины и формы. Послеоперационные рубцы чаще линейные. По локализации рубца можно предположить его
происхождение, что имеет существенное диагностическое значение. Например, прямой рубец в правой подвздошной области остается после аппендэктомии, рубец от мечевидного отростка до пупка — после операций, связанных с язвой желудка и двенадцатиперстной кишки, рубец от пупка до лона - после гинекологических операций, рубцы на шее и в подчелюстной области свидетельствуют о перенесенном туберкулезе или нагноении лимфатических узлов. Обширные рубцы неправильной формы бывают после ожогов.
Существует особый вид рубцов — рубцы растяжения кожи — ст- рии. Это полосы разного цвета: желтые, розовые, ярко-красные, бесцветные, иногда с перламутровым оттенком. Они располагаются на животе, плечах, бедрах, пояснице, молочных железах. У здоровых стрии бывают после беременности (живот, бедра, молочные железы), в период полового созревания у девушек и юношей, при быстротечном ожирении. Возникают они также при эндокринопа- тии (синдром Иценко—Кушинга, гиперфункция надпочечников), при истощении, голодных отеках, синдроме Марфана, инфекционных заболеваниях, дегенеративных заболеваниях позвоночника.
Рубцы любого происхождения необходимо пропальпировать поверхностным поглаживанием, ощупыванием и захватыванием области рубца в складку. Рубец, возникший после нарушения целостности кожи, чаще воспринимается как безболезненное смещаемое уплотнение. Рубцы после ожогов имеют большую площадь с неровными краями и неровной поверхностью, такая кожа в складки берется с трудом. Рубцы растяжения (стрии) пальпаторно воспринимаются как участки более нежной, чем окружающая ткань, безболезненной, легко захватываемой в складки кожи.
При осмотре кожи и слизистых необходимо обратить внимание на их целостность, при определенных условиях возможно появление трещин, язв, пролежней.
Трещина — это линейный надрыв тканей, возникающий при избыточном натяжении из-за чрезмерной сухости кожи и слизистых, потере эластичности тканей или воспалительной инфильтрации. Трещины возникают в местах естественных складок — в углах рта, за ушными раковинами, в межпальцевых, пахово-бедренных, межягодичных складках. Они бывают и в других местах, подвергающихся травматизации, растяжению, избыточной сухости, нарушению трофики — ладони, пятки, подошвы, суставы, а также губы, соски, задний проход.
У здорового человека трещины возникают при плохом уходе за кожей — трещины у углов рта, в паховых и межпальцевых складках.
Трещины на ладонях, подошвах, пятках бывают на фоне гиперкератоза у лиц физического труда, при длительном хождении без обуви или в плохой обуви, у длительно пребывающих в сухом климате, на солнце, на ветру. При недостаточном питьевом режиме возникают трещины губ, открытых частей тела. Трещины кожи и слизистых появляются при плохом питании, гиповитаминозах, нарушении водно-солевого режима, у больных тяжелыми заболеваниями, при отеках, грибковом и другом поражении кожи. Трещины бывают разных размеров и глубины. При поверхностных трещинах из них выделяется серозная жидкость, при глубоких — серозно-кровянистая жидкость или кровь. Возможно воспаление, нагноение трещин. Любые трещины болезненны.
Язва — это дефект кожи или слизистой и подлежащих им тканей, возникший на фоне нарушения процессов заживления. Язвы возникают под воздействием таких повреждающих факторов, как механический, термический, химический, радиационный, инфекционный, а также при расстройстве трофики. Локализация и количество язв может быть различно.
Пролежни — патологическое изменение тканей (кожа, слизистые оболочки, подлежащие ткани) дистрофического или язвен- но-некротического характера, возникающие в местах длительного давления у лежачих больных, при тугом наложении повязки и гипса, давлении дренажной трубки, катетера, протеза. У лежачих больных они чаще локализуются на пяточных буграх, крестце и копчике, лопатках, затылочном выступе, поэтому эти места у тяжелых больных осматриваются врачом ежедневно.
Шелушение кожи. Оно обусловлено интенсивным отслаиванием клеток рогового слоя в виде мелких чешуек, пластинок. У здорового человека при хорошем гигиеническом уходе за кожей заметного шелушения не отмечается. Лишь в пожилом возрасте в связи со снижением пото- и салоотделения, ухудшением трофики кожи возможно умеренное шелушение. Локальное шелушение у любого человека может появиться на руках или других частях тела при обезжиривании кожи щелочами и жирорастворителями.
Интенсивное шелушение кожи наблюдается у лиц со сниженным пото- и салоотделением, при нарушении питания, авитаминозах А и группы В, при тяжелых истощающих заболеваниях. После перенесенной скарлатины, рожистого воспаления роговой слой эпидермиса может отслаиваться в виде тонких пластинок. Отрубевидное шелушение кожи наблюдается при грибковом поражении
кожи, при кори. Выраженное, постоянное шелушение имеется при врожденной патологии кожи — ихтиозе.
Шелушение кожи волосистой части головы называется перхотью. Непосредственной причиной этого состояния является сапрофи- тирующий грибок. Это возможно у здоровых при переутомлении, нервно-психическом перенапряжении, неполноценном питании (недостаток витаминов А, группы В), хронических заболеваниях желудочно-кишечного тракта, печени, нервной системы.
При шелушении кожа теряет блеск, становится матовой, сухой, шершавой, на одежде имеется мучнистый налет.
Осматривая кожу, необходимо обязательно исследовать складки кожи в подмышечной, паховой областях, межъягодичную складку, складки кожи на шее и животе у полных, под молочными железами. Складки надо расправить либо отведением конечности, либо развести руками. При недостаточном уходе за кожей, в жаркое время, при повышенном пото- и салоотделении, слущивании эпителия, при недержании мочи и кала в складках возникает опрелость — воспалительное поражение кожи. Кожа становится красной, иногда ги- перпигментированной, появляется неприятный запах.
Сальность кожи. Сальные железы располагаются у корней волос, за сутки они продуцируют до 20 г кожного сала. Секрет сальных желез смазывает эпидермис, волосы, придает им эластичность, блеск, защищает организм от проникновения некоторых веществ через кожу, регулирует испарение воды, защищает от микробов и грибков. Наиболее насыщена сальными железами волосистая часть головы, щек, подбородка, где имеется 400—900 сальных желез на 1 см2.
Функция сальных желез регулируется нервной и эндокринной системами, она существенно зависит от состояния обменных процессов. Максимальное повышение их функции наблюдается в период полового созревания, у пожилых наступает инволюция сальных желез.
Сальность кожи и волос определяется визуально и пальпатор-
но. У здорового человека при хорошей гигиене сальность кожи и волос умеренная, они имеют умеренный блеск. При их касании пальцы мягко скользят, не создавая шума. Кожа воспринимается эластичной, бархатистой, волосы также эластичны, не слипаются. Повышенная сальность наблюдается при несоблюдении гигиены, в жаркое время, после физической нагрузки. Уменьшение сальности возможно при частом использовании для мытья щелочных рас
творов (хозяйственное мыло, грубые шампуни), на руках — при контакте с щелочами, жирорастворителями (нефтепродукты, растворители красок).
Усиление сальности наблюдается при заболеваниях центральной и вегетативной нервной системы, некоторых эндокринных заболеваниях, при таком патологическом состоянии кожи, как себорея, часто встречающемся в период полового созревания. Кожа и волосы при избыточном отделении сала выглядят жирными, блестящими, а при пальпации — липкими, пряди волос слипаются. Резкое снижение выделения сала отмечается после кастрации - кожа становится сухой, шершавой, волосы тусклыми, легко рассыпающимися.
При осмотре кожи у лиц с себореей могут выявляться так называемые комедоны — сально-роговые пробки выходов сальных протоков. Они черного или серого цвета, размером 1—2 мм и более. Воспаление сальных желез, часто возникающее у подростков с себореей, приводит к образованию на лице, плечах, спине угрей.
Влажность кожи поддерживается функцией потовых желез. Малые (эккринные) потовые железы располагаются везде, но больше всего на ладонях и подошвах (более 400 на 1 см2), в коже лба (300 на 1 см2), меньше их в коже кистей, предплечий, плеч и других частей тела. Большие (апокринные) потовые железы сосредоточены в основном в коже подмышечных областей, лобка, живота, промежности.
Потоотделение имеет рефлекторную природу и регулируется вегетативной нервной системой. Терморецепторы заложены в коже, внутренних органах, мышцах, адекватным раздражением для которых служит высокая температура воздуха, повышение теплопродукции при приеме горячей пищи, физической и эмоциональной нагрузке, лихорадочных состояниях. Потоотделение происходит постоянно, даже при низкой температуре воздуха, усиливается при ее повышении. За сутки потовыми железами выделяется 0,5— 0,6 литра жидкости, при высокой температуре воздуха и физической работе потоотделение увеличивается и может достичь 2 л в сутки.
Влажность кожи оценивается визуально (осмотр) и пальпаторно.
При осмотре обращается внимание на влажность одежды пациента и постельного белья, наличие мелких росинок или прозрачных капелек пота на лбу, у крыльев носа, на верхней губе, на шее, груди, конечностях. Все это отмечается при выраженной потливости и должно непременно учитываться как важный симптом.
Чрезвычайно редко бывает «кровавый пот» (гемагидроз, ге- мидроз). Кожу покрывает розовая или красная жидкость, содержащая эритроциты, при этом ссадин и других поврежденей кожи нет. Такой пот появляется на пальцах, лбу, крыльях носа, веках, груди, внутренней поверхности бедер и наблюдается при переутомлении, во время менструаций, при истерии, неврозах, при врожденном ангиоматозе (болезнь Рандю-Ослера).
Основной метод исследования влажности кожи — пальпация. Она проводится тыльной поверхностью пальцев кисти врача коротким прикосновением к коже на симметричных местах {рис. 31). Начинается это с участков с минимальной влажностью — грудь, плечо, затем предплечье, тыл кисти, лоб и, наконец, — ладонная поверхность кистей. В подмышечных впадинах влажность исследовать не стоит, там почти всегда влажность значительная.
Кожу здорового человека, находящегося в условиях комфорта (нормальная комнатная температура и влажность), принято считать умеренно влажной. Более влажной она становится при эмоциональных и физических нагрузках, после приема пищи, при повышенной температуре и влажности окружающей среды. Менее влажной кожа может быть в сухую жаркую погоду, при ограничении потребления жидкости. С возрастом, вследствие атрофии потовых желез, кожа становится менее влажной, сухой.
Изменение влажности кожи связано с расстройством потоотделения по множеству причин. Оно может быть тотальным или
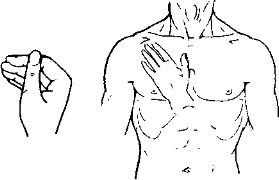
Рис. 31. Исследование температуры кожи и влажности прикосновением тыльной поверхности пальцев и кисти.
локальным, симметричным и асимметричным. Влажность может оказаться повышенной (гипергидроз) или пониженной (гипогидроз), либо кожа становится сухой (ангидроз). Наиболее частыми причинами расстройства потоотделения могут быть: лихорадка, шок, заболевания центральной и вегетативной нервных систем, инфекционные, соматические и эндокринные заболевания, интоксикации.
Эластичность кожи (упругость, напряжение, тургор) — способность кожи оказывать сопротивление механическому воздействию. Эта способность обеспечивается состоянием эластичных элементов кожи и подкожной клетчатки, водно-солевым составом, состоянием коллоидов, их гидрофильностью, степенью кровоснабжения и лимфообращения, что, в свою очередь, зависит от множества причин: возраст, пол, состояние нервной и эндокринной систем, желудочно-кишечного тракта, сердечно-сосудистой системы, обменных процессов и т.д.
О тургоре кожи можно в определенной степени судить по результатам осмотра кожи лица, шеи, кистей и других частей тела {рис. 32). При нормальном тургоре кожа ровная, гладкая. Образующиеся складки при разговоре, улыбке, движении в суставах кистей легко расправляются. Более четкое представление о тургоре получают при пальпаторном исследовании захватыванием кожно-жировой складки на тыле кисти, животе, щеках и других местах. Захваченная большим и указательным пальцами складка слегка сжимается на 1-2 с и немного оттягивается. Оценивается плотность складки, ее упругость - сопротивление сдавливанию, скорость расправления после отнятия пальцев. При хорошем тургоре складка кожи легко захватывается, она умеренно плотная, упругая, после отпускания легко и полностью расправляется, следов на коже от пальцев не остается. Такое состояние тургора считается нормальным, и врач делает заключение: «Тургор кожи сохранен».
Тургор кожи — напряжение кожно-жировой складки, может оказаться повышенным и пониженным. У здорового человека повышение тургора не наблюдается, снижение возможно при длительном голодании, ограничении приема жидкости, длительном пребывании в условиях высокой температуры окружающей среды. В возрасте 55-60 лет тургор кожи также снижается: увеличивается морщинистость кожи, появляется множество мелких морщинок на лице, шее, тыле кистей и других местах, кожа истончается, увеличивается ее прозрачность на тыле кистей. Такая кожа очень легко захватывается в складки, легче и значительнее оттягивается, плохо возвращается





 Рис. 32. Исследование тургора кожи и подкожно-жировой клетчатки на:
Рис. 32. Исследование тургора кожи и подкожно-жировой клетчатки на:
- - тыле кисти;
- - в области трицепса;
- — под углом лопатки;
- — на животе;
- - на бедре;
- — на ягодице.
в исходное положение, складка расправляется очень медленно.
 У здорового человека тургор кожи может снижаться в зависимости от степени усталости и утомления после тяжелых физических и эмоциональных нагрузок, стрессовых ситуаций. По этим причинам возникает так называемое «осунувшееся лицо» — кожа бледнеет, появляется землистый оттенок, усиливается складчатость кожи на лице, заостряются черты лица, глаза становятся «впавшими». Подобное также бывает при длительном голодании, при острых и хронических истощающих заболеваниях, интоксикациях, поносах, рвоте, нарушении всасывания в желудочно-кишечном тракте, эндокринных и инфекционных заболеваниях.
У здорового человека тургор кожи может снижаться в зависимости от степени усталости и утомления после тяжелых физических и эмоциональных нагрузок, стрессовых ситуаций. По этим причинам возникает так называемое «осунувшееся лицо» — кожа бледнеет, появляется землистый оттенок, усиливается складчатость кожи на лице, заостряются черты лица, глаза становятся «впавшими». Подобное также бывает при длительном голодании, при острых и хронических истощающих заболеваниях, интоксикациях, поносах, рвоте, нарушении всасывания в желудочно-кишечном тракте, эндокринных и инфекционных заболеваниях.
Плотная, напряженная кожа, не захватывающаяся в складку, возможна при ее отеке по множеству причин (воспаление, травма, нарушение крово- и лимфообращения, эндокринопатия, аллергия и др.). При воспалении, травме кожа болезненная. Плотной, безболезненной, не захватывающейся в складку кожа становится при интенсивном развитии соединительной ткани после ожога, травмы, при склеродермии.
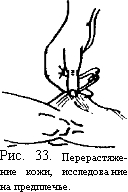
Чрезмерная растяжимость кожи при оттягивании кожной складки наблюдается в случаях врожденной слабости соединительной ткани (синдром Элерса-Данло, рис. 33).
Ногти
Ногти — роговые пластинчатые придатки кожи, защищающие мягкие ткани ногтевых фаланг от механических повреждений. Величина и форма ногтей зависит от пола, типа конституции, вида профессии. У здорового человека длина ногтевой пластинки 10— 15 мм, ширина 10—17 мм, толщина 0,3—0,07 мм. У мужчин, лиц физического труда, в пожилом возрасте ногти грубее, с возрастом они становятся матовыми.
Ногтевая пластинка полупрозрачна, за месяц вырастает на 1,5—
- мм, полное обновление ногтя происходит за 96-115 дней, на руках ногти растут в 2 раза быстрее, чем на ногах, более выраженный рост ногтей у мужчин.
Ногтевые пластинки осматриваются на всех пальцах рук и ног. У здорового человека их поверхность блестящая, ровная. Сквозь толщу ногтя хорошо видна бледно-розовая окраска ногтевого ложа. Толщина ногтей по краям равномерная, край ногтя ровный. При компрессии пинцетом или ногтем отмечается хорошая эластичность ногтевых пластинок. Попытка приподнять ноготь безуспешна, он крепко сцеплен с ногтевым ложем. Ногтевая пластинка достаточно прочна, и обломать ее край пинцетом не удается. Пальпация ногтей безболезненная.
Иногда у здоровых отмечаются некоторые изменения ногтевых пластинок в виде истончения или разрушения свободного края. Это бывает при механических воздействиях у лиц отдельных профессий, а также вследствие их систематического обкусывания из-за дурной привычки или при волнении. Чрезмерное отодвигание заднего валика при выполнении маникюра приводит к изменению формы ногтевой пластинки, появлению продольных борозд. Необычная окраска ногтевых пластинок может быть обусловлена воздействием красителей в быту или на производстве.
Локальные и нелокальные патологические процессы могут значительно изменить вид ногтевых пластинок (рис. 34). Существует множество вариантов таких изменений: утолщение, истончение, отслоение от ногтевого ложа, полное разрушение, появление поперечной и продольной исчерченности, формирование выпуклого ногтя (форма часового стекла), плоского, ложкообразного ногтя, формы когтя (рис. 35). Ногти часто приобретают матовость, тусклость, бледную, красную или синюшную окраску, иногда они становятся коричневыми, голубыми, пожелтевшими.
Изменения качеств одного или нескольких ногтей обычно обусловлены локальным процессом — травма, грибок. Однако чаще эти изменения носят тотальный характер, что наблюдается при острых и хронических заболеваниях легких, сердца, желудочно-кишечного тракта, печени, при хронических интоксикациях, анемиях, псориазе, тотальном фибковом поражении, инфекционных заболеваниях и др.
