Раннее возбуждение (предвозбуждение) миокарда желудочков синусовыми или предсердными импульсами происходит через врожденные микроскопические волокна - так называемые дополнительные пути (ДП) (рисунок 89). Чаще всего встречается и имеет наибольшее клиническое значение предсердно-желудочковое соединение или пучок Кента.
Клиническая значимость тракта Джеймса между предсердиями и пучком Гиса недостаточно установлена. В настоящее время не существует убедительных доказательств специфического LGL-синдрома, характеризующегося коротким PR интервалом, нормальным комплексом QRS и тахикардией, связанной с пресердно-гисовым трактом (Olgin J.E., Zipes D.P., 2001)
Синдром WPW
Под синдромом WPW (Wolf-Parkinson-White) понимают приступы НЖТ, связанные с наличием предсердно-желудочкового соединения или пучка Кента. Выявлена мутация гена (7q34-q36) ответственного за семейную форму синдрома WPW (Gollob M.H., et al., 2001).
Врожденное предсердно-желудочковое соединение встречается у 0,1-0,3% населения, причем преобладают мужчины (60-70%). Частота пароксизмальных тахиаритмий при наличии электрокардиографических признаков ДП оценивается в 10-36%.
тракт Джеймса
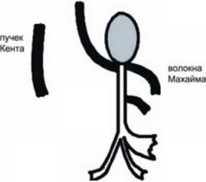
Pисунок 95. Основные дополнительные пути проведения.
Диагностика
ЭКГ
Если существует ДП, то в большинстве случаев сначала возбуждается основание желудочка и это приводит к следующим изменениям на ЭКГ (рисунок 96):
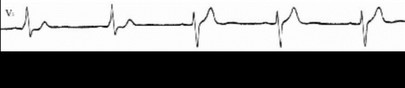
Дельта-волна: пологое восходящее колено зубца R длительностью 20-70 мсек и высотой 2-5 мм. Нередко встречаются атипичные варианты дельта-волны: двухфазная или отрицательная в форме зубца q(Q), проявляющиеся только в одном-двух отведениях.
Заметим, что определить локализацию ДП по наличию и полярности дельта-волны в различных отведениях ЭКГ весьма сложно. Например, предположительная локализация по типам А-С совпадает с данными ЭФИ только в 30-40%, а по таблице J.Gallagher - в 60% (Чирейкин Л.В. и соавт., 1999). Для проведения деструкции информативность этих методов недостаточна, а для медикаментозного лечения знание локализации ДП не имеет значения.
Электрокардиографическая картина может быть атипичной, если интервал PR gt;120 мсек, комплекс QRS узкий, а дельта-волна слабо выражена. В этих случаях время проведения по нормальному АВ узлу и ДП является близким. Такие варианты заболевания не исключают высокую ЧСС при развитии ФП.
Интермиттирующая форма характеризуется наличием измененных и нормальных комплексов QRS на одной записи ЭКГ. В этих случаях в комплексах без признаков предвозбуждения могут выявляться нарушения реполяризации вследствие «электической памяти сердца».
При эхокардиографии в зоне предвозбуждения может определяться гипокинезия, более выраженная в септальной зоне, чем в области стенки левого желудочка (Bart W.L.D., et al., 2010).
Симпатическая активация ускоряет проведение по ДП, в то время как изменения тонуса парасимпатической нервной системы мало изменяет проведение.
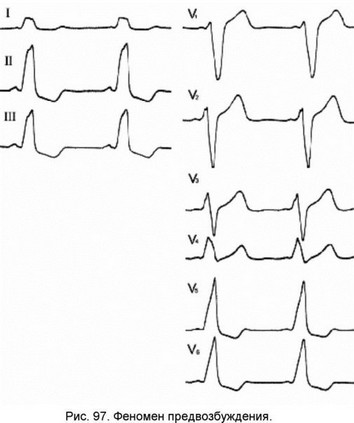
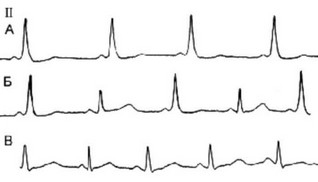
Иногда встречаются ЭКГ с признаками предвозбуждения и картиной БЛНПГ (рисунок 97). В этом случае чаще всего имеется предсерднофасцикулярный или нодофасцикулярный дополнительный путь, волокна которого обычно внедряются в правую ножку пучка Гиса.
Диагностика латентной и скрытой форм
Встречаются формы с нормальным интервалом PR и отсутствием дельта-волны. При латентной форме такая картина обусловлена медленным ДП, левосторонней локализацией ДП или преходящей блокадой ДП. В этих случаях могут помочь приемы, усиливающие проявления феномена WPW:
В случае скрытого ДП проведение импульса возможно только ретроградно (от желудочков к предсердиям), поэтому признаки предвозбуждения на ЭКГ не видны. Ретроградный ДП можно выявить с помощью внутрисердечного ЭФИ или во время реципрокной ритмичной узкокомплексной тахикардии с RP’ gt;100 мсек.
Дифференциальная диагностика предвозбуждения
При нарушении внутрижелудочкового проведения возможны изменения комплекса QRS, похожие на дельта-волну. Такие случаи чаще всего встречаются при инфаркте миокарда, миокардите, кардиомиопатии, гипертрофии миокарда левого желудочка (рисунки 98, 99, 100).
Необходимость в уточнении природы нарушений проведения возникает при наличии пароксизмальной тахикардии. В этих ситуациях, кроме анализа ЭКГ в момент тахикардии, полезны следующие диагностические приемы:
Отметим, что изменение проведения по АВ узлу не изменяет ЭКГ в случае нодовентрикулярных волокон Махайма.
Тахикардии при синдроме WPW
Врожденные ДП предрасполагают к возникновению пароксизмальных тахикардий. Например, у половины больных с пучком Кента регистрируются тахикардии, среди которых встречаются следующие:
В 20% случаев ортодромная АВ реципрокная тахикардия сочетается с пароксизмальной ФП.
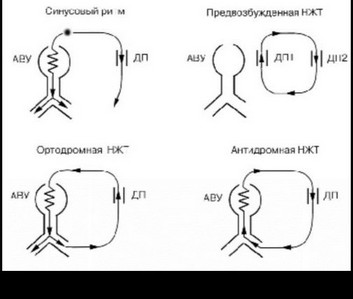
Проведение импульсов от предсердий к желудочкам при синусовом ритме и реципрокных тахикардиях изображено на рисунке 102. Заметим, что наличие признаков ДП не исключает возможности развития у этих пациентов и других видов тахикардии. Например, достаточно часто выявляется АВ узловая реципрокная тахикардия.
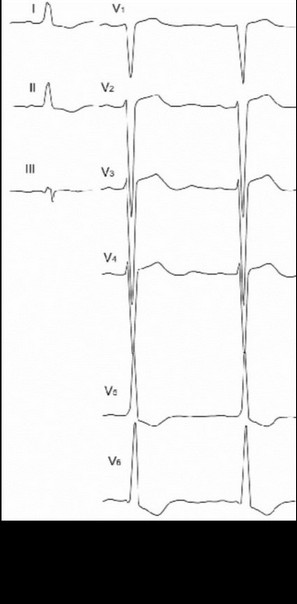
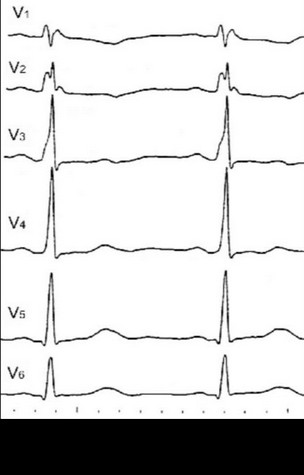
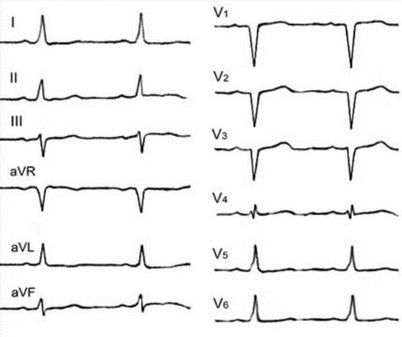
Рис. 100. Изменения ЭКГ в I, V5-V6 отведениях, похожие на дельта-волну.
Рис. 101. Псевдоинфарктные изменения ЭКГ в III отведении.
Ортодромная тахикардия
Ортодромная (АВ реципрокная) тахикардия развивается по механизму reentry, когда импульсы проходят от предсердия к желудочкам через нормальную проводящую систему (АВ узел, система Гиса-Пуркинье),
а возвращаются в предсердия через ДП. На ЭКГ такая тахикардия характеризуется следующими признаками (рисунок 100):
Лучше всего предсердные зубцы видны в чреспищеводном отведении (рисунки 104, 106).
В редких случаях медленного ретроградного проведения по ДП зубцы Р располагаются далеко позади комплекса QRS и P’Rlt;RP’.
Тахикардия внезапно начинается и оканчивается, характеризуется ритмичностью и более высокой ЧСС (150-250 в мин), чем при АВ узловой реципрокной тахикардии. Широкие комплексы QRS во время тахикардии обусловлены наличием БНПГ и встречаются в 38-66%, т.е. значительно чаще, чем при АВ узловой тахикардии.
Если блокада развивается в том желудочке, в котором расположен ДП, то интервал RP’ увеличивается и ритм тахикардии становится реже (эффект Кюмеля-Слама). Подобная ситуация у пациентки с левосторонней локализацией ДП представлена на рисунках 103 и 104.
Антидромная тахикардия
Антидромная тахикардия встречается редко и развивается по механизму reentry, когда импульсы проходят от предсердия к желудочкам через ДП, а возвращаются в предсердия по нормальной проводящей системе (система Гиса-Пуркинье, АВ узел). На ЭКГ такая тахикардия характеризуется широкими комплексами QRS. Зубца Р за широкими ком-
плексами QRS практически не видно. Значительно чаще встречается ортодромная тахикардия с блокадой проведения по ножкам пучка Гиса.
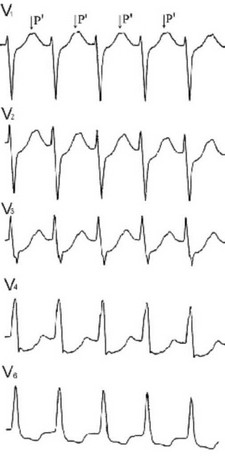
Рис. 103. Ортодромная тахикардия c ЧСС=204 в мин. RP’=180 мсек. Предвозбужденная тахикардия
При синдроме WPW в 5-16% случаев встречается несколько ДП. В этом случае возможно развитие предвозбужденной тахикардии, при которой импульс проходит антероградно и ретроградно по ДП. Многие специалисты рассматривают предвозбужденную тахикардию в рамках антидромной тахикардии, поскольку между ними нет отличий на ЭКГ и в тактике лечения.
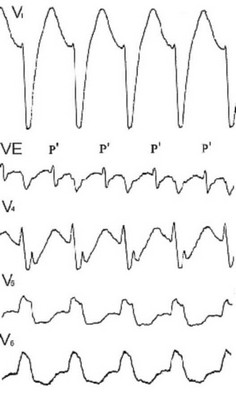
Рис. 104. Ортодромная тахикардия с БЛНПГ и ЧСС=176 в мин.
В отведении VE видны зубцы Р’. QP’=208 мсек, P’Qlt;QP’.
Фибрилляция и трепетание предсердий
Обычно пациенты с фибрилляцией и трепетанием предсердий имеют также и АВ реципрокную тахикардию. Описаны редкие случаи перехода ортодромной тахикардии (с ЧСС 180-200 в мин) в фибрилляцию желудочков.
Фибрилляция и трепетание предсердий являются очень опасными при «быстром» ДП, поскольку желудочки возбуждаются очень часто и развиваются тяжелые нарушения гемодинамики. Во время ФП зафиксирована частота желудочкового ответа 360 в мин.
Триггерным фактором ФП может быть миокардит предсердий, который может выявляться у 50% пациентов с признаками дополнительного пути проведения, умерших внезапно (Basso С., et al., 2001).
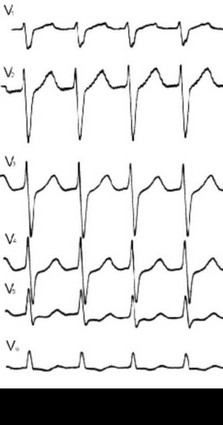
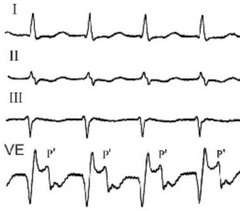
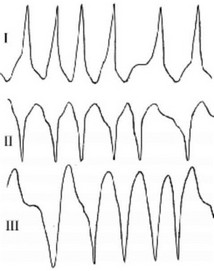
Рис. 107. Фибрилляция предсердий при синдроме WPW.
ЧСС 244-310 в мин.
Если частота возбуждений желудочков достигает 250 в мин, то возникает реальная угроза ФЖ. При высокой ЧСС (gt;250 в мин) уже первый приступ тахиаритмии может закончиться летально. На ЭКГ постоянно или периодически регистрируются широкие комплексы (рисунок 107).
Частота внезапной смерти при синдроме WPW оценивается в 0,15% ежегодно, а у асимптомных больных - ниже (Munger T.M., et al., 1993; Goudevenos J.A., et al., 2000). Выделяют факторы низкого и высокого риска ФЖ (таблицы 45, 46; рисунки 109, 110, 111). Заметим, что обморок не является предиктором повышенного риска внезапной смерти.
Таблица 45
Предикторы повышенного риска внезапной смерти (ESC, 2001)
Таблица 46
Предикторы низкого риска ФЖ
нагрузке.
инамид 10 мг/кг*, гилуритмал 1 мг/кг, дизопирамид 2 мг/кг).
Примечание: *- при дозе 550 мг лучше специфичность.

Электрофизиологическое исследование
ЭФИ может быть проведено у пациентов с синдромом WPW для оценки механизма тахиаритмии, электрофизиологических свойств ДП (точка Венкебаха и ЭРП ДП) и нормальной проводящей системы, числа и локализации ДП, эффективности антиаритмической терапии или возможности аблации ДП.
Чреспищеводное ЭФИ
Чреспищеводное ЭФИ позволяет:
В то же время следует знать, что нормальный рефрактерный период ДП не исключает риска ФП с быстрым желудочковым ответом.
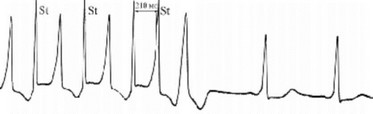
Рис. 110. Оценка проводимости ДП при чреспищеводном исследовании.
ЭРП Дп=210 мсек.
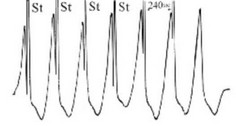
Рис. 111. Оценка проводимости ДП при чреспищеводном исследовании.
Точка Венкебаха ДП=250 в мин.
Рис. 112. Индуцирование ортодромной тахикардии при учащающей электрокардиостимуляции.
Внутрисердечное исследование
Внутрисердечное ЭФИ, в отличие от чреспищеводного исследования, позволяет оценить точную локализацию и количество ДП, выявить латентные ДП (таблица 47). Эта информация необходима для проведения деструкции ДП и контроля за эффективностью лечения.
Таблица 47
Показания для ЭФИ при предвозбуждении желудочков (ВНОА, 2011)
Течение синдрома WPW
Обычное течение синдрома WPW может быть представлено следующим образом:
Описаны у взрослых единичные случаи инволюции ДП, обусловленные очаговым фиброзом, кальцинозом фиброзного кольца, механическим изоволюмическим повреждением мышечных мостиков между фиброзным кольцом и миокардом желудочков.
Летальность от аритмии при синдроме WPW составляет 1,5%.
Диагностика инфаркта миокарда
Предсердно-желудочковое соединение нередко проявляется псевдоинфарктной ЭКГ. Патологический зубец Q (отрицательная дельта-волна) с дискордантным подъемом сегмента ST встречается в 53-85% феномена WPW (рисунки 101, 113). Заметим, что величина смещения сегмента ST может изменяться, что зависит от вегетативных влияний на проводимость по ДП.
В ряде случаев электрокардиографические проявления инфаркта миокарда напоминают феномен WPW с отрицательной дельта-волной (рисунки 114, 115). Широкий и измененный комплекс QRS, дискордантное смещение сегмента ST и зубца T создают большие трудности в диагностике инфаркта миокарда у пациентов с феноменом WPW (рисунок 116). В этом случае необходимо ориентироваться на длительные ангинозные боли, повышение активности сердечных биомаркеров (тропонины), нарушение накопления изотопов в миокарде левого желудочка, акинезию по данным эхокардиографии.
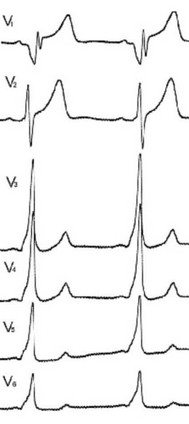
Рис. 113. Феномен WPW с псевдоинфарктным зубцом. У мальчика 15 лет в отведении V1 регистрируется дельта-волна, симулирующая патологический зубец Q.
Диагностике инфаркта миокарда помогают различные фармакологические тесты. Например, блокада ДП может привести к исчезновению электрокардиографических признаков, обусловленных изменением хода возбуждения. Подобный результат можно в 30-50% получить при ускорении проведения по АВ узлу с помощью атропина. После введения АТФ проявления пучка Кента на ЭКГ усиливаются. Заметим, что после исчезновения признаков предвозбуждения может сохраняться отрицательный зубец Т (Surawicz B., 1996).
Формулировка диагноза
При наличии электрокардиографических признаков ДП по предложению Рабочей группы экспертов ВОЗ (1980) используют термин феномен WPW, а в случае присоединения тахикардии - синдром WPW.
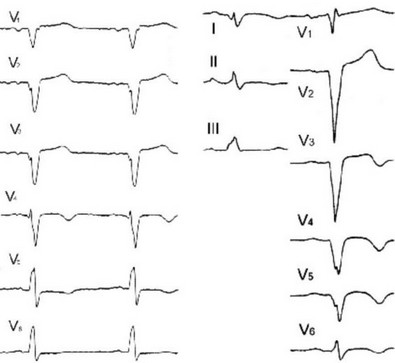
Рис. 114. Слева - постинфарктный кардиосклероз, симулирующий феномен WPW с отрицательной дельта-волной. Справа - изменения при инфаркте миокарда (20 день), похожие на дельта-волну.
Выделяют следующие клинические формы феномена WPW:
Приведем несколько примеров оформления клинического диагноза при синдромах предвозбуждения желудочков:
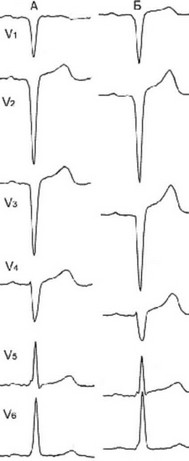
Рис. 116. ЭКГ у пациента с инфарктом миокарда и феноменом WPW. ЭКГ на следующий день после 4-часовых загрудинных болей, КФК 950 мкм/л (А). ЭКГ через 4 дня (Б). Отмечается провал зубца R в отведениях V3-4. В отведениях V1-2 отрицательная дельта-волна.
Лечение
При бессимптомном феномене WPW обычно лечения не требуется. Лицам определенных профессий (летчики, водолазы, водители общественного транспорта, спортсмены) целесообразно проведение аблации.
При наличии обмороков проводят ЭФИ и катетерную деструкцию ДП. Профилактическое антиаритмическое лечение в настоящее время назначается редко.
Ортодромная тахикардия
Купирование ортодромной АВ реципрокной тахикардии сходно с лечением аВ узловой реципрокной тахикардии. Хорошим эффектом обладают вагусная проба, верапамил (дилтиазем) и ЧПЭС (рисунок 117). Также с хорошим эффектом используют при нетяжелых, длительных и редких приступах пероральные схемы лечения, например, дилтиазем 120 мг + пропранолол 80 мг.
В редких случаях возможен спонтанный переход ортодромной тахикардии в ФП и тогда блокирование АВ проведения верапамилом будет нежелательно. Для таких ситуаций может потребоваться проведение экстренной ЭИТ.

Важно учитывать повышенный риск ФП при внутривенном введении АТФ. Так в исследовании S.A.Strickberger с соавт. (1997) назначение аденозина в дозе 12 мг внутривенно при НЖТ в 12% случаев вызвал ФП.
Для профилактики тахикардии рекомендуют препараты 1А, 1С или 3 класса. По-видимому, возможно длительно применение бета- блокаторов, особенно при отсутствии признаков «быстрого» ДП (ACC/AHA/ESC, 2003). При неэффективности или непереносимости антиаритмических препаратов показана катетерная деструкция ДП.
Фибрилляция предсердий
При высокой ЧСС и тяжелых гемодинамических нарушениях необходимо сразу провести электрическую кардиоверсию. В остальных случаях для купирования тахикардии выбирают обычно препараты с сильным и быстрым антиаритмическим эффектом, хорошо блокирующие ДП, например, пропафенон, прокаинамид, а также ибутилид или флекаинид. Амио- дарон эффективен, однако относительно медленное развитие эффекта в тяжелых случаях ограничивает его применение.
Недавно введенный в клиническую практику дофетилид показал хороший купирующий эффект при синдроме WPW с ФП. Однократное или повторное введение препарата устраняло аритмию в 82% случаев (Krahn A.D., et al., 2001).
Таблица 48
Влияние антиаритмических препаратов на проведение по ДП
Отметим, что оценка влияния препаратов на скорость проведения по ДП (таблица 48) имеет значение в основном для лечения ширококом
плексных тахикардий, особенно фибрилляции и трепетания предсердий, а не ортодромной тахикардии. В связи с возможностью ускорения проведения по ДП и развитием ФЖ, внутривенное введение антагонистов кальция, бета-блокаторов и дигоксина противопоказано.
Если имеются факторы повышенного риска внезапной смерти, то необходима деструкция Дп. В остальных случая можно попытаться предупредить приступы с помощью препаратов 1С или 3 класса.
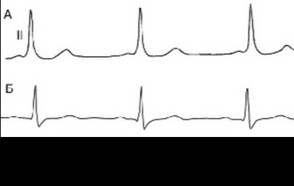
Заметим, что при пероральном приеме верапамила риск ФЖ не повышается (Josephson M.E., et al., 2000). В нашем наблюдении после приема 80 мг верапамила на ЭКГ зарегистрировано парадоксальное исчезновение феномена WPW (рисунок 118). Притом ни разу во время предыдущих и последующих суточных мониторирований ЭКГ без верапамила не отмечено признаков блокады ДП. По-видимому, имеются Дп с различными электрофизиологическими свойствами и разной реакцией на фармакологические средства.
Антидромная тахикардия
Для купирования и профилактики антидромной тахикардии применяют препараты 1А, 1С и 3 класса. В отличие от ортодромной тахикардии, в данном случае не показаны верапамил и дигоксин, поскольку возможно повышение ЧСС. При неэффективности или непереносимости антиаритмических препаратов показана катетерная деструкция ДП .
Немедикаментозное лечение
Катетерная радиочастотная аблация
Безопасность, эффективность и относительно низкая стоимость радиочастотной катетерной аблации ДП делают это лечение методом выбора у большинства пациентов с синдромом WPW. Методика лечения заключается в проведении электродов к месту расположения ДП, выявленного предварительно при ЭФИ, и деструкции соединения электрическим разрядом (рисунки 119, 120).
Эффективность лечения при ДП, расположенных в левой свободной стенке, составляет 91-98%, в септальной области - 87%, в правой свободной стенке - 82%.
Общая частота осложнений и смерти составляет 2,1% и 0,2%. Осложнения включают повреждение клапанов, тампонаду перикарда, АВ бло-
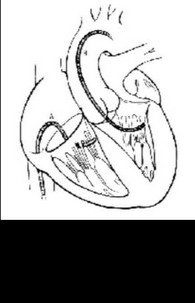
каду, легочные и системные эмболии. Важно отметить, что после успешной аблации ДП часто рецидивирует ФП: в 12% у пациентов до 50 лет, 35% у пациентов старше 50 лет и в 55% у пациентов старше 60 лет (Dagres N., et al., 2001).
Таблица 49
Показания к РЧА дополнительных путей (ВНОА, 2011)
сокращений желудочков, определяемой при ЭФИ по поводу изучения механизмов.
Оперативное лечение
В настоящее время оперативное лечение ДП применяется редко. Оперативная деструкция осуществляется в условиях искусственного кровообращения или без него, через эндо- или эпикардиальный доступ. Деструкция ДП осуществляется с помощью пересечения острым путем, криодеструкции, электродеструкции, химической денатурации.
Эффективность около лечения достигает 100%. Летальность метода около 1,5%, а если одновременно проводится коррекция порока сердца - 2-5%. АВ блокада 3 степени появляется в 0,8%, что связано с разделением предсердий и желудочков в зоне ДП во время операции. Повторная деструкция требуется в 0-3%.
Практические рекомендации
Клиническая значимость тракта Джеймса между предсердиями и пучком Гиса недостаточно установлена. В настоящее время не существует убедительных доказательств специфического LGL-синдрома, характеризующегося коротким PR интервалом, нормальным комплексом QRS и тахикардией, связанной с пресердно-гисовым трактом (Olgin J.E., Zipes D.P., 2001)
Синдром WPW
Под синдромом WPW (Wolf-Parkinson-White) понимают приступы НЖТ, связанные с наличием предсердно-желудочкового соединения или пучка Кента. Выявлена мутация гена (7q34-q36) ответственного за семейную форму синдрома WPW (Gollob M.H., et al., 2001).
Врожденное предсердно-желудочковое соединение встречается у 0,1-0,3% населения, причем преобладают мужчины (60-70%). Частота пароксизмальных тахиаритмий при наличии электрокардиографических признаков ДП оценивается в 10-36%.
тракт Джеймса

Pисунок 95. Основные дополнительные пути проведения.
Диагностика
ЭКГ
Если существует ДП, то в большинстве случаев сначала возбуждается основание желудочка и это приводит к следующим изменениям на ЭКГ (рисунок 96):
- Укорочение интервала PR: PR lt;120 мсек, но интервал PJ нормальный, в отличие от БНПГ.
- Широкий желудочковый комплекс: QRS gt;100 мсек.
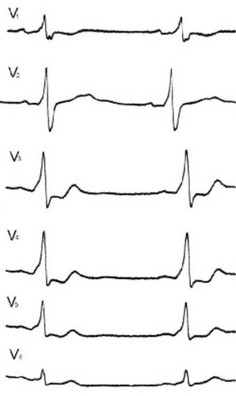
Рис. 96. Феномен WPW.
Дельта-волна: пологое восходящее колено зубца R длительностью 20-70 мсек и высотой 2-5 мм. Нередко встречаются атипичные варианты дельта-волны: двухфазная или отрицательная в форме зубца q(Q), проявляющиеся только в одном-двух отведениях.
Заметим, что определить локализацию ДП по наличию и полярности дельта-волны в различных отведениях ЭКГ весьма сложно. Например, предположительная локализация по типам А-С совпадает с данными ЭФИ только в 30-40%, а по таблице J.Gallagher - в 60% (Чирейкин Л.В. и соавт., 1999). Для проведения деструкции информативность этих методов недостаточна, а для медикаментозного лечения знание локализации ДП не имеет значения.
Электрокардиографическая картина может быть атипичной, если интервал PR gt;120 мсек, комплекс QRS узкий, а дельта-волна слабо выражена. В этих случаях время проведения по нормальному АВ узлу и ДП является близким. Такие варианты заболевания не исключают высокую ЧСС при развитии ФП.
Интермиттирующая форма характеризуется наличием измененных и нормальных комплексов QRS на одной записи ЭКГ. В этих случаях в комплексах без признаков предвозбуждения могут выявляться нарушения реполяризации вследствие «электической памяти сердца».
При эхокардиографии в зоне предвозбуждения может определяться гипокинезия, более выраженная в септальной зоне, чем в области стенки левого желудочка (Bart W.L.D., et al., 2010).
Симпатическая активация ускоряет проведение по ДП, в то время как изменения тонуса парасимпатической нервной системы мало изменяет проведение.
Иногда встречаются ЭКГ с признаками предвозбуждения и картиной БЛНПГ (рисунок 97). В этом случае чаще всего имеется предсерднофасцикулярный или нодофасцикулярный дополнительный путь, волокна которого обычно внедряются в правую ножку пучка Гиса.

Диагностика латентной и скрытой форм
Встречаются формы с нормальным интервалом PR и отсутствием дельта-волны. При латентной форме такая картина обусловлена медленным ДП, левосторонней локализацией ДП или преходящей блокадой ДП. В этих случаях могут помочь приемы, усиливающие проявления феномена WPW:
- Вагусная проба.
- Блокада аВ проведения (верапамил, АТФ).
- Электрофизиологическое исследование.
В случае скрытого ДП проведение импульса возможно только ретроградно (от желудочков к предсердиям), поэтому признаки предвозбуждения на ЭКГ не видны. Ретроградный ДП можно выявить с помощью внутрисердечного ЭФИ или во время реципрокной ритмичной узкокомплексной тахикардии с RP’ gt;100 мсек.
Дифференциальная диагностика предвозбуждения
При нарушении внутрижелудочкового проведения возможны изменения комплекса QRS, похожие на дельта-волну. Такие случаи чаще всего встречаются при инфаркте миокарда, миокардите, кардиомиопатии, гипертрофии миокарда левого желудочка (рисунки 98, 99, 100).
Необходимость в уточнении природы нарушений проведения возникает при наличии пароксизмальной тахикардии. В этих ситуациях, кроме анализа ЭКГ в момент тахикардии, полезны следующие диагностические приемы:
- Вагусная проба - усиливается дельта-волна.
- Тест с верапамилом или АТФ - усиливается дельта-волна.
- Атропиновый тест - уменьшается дельта-волна.
- Тест с прокаинамидом или гилуритмалом - уменьшается дельтаволна, усиливаются проявления внутрижелудочковой блокады.
- Электрофизиологическое исследование.
Отметим, что изменение проведения по АВ узлу не изменяет ЭКГ в случае нодовентрикулярных волокон Махайма.
Тахикардии при синдроме WPW
Врожденные ДП предрасполагают к возникновению пароксизмальных тахикардий. Например, у половины больных с пучком Кента регистрируются тахикардии, среди которых встречаются следующие:
- Ортодромная АВ реципрокная тахикардия 70-80%.
- Фибрилляция предсердий 10-38%.
- Трепетание предсердий 5%.
- Антидромная АВ реципрокная и предвозбужденная тахикардии 4-5%. Прогноз при большинстве тахикардий благоприятен, а частота внезапной смерти составляет около 0,1% (Zardini M., et al., 1994).
В 20% случаев ортодромная АВ реципрокная тахикардия сочетается с пароксизмальной ФП.
Проведение импульсов от предсердий к желудочкам при синусовом ритме и реципрокных тахикардиях изображено на рисунке 102. Заметим, что наличие признаков ДП не исключает возможности развития у этих пациентов и других видов тахикардии. Например, достаточно часто выявляется АВ узловая реципрокная тахикардия.



Рис. 100. Изменения ЭКГ в I, V5-V6 отведениях, похожие на дельта-волну.

Рис. 101. Псевдоинфарктные изменения ЭКГ в III отведении.
Ортодромная тахикардия
Ортодромная (АВ реципрокная) тахикардия развивается по механизму reentry, когда импульсы проходят от предсердия к желудочкам через нормальную проводящую систему (АВ узел, система Гиса-Пуркинье),
а возвращаются в предсердия через ДП. На ЭКГ такая тахикардия характеризуется следующими признаками (рисунок 100):
- Ретроградные зубцы Р’ (отрицательные во II отведении).
- Зубец Р расположен за комплексом QRS с RP’gt;100 мсек и обычно P’Rgt;RP’.
- Тахикардия ритмичная, без АВ блокады.
Лучше всего предсердные зубцы видны в чреспищеводном отведении (рисунки 104, 106).

В редких случаях медленного ретроградного проведения по ДП зубцы Р располагаются далеко позади комплекса QRS и P’Rlt;RP’.
Тахикардия внезапно начинается и оканчивается, характеризуется ритмичностью и более высокой ЧСС (150-250 в мин), чем при АВ узловой реципрокной тахикардии. Широкие комплексы QRS во время тахикардии обусловлены наличием БНПГ и встречаются в 38-66%, т.е. значительно чаще, чем при АВ узловой тахикардии.
Если блокада развивается в том желудочке, в котором расположен ДП, то интервал RP’ увеличивается и ритм тахикардии становится реже (эффект Кюмеля-Слама). Подобная ситуация у пациентки с левосторонней локализацией ДП представлена на рисунках 103 и 104.
Антидромная тахикардия
Антидромная тахикардия встречается редко и развивается по механизму reentry, когда импульсы проходят от предсердия к желудочкам через ДП, а возвращаются в предсердия по нормальной проводящей системе (система Гиса-Пуркинье, АВ узел). На ЭКГ такая тахикардия характеризуется широкими комплексами QRS. Зубца Р за широкими ком-
плексами QRS практически не видно. Значительно чаще встречается ортодромная тахикардия с блокадой проведения по ножкам пучка Гиса.

Рис. 103. Ортодромная тахикардия c ЧСС=204 в мин. RP’=180 мсек. Предвозбужденная тахикардия
При синдроме WPW в 5-16% случаев встречается несколько ДП. В этом случае возможно развитие предвозбужденной тахикардии, при которой импульс проходит антероградно и ретроградно по ДП. Многие специалисты рассматривают предвозбужденную тахикардию в рамках антидромной тахикардии, поскольку между ними нет отличий на ЭКГ и в тактике лечения.

Рис. 104. Ортодромная тахикардия с БЛНПГ и ЧСС=176 в мин.
В отведении VE видны зубцы Р’. QP’=208 мсек, P’Qlt;QP’.
Фибрилляция и трепетание предсердий
Обычно пациенты с фибрилляцией и трепетанием предсердий имеют также и АВ реципрокную тахикардию. Описаны редкие случаи перехода ортодромной тахикардии (с ЧСС 180-200 в мин) в фибрилляцию желудочков.
Фибрилляция и трепетание предсердий являются очень опасными при «быстром» ДП, поскольку желудочки возбуждаются очень часто и развиваются тяжелые нарушения гемодинамики. Во время ФП зафиксирована частота желудочкового ответа 360 в мин.
Триггерным фактором ФП может быть миокардит предсердий, который может выявляться у 50% пациентов с признаками дополнительного пути проведения, умерших внезапно (Basso С., et al., 2001).



Рис. 107. Фибрилляция предсердий при синдроме WPW.
ЧСС 244-310 в мин.
Если частота возбуждений желудочков достигает 250 в мин, то возникает реальная угроза ФЖ. При высокой ЧСС (gt;250 в мин) уже первый приступ тахиаритмии может закончиться летально. На ЭКГ постоянно или периодически регистрируются широкие комплексы (рисунок 107).
Частота внезапной смерти при синдроме WPW оценивается в 0,15% ежегодно, а у асимптомных больных - ниже (Munger T.M., et al., 1993; Goudevenos J.A., et al., 2000). Выделяют факторы низкого и высокого риска ФЖ (таблицы 45, 46; рисунки 109, 110, 111). Заметим, что обморок не является предиктором повышенного риска внезапной смерти.
Таблица 45
Предикторы повышенного риска внезапной смерти (ESC, 2001)
- При фибрилляции предсердий минимальный RR lt;250 мсек.
- ЭРП ДП lt;270 мсек.
- Множественные ДП.
Таблица 46
Предикторы низкого риска ФЖ
- Признаки феномена WPW на ЭКГ непостоянны.
- Дельта-волна внезапно (не постепенно) исчезает при физической
нагрузке.
- Исчезновение дельта-волны при медикаментозных пробах (прока-
инамид 10 мг/кг*, гилуритмал 1 мг/кг, дизопирамид 2 мг/кг).
- При фибрилляции предсердий минимальный RR gt;250 мсек.
- ЭРП ДП gt;270 мсек, точка Венкебаха ДП lt;250 в мин.
Примечание: *- при дозе 550 мг лучше специфичность.



Электрофизиологическое исследование
ЭФИ может быть проведено у пациентов с синдромом WPW для оценки механизма тахиаритмии, электрофизиологических свойств ДП (точка Венкебаха и ЭРП ДП) и нормальной проводящей системы, числа и локализации ДП, эффективности антиаритмической терапии или возможности аблации ДП.
Чреспищеводное ЭФИ
Чреспищеводное ЭФИ позволяет:
- Выявить латентную или интермиттирующую формы. Например, при левосторонней локализации пучка Кента на ЭКГ предвозбуждение часто не выявляется.
- Оценить функциональные свойства ДП. Например, при «быстром» ДП (ЭРП lt;220-270 мсек, точка Венкебаха gt;250 в мин) повышен риск ФЖ (рисунки 110, 111).
- Диагностировать реципрокные тахикардии (рисунок 112).
- Подобрать профилактическое лечение при тахикардии.
В то же время следует знать, что нормальный рефрактерный период ДП не исключает риска ФП с быстрым желудочковым ответом.

Рис. 110. Оценка проводимости ДП при чреспищеводном исследовании.
ЭРП Дп=210 мсек.

Рис. 111. Оценка проводимости ДП при чреспищеводном исследовании.
Точка Венкебаха ДП=250 в мин.
Рис. 112. Индуцирование ортодромной тахикардии при учащающей электрокардиостимуляции.
Внутрисердечное исследование
Внутрисердечное ЭФИ, в отличие от чреспищеводного исследования, позволяет оценить точную локализацию и количество ДП, выявить латентные ДП (таблица 47). Эта информация необходима для проведения деструкции ДП и контроля за эффективностью лечения.
Таблица 47
Показания для ЭФИ при предвозбуждении желудочков (ВНОА, 2011)
- класс (доказана эффективность)
- Пациенты, которым показана катетерная или хирургическая абляция ДП.
- Пациенты с предвозбуждением желудочков, выжившие после остановки кровообращения или перенесшие необъяснимые обмороки.
- Пациенты, имеющие клиническую симптоматику, у которых определение механизма развития аритмии или знание электрофизиологических свойств ДП и нормальной проводящей системы должно помочь в выборе оптимальной терапии.
- класс (противоречивые данные об эффективности)
- Асимптомные пациенты с семейным анамнезом внезапной сердечной смерти или с предвозбуждением желудочков, но без спонтанных аритмий, чья работа связана с повышенным риском, и у которых знание электрофизиологических характеристик ДП или индуцируемой тахикардии может способствовать определению рекомендаций по дальнейшему образу жизни или терапии.
- Пациенты с предвозбуждением желудочков, которые подвергаются кардиохирургическому вмешательству по другим причинам.
Течение синдрома WPW
Обычное течение синдрома WPW может быть представлено следующим образом:
- стадия: Кратковременные (lt;20-30 мин) приступы ортодромной тахикардии, купирующиеся рефлекторно.
- стадия: Повышение частоты и длительности (30 мин-3 ч) приступов, купирование одним антиаритмическим препаратом, иногда в сочетании с вагусными пробами. Для профилактики тахикардии применяют медикаменты.
- стадия: Частые и длительные (gt;3 ч) приступы ортодромной тахикардии, появление приступов ФП, ЖТ, ФЖ, нарушения проводящей системы (СССУ, БНПГ, АВ блокады), толерантности к антиаритмическим препаратам. Показана катетерная аблация ДП.
Описаны у взрослых единичные случаи инволюции ДП, обусловленные очаговым фиброзом, кальцинозом фиброзного кольца, механическим изоволюмическим повреждением мышечных мостиков между фиброзным кольцом и миокардом желудочков.
Летальность от аритмии при синдроме WPW составляет 1,5%.
Диагностика инфаркта миокарда
Предсердно-желудочковое соединение нередко проявляется псевдоинфарктной ЭКГ. Патологический зубец Q (отрицательная дельта-волна) с дискордантным подъемом сегмента ST встречается в 53-85% феномена WPW (рисунки 101, 113). Заметим, что величина смещения сегмента ST может изменяться, что зависит от вегетативных влияний на проводимость по ДП.
В ряде случаев электрокардиографические проявления инфаркта миокарда напоминают феномен WPW с отрицательной дельта-волной (рисунки 114, 115). Широкий и измененный комплекс QRS, дискордантное смещение сегмента ST и зубца T создают большие трудности в диагностике инфаркта миокарда у пациентов с феноменом WPW (рисунок 116). В этом случае необходимо ориентироваться на длительные ангинозные боли, повышение активности сердечных биомаркеров (тропонины), нарушение накопления изотопов в миокарде левого желудочка, акинезию по данным эхокардиографии.

Рис. 113. Феномен WPW с псевдоинфарктным зубцом. У мальчика 15 лет в отведении V1 регистрируется дельта-волна, симулирующая патологический зубец Q.
Диагностике инфаркта миокарда помогают различные фармакологические тесты. Например, блокада ДП может привести к исчезновению электрокардиографических признаков, обусловленных изменением хода возбуждения. Подобный результат можно в 30-50% получить при ускорении проведения по АВ узлу с помощью атропина. После введения АТФ проявления пучка Кента на ЭКГ усиливаются. Заметим, что после исчезновения признаков предвозбуждения может сохраняться отрицательный зубец Т (Surawicz B., 1996).
Формулировка диагноза
При наличии электрокардиографических признаков ДП по предложению Рабочей группы экспертов ВОЗ (1980) используют термин феномен WPW, а в случае присоединения тахикардии - синдром WPW.

Рис. 114. Слева - постинфарктный кардиосклероз, симулирующий феномен WPW с отрицательной дельта-волной. Справа - изменения при инфаркте миокарда (20 день), похожие на дельта-волну.
Выделяют следующие клинические формы феномена WPW:
- Манифестирующая - постоянные изменения ЭКГ (укороченный PQ, дельта-волна, широкий QRS).
- Интермиттирующая - преходящие изменения ЭКГ, включая бради- и тахизависимые блокады ДП. При суточном мониторировании ЭКГ типичные изменения периодически исчезают в 30-40% случаев, что обычно связано с преходящей блокадой ДП.
- Латентная - изменения ЭКГ появляются только при ЭФИ.
- Скрытая - имеется только ретроградное проведение импульса по ДП, поэтому ЭКГ покоя всегда нормальная и возможна ортодромная (АВ ре- ципрокная)тахикардия.
Приведем несколько примеров оформления клинического диагноза при синдромах предвозбуждения желудочков:
- Феномен WPW, интермиттирующая форма.
- Синдром WPW, скрытая форма, пароксизмальная атриовентрикулярная реципрокная тахикардия.
- Синдром WPW, пароксизмальная фибрилляция предсердий с ЧСС до 240 в мин с обмороками.
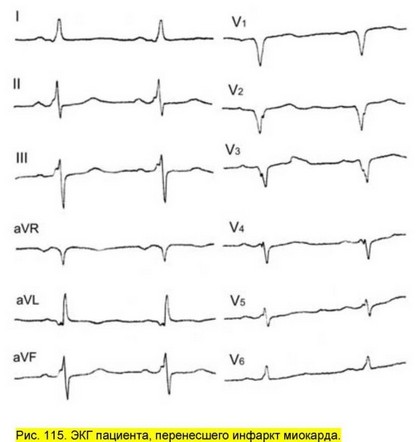

Рис. 116. ЭКГ у пациента с инфарктом миокарда и феноменом WPW. ЭКГ на следующий день после 4-часовых загрудинных болей, КФК 950 мкм/л (А). ЭКГ через 4 дня (Б). Отмечается провал зубца R в отведениях V3-4. В отведениях V1-2 отрицательная дельта-волна.
Лечение
При бессимптомном феномене WPW обычно лечения не требуется. Лицам определенных профессий (летчики, водолазы, водители общественного транспорта, спортсмены) целесообразно проведение аблации.
При наличии обмороков проводят ЭФИ и катетерную деструкцию ДП. Профилактическое антиаритмическое лечение в настоящее время назначается редко.
Ортодромная тахикардия
Купирование ортодромной АВ реципрокной тахикардии сходно с лечением аВ узловой реципрокной тахикардии. Хорошим эффектом обладают вагусная проба, верапамил (дилтиазем) и ЧПЭС (рисунок 117). Также с хорошим эффектом используют при нетяжелых, длительных и редких приступах пероральные схемы лечения, например, дилтиазем 120 мг + пропранолол 80 мг.
В редких случаях возможен спонтанный переход ортодромной тахикардии в ФП и тогда блокирование АВ проведения верапамилом будет нежелательно. Для таких ситуаций может потребоваться проведение экстренной ЭИТ.

Важно учитывать повышенный риск ФП при внутривенном введении АТФ. Так в исследовании S.A.Strickberger с соавт. (1997) назначение аденозина в дозе 12 мг внутривенно при НЖТ в 12% случаев вызвал ФП.
Для профилактики тахикардии рекомендуют препараты 1А, 1С или 3 класса. По-видимому, возможно длительно применение бета- блокаторов, особенно при отсутствии признаков «быстрого» ДП (ACC/AHA/ESC, 2003). При неэффективности или непереносимости антиаритмических препаратов показана катетерная деструкция ДП.
Фибрилляция предсердий
При высокой ЧСС и тяжелых гемодинамических нарушениях необходимо сразу провести электрическую кардиоверсию. В остальных случаях для купирования тахикардии выбирают обычно препараты с сильным и быстрым антиаритмическим эффектом, хорошо блокирующие ДП, например, пропафенон, прокаинамид, а также ибутилид или флекаинид. Амио- дарон эффективен, однако относительно медленное развитие эффекта в тяжелых случаях ограничивает его применение.
Недавно введенный в клиническую практику дофетилид показал хороший купирующий эффект при синдроме WPW с ФП. Однократное или повторное введение препарата устраняло аритмию в 82% случаев (Krahn A.D., et al., 2001).
Таблица 48
Влияние антиаритмических препаратов на проведение по ДП
|
Замедление проведения |
Нет существенного влияния |
Ускорение проведения |
|
1А класс 1С класс 3 класс |
1В класс Бета-блокаторы |
Верапамил, дилтиазем Дигоксин |
Отметим, что оценка влияния препаратов на скорость проведения по ДП (таблица 48) имеет значение в основном для лечения ширококом
плексных тахикардий, особенно фибрилляции и трепетания предсердий, а не ортодромной тахикардии. В связи с возможностью ускорения проведения по ДП и развитием ФЖ, внутривенное введение антагонистов кальция, бета-блокаторов и дигоксина противопоказано.
Если имеются факторы повышенного риска внезапной смерти, то необходима деструкция Дп. В остальных случая можно попытаться предупредить приступы с помощью препаратов 1С или 3 класса.
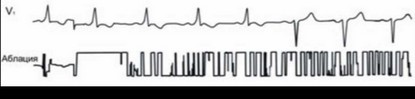
Заметим, что при пероральном приеме верапамила риск ФЖ не повышается (Josephson M.E., et al., 2000). В нашем наблюдении после приема 80 мг верапамила на ЭКГ зарегистрировано парадоксальное исчезновение феномена WPW (рисунок 118). Притом ни разу во время предыдущих и последующих суточных мониторирований ЭКГ без верапамила не отмечено признаков блокады ДП. По-видимому, имеются Дп с различными электрофизиологическими свойствами и разной реакцией на фармакологические средства.

Антидромная тахикардия
Для купирования и профилактики антидромной тахикардии применяют препараты 1А, 1С и 3 класса. В отличие от ортодромной тахикардии, в данном случае не показаны верапамил и дигоксин, поскольку возможно повышение ЧСС. При неэффективности или непереносимости антиаритмических препаратов показана катетерная деструкция ДП .
Немедикаментозное лечение
Катетерная радиочастотная аблация
Безопасность, эффективность и относительно низкая стоимость радиочастотной катетерной аблации ДП делают это лечение методом выбора у большинства пациентов с синдромом WPW. Методика лечения заключается в проведении электродов к месту расположения ДП, выявленного предварительно при ЭФИ, и деструкции соединения электрическим разрядом (рисунки 119, 120).
Эффективность лечения при ДП, расположенных в левой свободной стенке, составляет 91-98%, в септальной области - 87%, в правой свободной стенке - 82%.
Общая частота осложнений и смерти составляет 2,1% и 0,2%. Осложнения включают повреждение клапанов, тампонаду перикарда, АВ бло-


каду, легочные и системные эмболии. Важно отметить, что после успешной аблации ДП часто рецидивирует ФП: в 12% у пациентов до 50 лет, 35% у пациентов старше 50 лет и в 55% у пациентов старше 60 лет (Dagres N., et al., 2001).
Таблица 49
Показания к РЧА дополнительных путей (ВНОА, 2011)
- класс (доказана эффективность)
- Пациенты с симптомными АВ реципрокными тахикардиями, устойчивыми к антиаритмическим препаратом, а также при непереносимости препаратов пациентом или его нежелании продолжать долгосрочную лекарственную терапию.
- Пациенты с ФП (или другой предсердной тахиаритмией) и быстрым желудочковым ответом, связанным с антероградным проведением импульса по ДП, если тахикардия устойчива к действию антиаритмических препаратов, а также при непереносимости препаратов пациентом или его нежелании продолжать длительную антиаритмическую терапию.
- класс (противоречивые данные об эффективности)
- Пациенты с АВ реципрокной тахикардией или ФП с высокой частотой
сокращений желудочков, определяемой при ЭФИ по поводу изучения механизмов.
- Пациенты с предвозбуждением желудочков, не имеющие симптомов, если их профессиональная деятельность, страховые возможности, душевный комфорт или интересы общественной безопасности будут нарушены в результате возникновения спонтанных тахиаритмий.
- Пациенты с Фп и контролируемой частотой желудочковых ответов с проведением по ДП.
- Пациенты с семейным анамнезом внезапной сердечной смерти.
Оперативное лечение
В настоящее время оперативное лечение ДП применяется редко. Оперативная деструкция осуществляется в условиях искусственного кровообращения или без него, через эндо- или эпикардиальный доступ. Деструкция ДП осуществляется с помощью пересечения острым путем, криодеструкции, электродеструкции, химической денатурации.
Эффективность около лечения достигает 100%. Летальность метода около 1,5%, а если одновременно проводится коррекция порока сердца - 2-5%. АВ блокада 3 степени появляется в 0,8%, что связано с разделением предсердий и желудочков в зоне ДП во время операции. Повторная деструкция требуется в 0-3%.
Практические рекомендации
- Нормальная ЭКГ не исключает наличия ДП.
- Определение локализации ДП по наличию и полярности дельтаволны в различных отведениях ЭКГ не имеет существенного клинического значения.
- Врожденный пучок Кента может проявляться на ЭКГ псевдоинфарктными изменениями.
- Тактика ведения синдрома предвозбуждения желудочков определяется наличием тахикардии и проводящими свойствами ДП.
- Пациентам определенных профессий с признаками предвозбуждения на ЭКГ требуется определение электрофизиологических свойств ДП в связи с высоким риском неблагоприятных ситуаций уже при первом приступе тахикардии.
- Верапамил и дигоксин ускоряют проведение по дополнительному пути Кента и могут быть опасными при развитии фибрилляции или трепетания предсердий.
- АВ узловая реципрокная тахикардия может быть обусловлена ретроградно функционирующим ДП.
- При тахикардии с очень высокой ЧСС (gt;200-250 в мин) нужно исключать синдром предвозбуждения желудочков.
